颅脑损伤标准大骨瓣减压术后关闭硬脑膜的脑保护作用观察
闫光
(河南科技大学第二附属医院神经外科,河南 洛阳 471000)
颅脑损伤是神经外科常见病,其致残和致死率高,有资料显示其死亡率可达60%以上[1],已成为中青年主要的死亡原因之一。目前,手术仍是颅脑损伤的首要治疗方法。近年来资料显示标准大骨瓣减压术在降低死亡率方面较传统骨瓣减压术具有显著优势[2],但其术后较高的脑功能障碍发生率仍是临床关注热点。我院自2013年对大骨瓣减压术进行改良后,在保护脑功能方面获得一定效果,现将结果报道如下。
一、对象与方法
1.一般资料:纳入标准:①单侧大脑半球脑挫伤,伴或不伴有硬膜下和脑内血肿;②均为闭合性颅脑损伤。排除标准:①合并有严重脊柱或胸腹腔合并伤;②肝肾功能严重不全或凝血功能障碍者;③单纯硬膜外血肿者;④先天性颞肌畸形或发育不全者。纳入2013年1月至2016年6月我院符合上述标准的70例颅脑损伤患者作为研究对象,男37例,女33例;年龄(39.64±17.02)岁;致伤原因:交通事故35例,坠落伤22例,暴力打击13例;入院时格拉斯哥昏迷评分(Glasgow coma scale, GCS)(8.59±3.12)分;单侧瞳孔散大24例,双侧瞳孔散大10例,正常36例。
2.分组:采用随机抽签的方法将70例患者分为观察组和对照组,观察组男 20例,女15例;年龄(38.26±17.56)岁;致伤原因:交通事故19例,坠落伤10例,暴力打击6例;入院时GCS评分(8.29±3.05)分;单侧瞳孔散大13例,双侧瞳孔散大6例,正常16例。对照组男17例,女18例年龄(40.02±16.92)岁;致伤原因:交通事故16例,坠落伤12例,暴力打击7例;入院时GCS评分(8.73±3.34)分;单侧瞳孔散大11例,双侧瞳孔散大4例,正常20例。显示两组患者性别、年龄、致伤原因、入院时GCS评分、瞳孔状态等一般资料均无显著性差异,具有可比性(P>0.05)。
3.治疗方法:观察组行全身麻醉后,患者取仰卧位,头偏向健侧30°,自颧弓上耳屏前1 cm向后跨过耳屏至顶骨正中线,于中线旁1 cm向前止于额部发髻内缘,使皮瓣呈“?”形。分别在额骨颧突、颧突内侧眉弓上2 cm处、顶骨颞线上、颞骨鳞部及颧弓上颞窝区钻孔,形成游离骨瓣后,用咬骨钳咬除骨窗边缘扩大骨窗和蝶骨嵴中外侧。对于有硬膜外血肿的患者,则一并清除硬膜外血肿并止血。然后在颅底最厚处剪开1 cm切口,释放血肿液。再以蝶骨嵴为中心弧形剪开硬膜,翻向颅底侧,四周硬膜则以放射状剪开,将硬膜下和脑内血肿及挫伤后失去活性的脑组织一并清除,止血完成后,用硬膜补片(美国Codman & Shurtleff Inc.公司提供)严密减张缝合,关闭硬脑膜,在骨窗缘皮层引流静脉,填塞明胶海绵,留置引流管,戳孔引出固定,缝合颞肌,关闭切口。对照组行标准大骨瓣减压术,清除脑组织后不关闭硬脑膜,其余操作同观察组。
4.评价指标:出院后即进入随访,于随访第12个月时根据格拉斯哥预后(Glasgow outcome scale, GOS)评估两组患者预后,优良:5分,患者恢复社会和职业活动,伴或不伴有轻微神经异常症状;中残:4分,患者生活可自理,但仅能参与部分社会活动;重残:3分,患者有意识清醒,但生活不能自理;植物生存:2分,患者有自主呼吸和肢体反射性反应,但不能做出有意义反应;死亡: 1分。采用Barthel指数记录两组患者出院时及出院后3个月、6个月及12个月时各时间点水平,以评估脑功能状态,并记录两组近远期并发症,以患者出院前为近期,出院后至随访12个月时为远期。
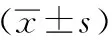
二、结果
1.两组预后比较:70例共死亡14例,均为院内死亡,观察组死亡6例,其中3例死于多器官脏器衰竭,2例死于肺部感染,1例术后出现二次颅内出血,抢救无效死亡。对照组死亡8例,4例死于多器官功能衰竭,2例死于肺部感染,1例术后再次颅内出血抢救无效死亡,1例伤重合并失血性休克抢救无效死亡。随访期间两组无失访和死亡病例。随访第12个月时观察组预后优良率显著高于对照组(P<0.05),两组残疾、植物生存及死亡率均无显著性差异(P>0.05)。见表1。
2.两组术后Barthel指数比较:观察组出院后3个月、6个月及12个月时Barthel指数得分均显著高于对照组(P<0.05)。两组出院后各时间点Barthel指数水平均显著高于出院时(P<0.05,表2)。
3.两组并发症比较:观察组近远期并发症总发生率均显著低于对照组,差异有统计学意义(P<0.05)。见表3。
表1 两组预后比较 [n(%)]

组别n优良中残重残植物生存死亡 观察组3513(37.14)a7(20.00)4(11.43)5(14.29)6(17.14) 对照组355(14.29)5(14.29)10(28.57)7(20.00)8(22.86)
aP<0.05,vs对照组.
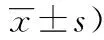

组别n出院时出院后3个月出院后6个月出院后12个月 观察组2948.52±8.0359.02±10.37ab64.79±12.21ab76.32±7.46ab 对照组2745.59±6.6950.14±7.82a55.38±8.36a61.28±10.23a
aP<0.05,vs出院时;bP<0.05,vs对照组.
表3 两组术后并发症比较 [n(%)]

组别n近期颅内感染脑组织膨出脑脊液漏发生率远期癫痫脑积水颅外伤综合征总发生率 观察组292(6.90)02(6.90)4(13.79)a2(6.90)1(3.45) 2(6.90)5(17.24) 对照组275(18.52)4(14.81)4(14.81)13(48.15)6(22.22)4(14.81) 5(18.22)15(55.56)a
aP<0.05,vs对照组.
三、讨论
脑灌注压不足和脑组织氧代谢障碍是颅脑损伤的主要原因[3],大骨瓣减压术能清除额颞顶硬膜外、硬膜下及脑内血肿,清除额叶等挫伤区的坏死组织,去除骨瓣,从而增加颅腔的有效容积,使颅内压降低,缓解血管压力,达到改善脑循环灌注的效果。但既往资料显示在大骨瓣减压术中,开颅后硬膜张力处于高水平,而血管外压力骤然降低[4],这可能导致脑血管扩张和脑血流量的快速增加,从而使脑组织膨出风险显著增加。
本研究在减压术后采用硬膜补片行硬膜缺损的缝合术,关闭硬脑膜,以人工可吸收硬膜补片发挥硬脑膜对脑组织的支撑保护作用,防止脑膨出。另外,关闭硬脑膜能防止术后硬膜外渗血进入蛛网膜下腔,减少术后大脑皮层和皮下组织的粘连,这有利于降低术后外伤性癫痫发生率。此外,修补硬脑膜后,颅前窝、颅中窝及颅底出血得到有效控制,故本研究中观察组颅内感染、脑脊液漏及脑积水等并发症也低于对照组。本研究发现观察组并发症发生率较对照组显著降低,提示术后关闭硬脑膜有助于提高手术安全性。但本研究显示,两组病死率无显著性差异,这可能是因不关闭硬脑膜,脑干等深部结构同样可获得满意的减压效果,因而是否关闭硬脑膜对大骨瓣减压术后患者生存率无显著影响。
Barthel指数与患者治疗后生活质量密切相关,能综合评估患者精细动作和日常生活能力,对全面评价术后脑功能状态具有重要意义。王伟等[5]还认为Barthel指数较GCS评分对患者大脑功能的评估更加客观。本研究随访观察两组患者出院后Barthel指数变化趋势,发现随着时间延长,Barthel指数逐渐上升,且观察组各时间点评分均优于对照组,另外出院1年时观察组身体恢复优良率也显著高于对照组,这与Barthel指数变化趋势一致,提示大骨瓣减压术后关闭硬脑膜有助于术后脑功能的恢复,对提高患者日常生活能力,改善生活质量具有重要意义,较单纯大骨瓣减压术对改善患者预后的作用更加显著。
综上,标准大骨瓣减压术后关闭硬脑膜用于颅脑损伤患者有助于减少术后并发症,促进脑功能的恢复,改善预后。