脑膜瘤瘤周水肿的64层螺旋CT灌注成像定量研究
胡步宏 任 广 耿道颖
脑膜瘤是最常见的原发性脑外肿瘤,通过软脑膜与脑组织分隔开来,蛛网膜、蛛网膜下腔、软脑膜构成了保护脑组织免受脑膜瘤瘤周水肿侵犯的天然解剖屏障。尽管如此,仍然有接近60%的脑膜瘤并发瘤周水肿,瘤周水肿增加了占位效应,引起弥散性颅内压增高,加重脑膜瘤的症状,使患者死亡率和致残率均增高[1]。电子显微镜研究已经揭示脑膜瘤瘤周水肿的超微结构类似实验性诱导的血管源性水肿[2],于是,各种关于脑膜瘤瘤周水肿的假设都是以血管源性水肿为基础的,但相对于颅内肿瘤来讲,脑膜瘤产生瘤周水肿的病理生理机制还没有完全阐明。本文应用MSCT灌注成像方法对脑膜瘤瘤周水肿的灌注状况进行初步研究。
方 法
1.一般资料
搜集2007年8月至2008年10月在我院经手术病理证实,行MRI平扫、增强后12h内进行64层螺旋CT灌注成像,临床资料完整的15例脑膜瘤,男8例,女7例,年龄36~79岁,平均年龄55岁。按世界卫生组织(WHO)2007年分类,典型脑膜瘤(Ⅰ级)8例,不典型脑膜瘤(Ⅱ级)5例,间变性脑膜瘤(Ⅲ级)2例,良性脑膜瘤包括Ⅰ、Ⅱ级,恶性脑膜瘤为Ⅲ级。
2.MRI检查
常规MR I增强检查及水肿程度定量评价扫描参数:GE Signa MR 3.0T成像系统,8通道头线圈,对比剂采用Gd-DTPA。依次行矢状位及横断位SET1WI、横断位液体衰减反转恢复(fluid attenuation inverse recovery,FLAIR),部分患者做了FSET2WI、横断位及矢状位SET1WI增强扫描。采用水肿指数(edema index, EI)作为描述肿瘤水肿程度的参数,EI=(V水肿+V肿瘤)/V肿瘤。由于脑膜瘤一般为良性,呈膨胀性生长,用磁共振图像计算肿瘤和水肿体积时,我们将肿瘤或水肿体积假想为椭球体(V=4/3πabc, a为轴位病灶最长径,b为同一层面与最长径垂直的直径长度的最大值,c为冠状位或矢状位层面显示病灶深度的最长径)。肿瘤体积的计算采用肿瘤T1增强序列,水肿体积的计算采用T2加权序列或FLA IR序列(图1)。
3.扫描方法和灌注参数计算分析
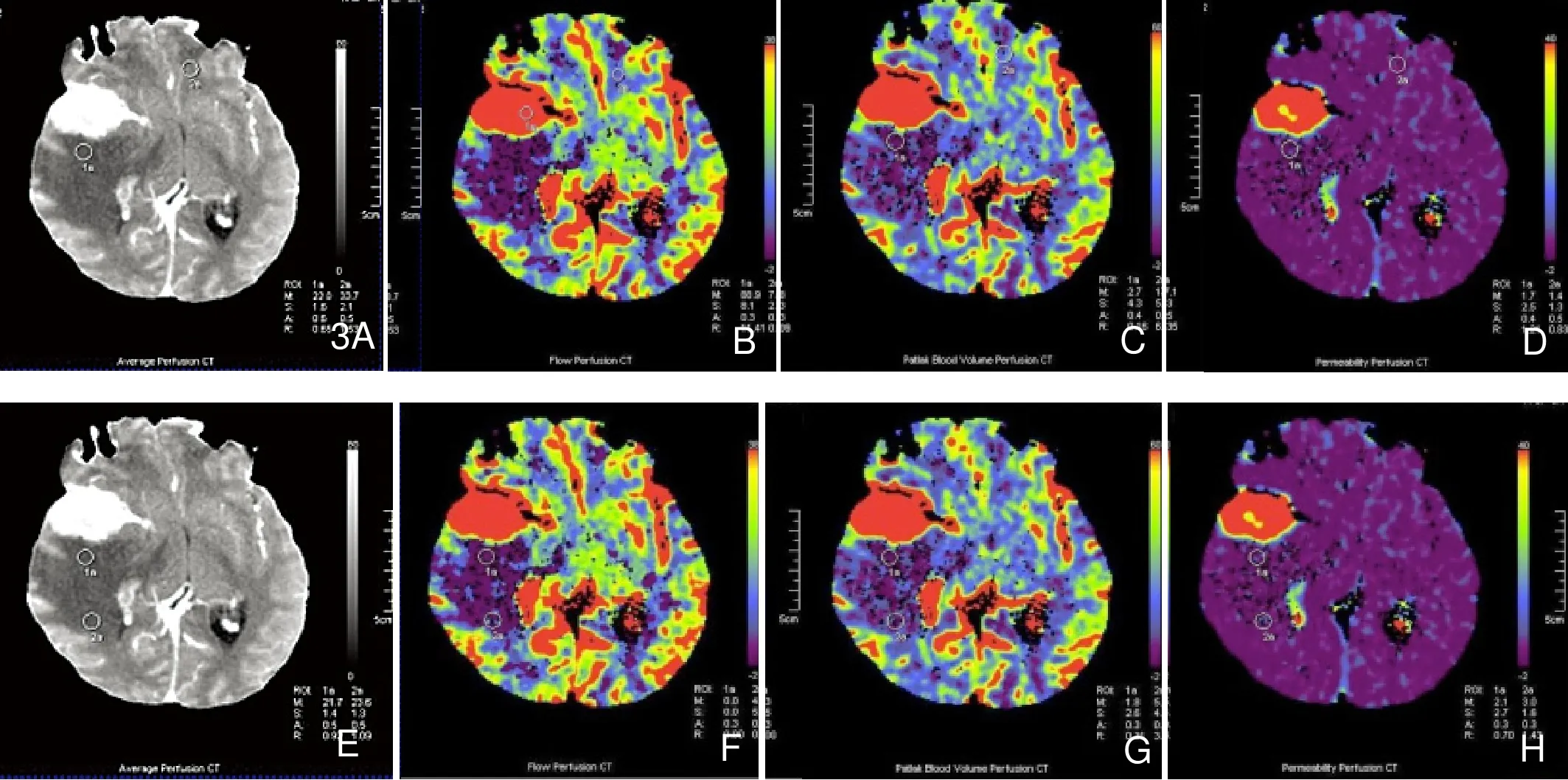
采用SOMATOM Sensation 64CT扫描机。根据MRI T2WI或FLAIR头颅增强扫描资料,常规CT平扫定位肿瘤瘤体及瘤周水肿具有代表性的区域,然后通过高压注射器经肘前静脉以5ml/s的注射流率,快速团注碘海醇50ml,延迟6s后进行连续单层扫描,整个扫描过程持续40s,电压80kV,电流180 mA,矩阵512×512。然后将扫描图像传入Siemens syngo MultiModality Workplace,经syngo Neuro Perfusion CT软件处理,此灌注软件基于Patlak分析,获得输入动脉、感兴趣区动态时间-密度曲线(TDC)(图2)和灌注图像,以距肿瘤强化边缘1 cm为界,将分为近瘤周水肿区和远瘤周水肿区,分别计算两个瘤周水肿区以及对侧脑白质灌注参数值[局部脑血流量(regional cerebral blood flow, rCBF)、局部脑血容量(regional cerebral blood volume, rCBV)、表面通透性(permeability surface,PS)];计算瘤周水肿区rrCBV( relative rCBV)、rrCBF(relative rCBF),即瘤周水肿区平均rCBV、rCBF与对侧脑白质的比率(图3)。
4. 统计学方法
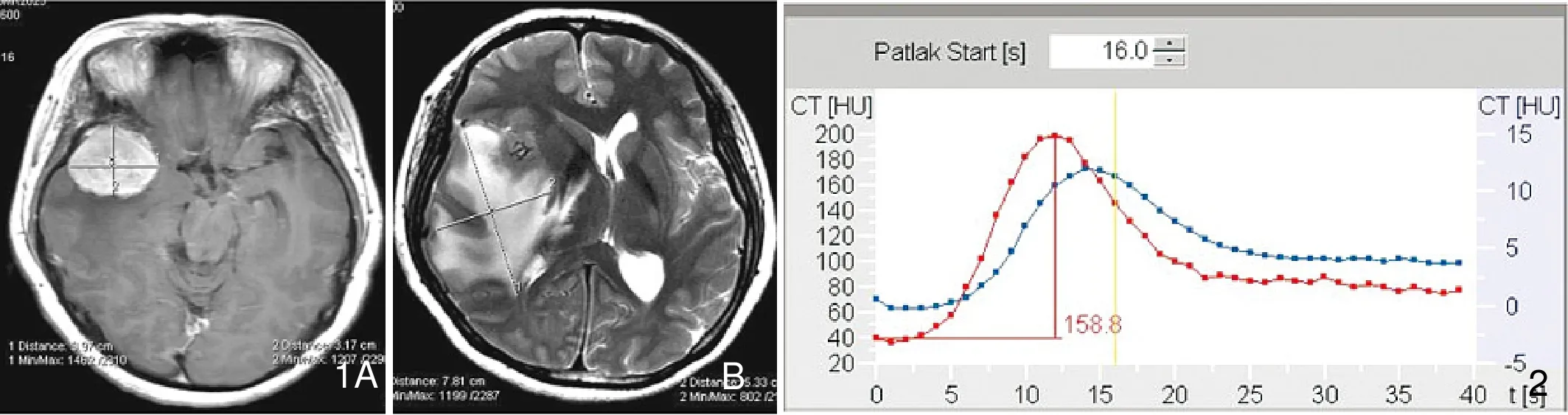
图1 水肿指数的测量。A.肿瘤体积(V肿瘤)在MR T1WI增强序列测量,瘤体最大层面上的互相垂直的径线1、2,冠状位径线以(肿瘤的层面数-1)×层厚表示。B.肿瘤和水肿的体积(V水肿+V肿瘤)以同样的方法测量,近似公式:V = 4 /3πabc,EI = (V水肿+V肿瘤)/V肿瘤。图2 红色代表动脉输入曲线,蓝色代表组织灌注曲线,均表现快速上升期、达峰期、快速下降期、平台期。
结 果
15例脑膜瘤水肿指数为:2.02~8.06,平均4.71;近瘤周水肿区、远瘤周水肿区的rCBF和rCBV明显低于对侧脑白质,近瘤周水肿瘤区的低于远瘤周水肿区,差异具有统计学意义(P<0.05),三组间PS值的差异均无统计学意义(P>0.05)(表1,2);水肿指数跟瘤周水肿区的rrCBV值呈负相关(r=-0.72,P<0.01),rrCBF和rrCBV成正相关(r=0.96,P<0.01),EI和rrCBV回归分析EI=-11.15×rrCBV+10.12(图4)。

图4 水肿指数与平均局部血容量rrCBV的回归曲线
表1 脑膜瘤瘤周水肿的rCBF、rCBV、PS值(±s)
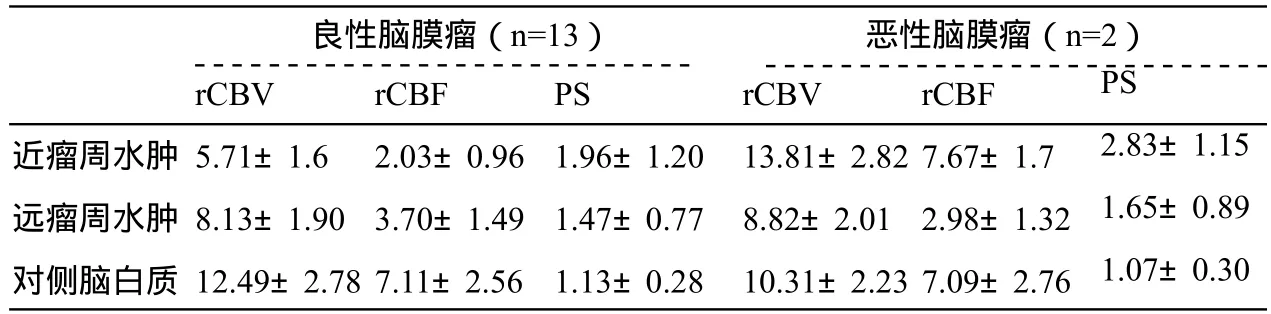
表1 脑膜瘤瘤周水肿的rCBF、rCBV、PS值(±s)
注:单位:rCBF:ml · 100ml-1 · min-1; rCBV:ml · 1000ml-1;PS:0.5ml · 100ml-1 · min-1
良性脑膜瘤(n=13) 恶性脑膜瘤(n=2)近瘤周水肿远瘤周水肿对侧脑白质rCBV 5.71±1.6 8.13±1.90 12.49±2.78 rCBF 2.03±0.96 3.70±1.49 7.11±2.56 PS 1.96±1.20 1.47±0.77 1.13±0.28 rCBV 13.81±2.82 8.82±2.01 10.31±2.23 rCBF 7.67±1.7 2.98±1.32 7.09±2.76 PS 2.83±1.15 1.65±0.89 1.07±0.30
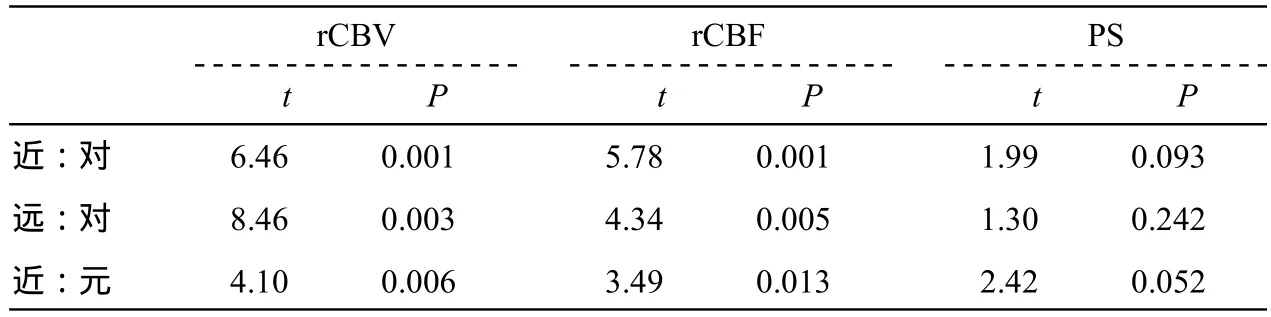
表2 良性脑膜瘤近、远瘤周水肿区及对侧脑白质灌注值的统计
讨 论
1. 64层螺旋CT灌注成像技术的新发展
64层螺旋CT灌注成像技术具有许多优点,如扫描快速、价格低廉、空间分辨率高等,扩大了Z轴扫描范围,一定程度上弥补了早期CT的不足,这些特点为评价脑血流量的变化提供了一种很好的方法;相对MR灌注成像,其最大的优点还在于组织密度与对比剂浓度成明显的线性关系及对流动的不敏感,提示64层螺旋CT灌注成像对肿瘤的微血管特征的描述更具潜在的、确切的价值[3]。脑肿瘤的微循环涉及到体循环及肿瘤(瘤体+水肿)的微循环两个部分,基于对比剂稀释原理为基础的方法在胶质瘤、转移瘤等具有完整血脑屏障的脑内肿瘤研究中已经获得初步成果,然而,脑膜瘤是脑外肿瘤,缺乏真正的血脑屏障,其灌注状况也具有其特殊性,存在组织再循环及对比剂漏出,学者们已经试验了很多方法定量灌注值,结论不尽相同,参数值究竟被低估或高估至今没有定论[4]。本试验的灌注软件采用Patlak分析[5],遵循对比剂首过性原理,基于像素的通透性和血容量,运用修正的两隔室模型(血管内和组织间隙)分别计算,考虑到对比剂在两隔室(血管内和组织间隙)时间及空间上再分布的动态过程,较传统的两隔室模型更有助于评价肿瘤微血管的渗透性及血容量变化。
2. 脑膜瘤瘤周水肿灌注的特点
在以前的研究中,形态学分析是主要手段,光学显微镜和电子显微镜下都发现脑膜瘤瘤周水肿区的毛细血管内皮细胞核明显较正常脑白质的毛细血管内皮细胞核大,这种形态学的改变导致瘤周水肿区毛细血管细胞的去分化过程以及与之相适应的血管通透性的改变,这种超微结构的改变是毛细血管功能异常的基础,进而可能产生血管通透性因子,导致脑膜瘤瘤周区域液体的积聚,水肿产生的血管压迫作用对局部脑灌注的变化有明显影响,尤其在颅内这个容量相对固定的空间内,水肿液的增加必然占据本来属于血液及脑脊液的空间,因此血流量和血容量的减少是对水肿区压迫作用代偿的结果[2,6]。
脑膜瘤的瘤周水肿和很多因素有关,包括瘤体的大小、位置、性别、年龄、血供等,但原因至今未明[7]。常规CT增强前后图像中,脑膜瘤瘤周水肿区的密度没有明显的变化,施裕新等[8]运用CT灌注成像研究表明脑膜瘤瘤周水肿区的rCBV较对侧脑白质减低,本试验进一步将脑膜瘤瘤周水肿区分为近瘤周水肿区和远瘤周水肿区,深入探讨瘤周水肿区的灌注情况,发现了一些特点,13例良性脑膜瘤两者的rCBF和rCBV较对侧正常脑白质明显降低,且近瘤周水肿区rCBF和rCBV低于远瘤周水肿区,与Law等[9]研究恶性胶质瘤瘤周水肿的结果正好相反,原因是恶性胶质瘤存在瘤周浸润,而浸润程度随着远离瘤体而减小;而与转移瘤瘤周水肿的灌注情况类似,考虑由于远离肿瘤实体,水肿区内血管的压迫程度逐渐减小,而且远离脑肿瘤瘤体的水肿区更靠近脑皮质,局部脑血流量和血容量随着远离肿瘤瘤体逐步增加;三组PS值均没有统计学意义,表明进一步证明了良性脑膜瘤的水肿区与正常脑白质通透性类似,不存在肿瘤浸润。
3. 脑膜瘤瘤周水肿灌注值与水肿指数的关系
Bitzer等[10]研究了136例患者脑膜瘤大小与瘤周水肿的关系,提示采用水肿指数(EI)=(V水肿+ V肿瘤)/V肿瘤作为描述肿瘤水肿程度的参数, 可以排除肿瘤体积对于研究其他因素的干扰。缺血的过程已经被学者提出是脑膜瘤相关的水肿产生的又一机制,这种缺血是被认为是机械性压迫的结果[3],本试验对rrCBV与EI做相关性分析,发现两者的负相关关系,且具有统计学意义,表明相对局部血容量的减少和水肿指数的增加是相关的,但问题的关键是rrCBV与EI之间的因果关系,是水肿的存在导致了灌注的降低,还是灌注的降低产生了水肿,rrCBV与EI之间回归分析强烈证明瘤周水肿区血容量降低是由于水肿的存在所致,大量水肿液进入组织间隙,导致血管内与组织间隙之间容量关系的平衡被打破,细胞内空间减小,局部血容量减少。进一步研究,我们还发现另外一种现象,rrCBF和rrCBV两者具有高度正相关性,呈平行改变的行为,在脑血管梗死或狭窄情况下时常出现的两者“错配”情况,即血管的狭窄和闭塞常导致rCBF下降,MTT延长,可以使rCBV得到代偿性升高,在这里却没有看到,因此,应该存在一个因素对于瘤周水肿区的上述两个灌注参数产生了同样的作用。基于上述情况,脑肿瘤瘤周水肿区缺血的产生与脑血管梗死或狭窄缺血机制是不同的,在微血管环境中存在更复杂的过程。此外,由蛛网膜、蛛网膜下腔和软脑膜构成的脑膜瘤和脑皮质之间的解剖屏障是相对密封的,水和电解质可以通过软脑膜,而大分子却不能通过,但是病理研究却发现脑膜瘤瘤周水肿区含有蛋白质,是由于软脑膜结构的改变导致大分子蛋白质进入水肿液,还是血管内的大分子进入水肿液,或者两者皆有,能够提示水肿液的来源,这个问题还有待于进一步研究。
4. 良恶性脑膜瘤瘤周水肿区的灌注特点
本次试验还发现发现2例恶性脑膜瘤瘤周水肿的灌注具有特征性,其近瘤周水肿区的rCBV、rCBF、PS值的均数明显高于良性脑膜瘤近瘤周水肿区,而远瘤周水肿区较良性脑膜瘤没有明显差别,这与Zhang等[11]报道的结果相似,作者设想rCBV增大由于恶性脑膜瘤邻近脑组织的侵犯及新生毛细血管的形成;PS值的增大由于新生毛细血管不成熟,管壁菲薄,细胞排列疏松,细胞间隙扩大,增加了血管内对比剂漏出进入血管外间隙;rCBF的增加除了上述原因外,考虑还与血管走行,平均通过时间有关;关于脑膜瘤病理生理学和分子生物学的研究[12]也表明恶性脑膜瘤血管上皮细FLT1、VEGF阳性率与瘤周侵犯的程度呈正相关,良性脑膜瘤瘤周水肿是血管源性水肿,而恶性脑膜瘤和恶性胶质瘤类似,在血管源性水肿的基础上存在肿瘤浸润性水肿。但是,由于此次研究的样本量较少以及瘤周水肿区病理活检部位选择的精确程度的限制,还不能做到影像与病理的一一对应,这有有待于样本量的扩大和更仔细的定位评估。
脑膜瘤瘤周水肿的发生是和临床密切相关的,因为水肿的存在在一定程度上决定了死亡率和复发率,对于脑膜瘤瘤周水肿特征的研究有助于鉴别肿瘤良恶性、优化手术方案及相关辅助治疗、评价手术疗效、鉴别肿瘤复发和坏死;常规CT、MR成像信息量较少,表现类似,评价瘤周水肿存在先天不足,64层螺旋CT灌注成像作为一种新的功能成像方法,有望在这些方面发挥更大作用。

