腹腔穿刺置管引流在重症胰腺炎中的应用
蔡传湘
湘潭市中心医院SICU,湖南湘潭 411100
腹腔穿刺置管引流在重症胰腺炎中的应用
蔡传湘
湘潭市中心医院SICU,湖南湘潭 411100
目的探讨腹腔穿刺置管引流术在重症胰腺炎的临床应用价值。方法研究对象为2002年5月—2013年5月该院收治的接受腹腔穿刺或手术治疗的重症胰腺炎患者共58例,其中34例接受腹腔穿刺置管引流术者(设为观察组)和24例接受传统手术治疗者(设为对照组),比较分析两组治疗效果。结果观察组症状消失时间及住院天数均显著短于对照组(t=-4.082及-10.194,P<0.05);且观察组继发腹腔感染发生率及死亡率均显著低于对照组(χ2=11.225及6.971,P<0.05);观察组救治无效死亡1例(2.9%),对照组死亡4例(16.7%),观察组死亡率显著低于对照组(χ2=6.971,P<0.05)。结论腹腔穿刺置管引流术能显著提高重症急性胰腺炎患者的治疗效果,明显降低继发腹腔感染等并发症发生率及病死率,具有较好的临床应用价值。
早期;腹腔穿刺置管引流术;重症急性胰腺炎
急性胰腺炎的临床过程变化很大,由胰腺间质水肿改变为主[1],临床症状和体征表现较轻,预后良好的几乎为一自限性疾病过程[2],到胰腺以出血和坏死为主、症状和体征表现重、并发症发生率极高并由此导致的高死亡率的凶险过程,此时为重症胰腺炎[3-4],重症胰腺炎发生后的前2周,约有30%~50%的患者出现胰周液体,病情不足以构成胰腺坏死组织清除及引流术的指证,而全身情况很差,估计不能耐受开腹手术者,需行腹腔穿刺置管引流术[5-6],此外,单发和无明显分隔的诊断明确的胰腺脓肿或保守治疗6周以上未消失、直径>6 cm的胰腺假性囊肿,又或有明显症状、伴感染出血等并发症的胰腺假性囊肿均需实施腹腔穿刺置管引流术,为探讨腹腔穿刺置管引流术在重症胰腺炎的临床应用价值,现分析2002年5月—2013年5月间该院收治的接受腹腔穿刺或手术治疗的重症胰腺炎患者共58例的临床资料,现报道如下。
1 资料与方法
1.1 一般资料
研究对象为该院收治的接受腹腔穿刺或手术治疗的重症胰腺炎患者共60例,包括36例接受腹腔穿刺置管引流术者(设为观察组)和24例接受传统手术治疗者(设为对照组)。观察组包括男22例、女14例,年龄为24~72岁,平均年龄为(48.91±12.66)岁,包括急性液体积聚11例、胰腺脓肿17例、胰腺假性囊肿8例。对照组包括男13例、女11例,年龄为23~72岁,平均年龄为(47.65±13.08)岁;原发病包括急性液体积聚7例、胰腺脓肿11例、胰腺假性囊肿6例。该组排除有凝血功能障碍者、严重肝肾功能衰竭者、严重心功能不全者。
1.2 方法
所有患者均禁食水、心电监护、吸氧、胃肠减压、静脉输液,快速补充血容量、抑制胰腺外分泌功能、抗感染及促进胃肠功能治疗。观察组在此基础上实施早期腹腔穿刺置管引流,具体方法如下。
1.2.1 物品准备 影像监视设备包括CT机、B超机;一次性无菌留置引流导管包(环氧乙烷灭菌)内含:留置引流导管、内芯、连接管、固定夹、固定贴膜、开皮刀、非吸收性外科缝线(带针)、中单、孔巾;无菌手套;引流袋;5mL无菌注射器;利多卡因;络合碘消毒液。需冲洗者准备无菌剪刀、连接管、冲洗药液、无菌贴膜、0#针头。
1.2.2 操作方法 首先行CT或B超了解液体积聚的部位距皮肤距离、范围及其与邻近结构的关系,设计好安全的穿刺路径,于皮肤选定穿刺点并作标记。打开一次性无菌留置引流导管包,戴无菌手套,严格消毒铺巾后,于穿刺点局麻,据选用穿刺管径用开皮刀切开皮肤约1~1.5 cm至皮下,使用带内芯穿刺引流导管自皮肤切开处按预定方向穿刺,穿刺到位后可见腹腔内积液回流至引流导管,推出部分内芯,再送管约3~5 cm,拔出内芯。使用固定夹及缝线将导管固定于皮肤后贴膜覆盖。对于需冲洗者,在距皮肤约10~15 cm处用10#针头在引流导管上打一侧孔,用无菌剪刀剪断连接管一头,并修剪为斜面,测量侧孔至引流管前端的距离,将连接管斜面端自侧孔置入引流管内,使斜面与引流管前端相平。侧孔处无菌贴膜覆盖以固定。连接管接冲洗药液即可开始冲洗。CT引导穿刺过程中,可多次扫描以保证穿刺径路准确,术毕复查CT或B超确定引流管位置。
对于积液性质粘稠或为脓性者,尽量用较大的引流管(14~16 F,甚至18~20 F),且术后可接负压吸引,并注意经常冲洗引流管以保持其畅通,如引流管经常被坏死组织阻塞,可重复以上穿刺操作。穿刺引流期间,应根据脓液细菌培养及药敏结果使用抗生素,观察临床表现及影像学上的变化。如体温、血象恢复正常,脓腔基本消失,每日引流液量<10mL,可考虑拔管。
1.3 观察指标
观察腹痛症状消失时间、血淀粉酶恢复正常时间、恢复正常饮食时间及住院天数,并比较分析两组的继发腹腔感染发生率及病死率。
1.4 统计方法
数据统计学分析采用SPSS 13.0软件,计量资料比较采用均数±标准差(x±s)表示,进行t检验;计数资料比较采用χ2检验。
2 结果
2.1 两组患者康复情况比较
两组患者康复情况比较见表1,观察组症状消失时间及住院天数均显著短于对照组,差异有统计学意义(t=-4.082及-10.194, P<0.05),而对血淀粉酶恢复正常时间及恢复正常饮食时间两组差异无统计学意义(t=-0.114及-0.405,P>0.05)。观察组有2例腹腔穿刺效果不满意,转为手术治疗,获得治愈,不纳入比较分析。
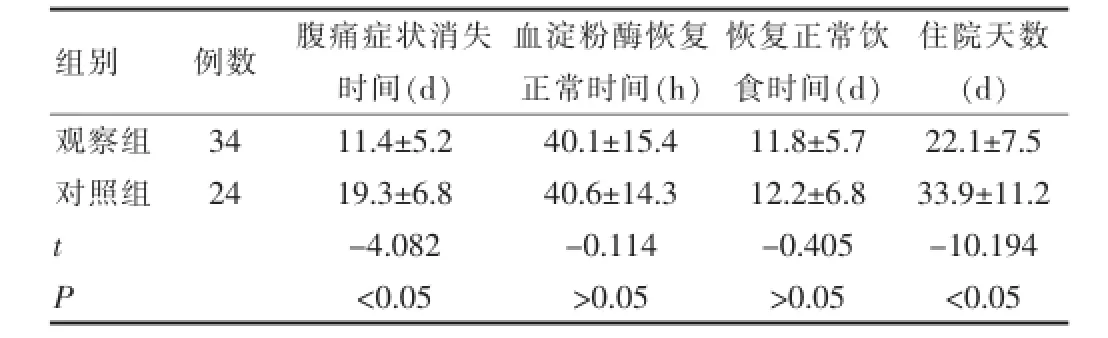
表1 两组患者康复情况比较[d,(x±s)]
2.2 继发腹腔感染情况
术后出现继发腹腔感染情况为:观察组2例(5.8%),对照组7例(29.2%),观察组继发腹腔感染发生率显著低于对照组,差异有统计学意义(χ2=11.225,P<0.05)。
2.3 病死率
观察组救治无效死亡1例(2.9%),对照组死亡4例(16.7%),观察组死亡率显著低于对照组,差异有统计学意义(χ2=6.971,P<0.05)。
3 讨论
急性胰腺炎的经皮穿刺置管引流术是指在医学影像设备的导向下[7],采取经皮穿刺抽吸及置管技术对急性胰腺炎的一些积液积脓等并发症进行处理[8-10],以达迅速治疗的目的。为了探讨腹腔穿刺置管引流术在重症胰腺炎的临床应用价值,该组采用一次性无菌留置引流导管进行早期腹腔穿刺;此类穿刺技术具有以下优势:①穿刺可在CT片指示下床旁完成穿刺,也可在B超引导下完成,适用于病情危重,不宜搬动的病人。也可在CT室内CT引导下穿刺。②各种方法穿刺成功率高;损伤小,既能引流坏死组织,又避免了外科手术的手术创伤。②出血、损伤周围组织等并发症出现极少;③局麻下操作,病人耐受性好,可多根放置;且引流管管径较粗,质地适中,不易压瘪,引流效果好。④对于局部感染重的病人,可在该引流管内放置内套管进行冲洗。遇到引流管堵塞床旁更换简单易行。该组针对腹腔穿刺置管引流术者(观察组)和传统手术治疗者(对照组),进行比较分析,发现,观察组症状消失时间及住院天数分别为(11.4±5.2)d及(22.1±7.5)d,均显著短于对照组的(19.3±6.8)d及(33.9±11.2)d(t=-4.082及-10.194,P<0.05);且观察组继发腹腔感染发生率及死亡率分别为5.8%及2.9%,均显著低于对照组的29.2%及16.7%(χ2=11.225及6.971,P<0.05)。詹苏东等[11]研究中,将405例重症急性胰腺炎并腹腔高压患者,分为发病早期未行腹腔穿刺引流减压组及发病早期行腹腔穿刺引流减压组,结果发现,早期腹腔穿刺引流可以降低重症急性胰腺炎并腹腔高压患者的腹腔内压力,同时可以减少脏器功能衰竭的发生率和重症急性胰腺炎患者早期开腹减压手术率与早期死亡率。该研究的结果符合文献报道。可见,腹腔穿刺置管引流术能显著提高重症急性胰腺炎患者的治疗效果,促进其康复,且明显降低继发腹腔感染等并发症发生率及病死率,缩短住院时间,具有较好的临床应用价值,能获得如此疗效,该研究做出以下几点分析:①早期腹腔穿刺置管引流可对胰及胰周炎性病变起到“减压”的作用,并且富含胰酶及坏死组织分解产物的积液被引流,从而减少毒性物质入血,可改善全身中毒症状。腹腔穿刺置管引流后往往病人的全身症状缓解,局部的胀痛、压痛减轻。故认为腹腔穿刺置管引流可以作为胰周积液病人的首选治疗[10],如果失败再行手术。腹腔穿刺置管引流失败的主要原因我们认为可能是组织坏死较广泛而可引流的积液不多,建议对这类病例优先考虑手术治疗。该组数据还显示,腹腔穿刺置管引流处理继发腹腔感染获得了较好的效果,该研究的经验是强调反复穿刺,多管引流,延长引流时间。②对于胰腺脓肿的腹腔穿刺置管引流治疗,成功率较高[12],几乎可取代传统手术引流,作为首次治疗胰腺脓肿的好方法。关于经皮穿刺引流对胰腺脓肿的疗效尚存在争议,其原因可能在于部分学者并未把胰周液体积聚或假性胰腺囊肿继发感染,以及胰腺坏死感染与胰腺脓肿在临床上截然分开,而这几种并发症的治疗侧重与预后有一定差别,该研究认为,对于诊断确切的胰腺脓肿,尤其是单发和无明显分隔的脓肿,如以液体成分为主,穿刺引流应是有效、安全的措施。③对于胰腺假性囊肿的腹腔穿刺置管引流,文献报道其成功率约在70%~100%之间。我们认为需要引流的胰腺假性囊肿可首选穿刺引流,因为这种方法创伤小、费用低、安全性好。但行腹腔穿刺置管引流治疗前,应行ERCP检查了解胰管系统有无病变以及囊肿与胰管系统的交通关系,如果胰管系统正常且囊肿不与其相通,腹腔穿刺置管引流治疗多能成功,如胰管存在梗阻因素如狭窄、结石,囊肿又与胰管存在沟通者,穿刺引流效果差,常历时数周至数月后方可拔管,对此需要首先考虑手术治疗。
[1]王丽华.中西医结合治疗急性胰腺炎(轻型)48例临床观察[J].世界最新医学信息文摘:电子版,2013,13(14):307.
[2]李顺君,左明,王方建.血清淀粉酶、血脂肪酶、尿淀粉酶、尿胰蛋白酶原-Ⅱ检测在急性胰腺炎早期诊断中的临床价值[J].实用医院临床杂志,2013,10(6):161-163.
[3]吕培华.早期应用培菲康治疗急性重症胰腺炎的临床疗效及对炎症因子的影响[J].实用临床医药杂志,2013,17(19):17-20.
[4]万仕里.急性重症胰腺炎的早期诊断及治疗分析[J].临床合理用药杂志,2013,6(27):116-117.
[5]张志功,耿小平.急性重症胰腺炎行阶梯式腹腔穿刺治疗的选择与实施[J].肝胆外科杂志,2013(3):223-226.
[6]邹伟清,吴建维,林丽嫚,等.早期腹腔穿刺置管灌洗引流在急性重症胰腺炎治疗中的应用[J].浙江临床医学,2013(2):151-153.
[7]李军,裘敏剑,胡红杰.CT引导下穿刺置管引流在急性重症胰腺炎早期辅助治疗中的价值[J].浙江创伤外科,2012,17(6):778-779.
[8]胡轩,孙运波,方巍.急性重症胰腺炎并腹腔间室综合征患者腹腔穿刺引流前后腹内压及肾脏血流动力学的变化[J].医学信息:上旬刊,2011,24(10):2907-2908.
[9]王方明,李浩,厉鸥.早期B超引导穿刺引流治疗急性重症胰腺炎并胰周积液21例临床分析[J].医学临床研究,2012,29(5):911-913.
[10]林志金.彩超引导穿刺引流治疗急性重症胰腺炎并胰周积液16例临床分析[J].现代消化及介入诊疗,2009,14(3):195-196.
[11]詹苏东,彭涛,陶京,等.早期腹腔穿刺引流治疗重症急性胰腺炎[J].中华普通外科杂志,2012,27(9):717-720.
[12]张理玲,陈万收.B超下穿刺置管引流技术在急性重症胰腺炎治疗中的应用体会[J].西南军医,2007,9(4):44-45.
Application of Abdom inal Puncture and Catheter Drainage in Severe Acute Pancreatitis
CAIChuan-xiang
Departmentof SICU,Central Hospital of Xiangtan City,Xiangtan,Hunan Province,411100 China
ObjectiveTo investigate the clinical value of abdominal puncture and catheter drainage in severe acute pancreatitis.M ethods58 patientswith severe acute pancreatitiswho underwent abdominal puncture or traditional operation in our hospital from May 2002 to May 2013 were selected as the research object,34 of whom received abdominal puncture and catheter drainage were assigned to the observation group,while 24 of whom underwent traditional operation were assigned to the control group.The therapeutic effects of the two group were compared.ResultsIn the observation group,the symptom disappearance time and hospital stay were significantly shorter than that in control group (t=4.082,10.194,P<0.05);and the secondary abdominal infection rate and mortality in the observation group were significantly lower than those in control group (χ2=11.225,6.971,P<0.05);1 case of death occurred in the observation(2.9%),while 4 cases in the control group(16.7%),and themortality rate was significantly lower in the observation group than in the control group(χ2=-6.971,P<0.05).ConclusionFor patientswith severe acute pancreatitis,abdominal puncture and catheter drainage has better clinical value because it can significantly improve the therapeutic effect by reducing the complications such as secondary abdominal infection and themortality.can significantly improve the therapeutic effect for patients with severe acute pancreatitis,significantly reduce the secondary intra-abdominal infection complication rate and mortality rate, and has better clinical application value.
Abdominal puncture and catheter drainage;Traditional operation therapy;Severe acute pancreatitis
R65
A
1674-0742(2015)07(b)-0032-03
2015-04-15)
蔡传湘(1976-),女,本科,副主任医师,研究方向:重症医学专业,湘潭市中心医院SICU。

