孕7~15周空腹血糖水平和血脂水平诊断GDM发生的价值
史 欣, 杜 岚, 苏 青, 田 艺
(陕西省西安市第四医院妇产科, 陕西 西安 710004)
孕7~15周空腹血糖水平和血脂水平诊断GDM发生的价值
史 欣, 杜 岚, 苏 青, 田 艺
(陕西省西安市第四医院妇产科, 陕西 西安 710004)
目的:探讨孕7~15周空腹血浆葡萄糖水平和血脂水平对妊娠期糖尿病(gestational diabetes mellitus, GDM)发生的临床预测价值。方法:回顾性分析2012年5月至2016年12月来我院行常规产前检查的1480例孕妇的临床资料。根据75 g口服葡萄糖耐量试验(OGTT)。结果:将孕妇分为GDM组(152例)和对照组(1328例),通过单因素及多因素分析GDM发生的危险因素,绘制独立危险因素的ROC曲线,计算AUC,判断各指标在GDM诊断中的预测效果。结果:GDM组的年龄(30.78±3.28)、BMI(22.55±2.87)、孕次(2.12±1.08)和FPG水平(4.98±0.37)、TG水平(1.51±0.68)、TC水平(4.71±0.76)、LDL-C水平(2.12±0.49)均高于对照组,差异有统计学意义(均P<0.05),HDL-C水平(1.99±0.35)低于对照组,差异也有统计学意义(P<0.05);年龄大、BMI高、孕次多、FPG及TG高是独立危险因素,差异有统计学意义(均P<0.05)。ROC曲线分析显示BMI、FPG、TG的AUC分别为0.811、0.792、0.729。结论:年龄大、BMI高、孕次多、FPG及TG高是GDM发生的独立危险因素,诊断价值BMI>FPG>TG,通过对这指标的评估可帮助临床医生预测GDM的高危孕妇,有利于指导临床医生对孕妇进行更好的管理,降低GDM的发生率。
GDM; FPG; 血 脂
妊娠期糖尿病(gestational diabetes mellitus, GDM)是一种妊娠期间高发的内分泌疾病,指首次在妊娠期发生或发现糖耐量异常[1]。随着人们生活方式的转变及医疗诊断水平的提高,GDM的发生率及检出率逐渐增高。有研究[2,3]报道GDM对母亲及子代均有不利影响,如妊娠期间高血糖会使巨大儿、子痫等的发生率提高,而GDM的母亲生产后患糖尿病的风险也会高于妊娠期间血糖正常的妇女。因此,妊娠期保持良好的血糖水平,对母亲及子代均有重要意义。根据2014年妊娠合并糖尿病诊治指南[4],推荐未诊断为孕前糖尿病(pre-gestational diabetes mellitus,PGDM)或GDM的孕妇,在妊娠24~28周及28周后首次就诊时行75 g口服葡萄糖耐量试验(OGTT),进行GDM的筛查。虽然常规的筛查提高了GDM的早期诊断率,但是部分GDM孕妇在孕早期表现不明显,很难在孕早期及时发现,从而耽误诊断和治疗。有研究[5,6]证实如果在孕早期筛选出高危人群,对这部分人群进行饮食和运动指导,可以一定程度减少GDM的发生。本研究探讨孕早期(孕7~15周)空腹血浆葡萄糖水平(FPG)和血脂水平对GDM的诊断价值,以便临床医生对GDM的高危人群进行分级管理。
1 资料与方法
1.1 研究对象:选取2012年5月至2016年12月在本院进行常规产前检查的孕妇为研究对象。纳入标准:①在我院建卡并正规进行产检;②于孕7~15周行FPG、血脂检查;③于孕24~28周行OGTT检查。排除标准:①合并高血压等基础疾病;②双胎或多胎;③资料不全者。共纳入1480例孕妇,参照美国糖尿病协会的诊断标准[7],以OGTT结果为指标,诊断为GDM的有152例;糖耐量正常的为对照组,共1328例。我院伦理委员会批准研究进行,入选对象在研究开始前知情并签署同意书。
1.2 方法:根据孕妇首次检查时登记的信息收集孕妇的基本信息,包括年龄、体质指数(body mass index, BMI)、孕次、产次;孕妇在检测FPG及血脂前需空腹8~12h,然后抽取静脉血于检验科检测;通过检验科的数据库收集孕7~15周FPG、血脂(总胆固醇(TC)、三酰甘油(TG)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C))以及孕24~28周的OGTT结果。
1.3 统计学分析:采用SPSS19.0统计软件对本次研究数据进行统计分析,本研究的指标包括年龄、BMI、孕次、产次、FPG、TC、TG、HDL-C、LDL-C均为计量资料,采用平均值±标准差表示,组间比较采用两独立样本t检验;通过Logistic回归分析差异有统计学意义的结果,以筛选GDM的独立危险因素。绘制独立危险因素受试者工作特征曲线(receiveroperating characteristic curve, ROC),计算AUC,以判断各指标的诊断效果,以P<0.05,有统计学意义。
2 结 果
2.1 研究对象基本信息:本研究共纳入1480例患儿,其中GDM组152例,对照组1328例。GDM组和对照组孕妇的基本信息,包括年龄、BMI、孕次、产次比较见表1,其中GDM组发病的平均年龄与孕前BMI均高于对照组,差异均有统计学意义(P<0.05);GDM组的孕次也显著高于对照组,差异有统计学意义(P<0.05);而两组产次无显著差异(P>0.05)。
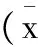
表1 GDM组与对照组一般资料分析±s)
2.2 研究对象孕7~15周FPG和血脂水平比较:检测两组孕妇的孕7~15周时血液FPG和TC、TG、HDL-C、LDL-C等指标,GDM组的FPG、TG、TC、LDL-C高于对照组,差异均具有统计学意义(P<0.05);至于HDC-L在GDM组低于对照组,且差异有统计学意义(P<0.05),见表2。
表2 2组孕妇孕7~15周时血液FPG和血脂等指标水平分析±s)
2.3 导致GDM的多因素Logistic回归分析:将单因素分析具统计学意义的指标行多因素Logistic回归分析,在多因素变量分析中,年龄大(P=0.045)、BMI高(P=0.032)、孕次多(P=0.026)、孕7~15周FPG高(P=0.009)及TG高(P=0.018)为GDM的独立危险因素,见表3。
2.4 ROC曲线及AUC分析:绘制BMI、FPG、TG的ROC曲线计算AUC,结果显BMI、FPG、TG的AUC分别为0.811、0.792、0.729,诊断价值BMI>FPG>TG,见图1。

图1 显BMI、FPG、TG预测GDM的ROC曲线

表3 GDM的多因素Logistic回归分析结果
3 讨 论
GDM会严重影响母儿健康,导致不良妊娠结局。因此有必要在孕早期进行GDM的高危人群筛查,并对这部分人群进行合理的饮食及运动干预,控制血糖水平,从而降低GDM的发生。本研究通过纳入GBM孕妇152例,糖耐量正常的孕妇1328例,从而探讨孕早期FPG和血脂水平对GDM的诊断价值,以便临床医生通过这些指标对GDM的高危人群进行分级管理。
本研究中,GDM组孕妇年龄高于对照组。随着国家“二孩”政策的实施,高龄产妇日益增多。有研究[8]表明随着年龄的增加,慢性胰岛素抵抗也随之增加,胰岛β细胞功能逐渐降低,导致GDM的发生率也随之增加;与许多其他研究一致[9,10],本研究也证实年龄是GDM发生的独立危险因素。而孕次多也是GDM的独立危险因素,可能与孕次多的人年龄比孕次少的孕妇年龄相对较大有关。
BMI是目前国际上用于评估一个人胖瘦程度以及是否健康的重要指标,西方国家有数据表明孕前肥胖的孕妇GDM的发病率高于非肥胖的孕妇,而亚洲人BMI>23为超重肥胖,本研究中GDM组BMI>23者也多于对照组。有研究证明,肥胖前多有慢性高胰岛素血症,而肥胖后则发展为为胰岛素抵抗。GDM的代谢情况为“慢性胰岛素抵抗”与孕晚期“生理性胰岛素抵抗”的叠加,或者是胰岛β细胞分泌胰岛素增加不足以抵消胰岛素抵抗状态[11]。因此,肥胖孕妇GDM发生率显著高于BMI正常的孕妇。另外也有研究[12]报道,体质量迅速增加是GDM发生的危险因素。BMI预测GDM发生的AUC最大为0.811,诊断准确度中等。
孕早期由于胎儿从母体获取较多的葡萄糖以及雌孕激素的改变使母体对葡萄糖的利用增加;同时妊娠期肾血流量及肾小球滤过率增加,而肾小球对糖的重吸收率无法相应增加,使母体排糖量增加,最终导致妊娠期间FPG降低。有研究[13]发现正常妊娠时,孕妇FPG水平随着妊娠时间的延长而逐渐降低,而GDM孕妇在孕早期FPG水平就已经高于正常妊娠的妇女。Riskin-Mashiah等[14]研究也发现孕早期FPG可以很好的预测GDM,与本研究的结果相符。本研究中FPG的AUC为0.792,诊断准确度中等。
正常孕妇在孕早期脂质代谢变化不大,会从孕中期逐渐升高,在孕末期TG水平会升高至正常的2~3倍,出现生理性高血脂状态[15],而GDM孕妇TG的变化可能更大。妊娠期间脂代谢异常主要由于雌激素升高以及胰岛素抵抗[16],孕早期雌激素升高,会导致TG及LDL升高。Li等[17]的研究也发现孕早期间TG升高会增加GDM发生的风险,有研究[18]证实自由脂肪酸水平的升高可能导致胰岛素抵抗加剧,因此TG越高,胰岛素抵抗可能越严重,这部分孕妇就更容易患GDM。TG的AUC为0.729,诊断准确度一般。
TC、HDL-C、LDL-C在单因素分析中有统计学意义,但在多因素分析中无统计学意义,原因可能为其与其他危险因素有一定的重叠。
综上所述,年龄大、BMI高、孕次多、FPG及TG高是GDM发生的独立危险因素,诊断价值BMI>FPG>TG,通过对这指标的评估可帮助临床医生判断是否为GDM的高危孕妇,从而更好地指导临床医生对孕妇进行更好的管理,通过对高危孕妇进行合理的饮食及运动干预,从而降低GDM的发生。
[1] National institutes of health consensus development conference statement: diagnosing gestational diabetes mellitus[J].Obstet Gynecol, 2013, 122(2 Pt 1): 358~369.
[2] Metzger B E, Buchanan T A, Coustan D R, et al. Summary and recommendations of the fifth international workshop-conference on gestational diabetes mellitus[J].Diabetes Care, 2007, 30(Suppl 2)251~260.
[3] Nicklas J M, Zera C A, England L J, et al. A web-based lifestyle intervention for women with recent gestational diabetes mellitus: a randomized controlled trial[J].Obstet Gynecol, 2014, 124(3): 563~570.
[4] 中华医学会妇产科学分会产科学组,中华医学会围产医学分会妊娠合并糖尿病协作组.妊娠合并糖尿病诊治指南(2014)[J].中华妇产科杂志,2014,49(8):561~569.
[5] Dempsey J C, Butler C L, Sorensen T K, et al. A case-control study of maternal recreational physical activity and risk of gestational diabetes mellitus[J].Diabetes Res Clin Pract, 2004, 66(2): 203~215.
[6] Seshiah V, Cynthia A, Balaji V, et al. Detection and care of women with gestational diabetes mellitus from early weeks of pregnancy results in birth weight of newborn babies appropriate for gestational age[J].Diabetes Res Clin Pract, 2008, 80(2): 199~202.
[7] Standards of medical care in diabetes[J].Diabetes Care, 2013,36(Suppl 1):11~66.
[8] 李庚, 卞茸文,欧阳晓俊,等.正常糖耐量人群年龄与胰岛功能关系的研究[J].实用老年医学,2010,24(6):479~481.
[9] 谢诺.妊娠期糖尿病危险因素的分析[J].中国医科大学学报,2016,45(5):476~477.
[10] 罗大江.妊娠期糖尿病相关危险因素对产后发生糖尿病的预测作用[J].实用医学杂志,2014,(4):604~606.
[11] Steinfeld J, Valentine S, Lerer T, et al. Obesity-related complications of pregnancy vary by race[J].Matern Fetal Med, 2000, 9(4): 238~241.
[12] Rudra C B, Sorensen T K, Leisenring W M, et al. Weight characteristics and height in relation to risk of gestational diabetes mellitus[J].Am Epidemiol, 2007, 165(3): 302~308.
[13] 郭晓良. 妊娠早期空腹血糖监测对妊娠期糖尿病预测意义的研究[J].中国当代医药,2011,18(24):219~220.
[14] Riskin-mashiah S, Damti A, Younes G, et al. First trimester fasting hyperglycemia as a predictor for the development of gestational diabetes mellitus[J].Eur Obstet Gynecol Reprod Biol, 2010, 152(2): 163~167.
[15] 姜殿林, 董桂虎,徐霞.正常妊娠妇女血脂及载脂蛋白水平的变化[J].实用临床医学,2006,7(4):16~17.
[16] Brizzi P, Tonolo G, Esposito F, et al. Lipoprotein metabolism during normal pregnancy[J].Am Obstet Gynecol, 1999, 181(2): 430~434.
[17] Li G, Kong L, Zhang L, et al. Early pregnancy maternal lipid profiles and the risk of gestational diabetes mellitus stratified for body mass index[J].Reprod Sci, 2015, 22(6): 712~717.
[18] Van de woestijne A P, Monajemi H, Kalkhoven E, et al. Adipose tissue dysfunction and hypertriglyceridemia: mechanisms and management[J].Obes Rev, 2011, 12(10): 829~840.
The Value of Fasting Blood Glucose and Serum Lipid Levelin the Diagnosis of GDM at 7~15 Weeks of Gestation
SHIXin,DULan,SUQing,etal
(TheFourthHospitalofXi'an,ShaanxiXi'an710004,China)
Objective:To explore the value of the diagnosis of gestational diabetes mellitus by using fasting plasma glucose and lipid profiles between 7 and 15 gestational weeks. Methods: A retrospective analysis was carried out on the clinical data of 1480 pregnant women who had prenatal care from May 2012 to December 2016. Based on the result of oral glucose tolerance test, pregnant women were divided into two groups: GDM group (n=152) and the control group (n=1328). The risk factors of GDM were compared. Area under curve (AUC) was calculated according to receiver operator characteristic (ROC) curve to evaluate the diagnostic value of independent risk factor. Results: The result of univariate analysis showed that the age (30.78±3.28), BMI (22.55±2.87), gravidity (2.12±1.08), FPG (4.98±0.37), TG (1.51±0.68), TC (4.71±0.76), LDL-C (2.12±0.49) in GDM group were significantly higher than those in control group (P<0.05). The level of HDL-C (1.99±0.35) in the GDM group was lower than the control group (P<0.05). Multiple factors analysis showed that age, BMI, gravidity, FPG, TG were the independent risk factors. ROC curve analysis indicated that the AUC of BMI, FPG, TG was 0.811, 0.792, 0.729, respectively. Conclusion: Pregnant women with old age, or with the high level of BMI, FPG and TG are the risk factors of GDM. The diagnostic value of BMI is higher than FPG and TG, and the value of FPG is higher than TG. Monitor these factors to help the doctor determine whether the pregnant women have high risk of GDM. Thus have a better guide to clinicians, and reduce the occurrence of GDM.
GDM; FPG; Lipid
1006-6233(2017)08-1249-05
A
10.3969/j.issn.1006-6233.2017.08.005

