原发性睾丸恶性淋巴瘤12例诊治分析
崔朝阳,于 满,王泽民,宋殿宾,肖永跃
·临床诊疗提示·
原发性睾丸恶性淋巴瘤12例诊治分析
崔朝阳1,于 满2*,王泽民2,宋殿宾2,肖永跃1
目的分析原发性睾丸恶性淋巴瘤12例(PTML)患者的诊治资料,提高临床医生对该病的认识及诊治水平。方法回顾性分析1995年1月—2016年1月承德医学院附属医院泌尿外科收治的12例PTML患者的临床资料,包括PTML患者的一般资料、影像学检查结果、病理检查结果、治疗情况、随访情况。结果12例PTML患者年龄24~78岁,其中>60岁者(9/12)居多;病程1~14个月;肿瘤发生在右侧睾丸者(6/12)居多;主要症状为患侧睾丸肿大、伴有阴囊坠胀。12例患者均行B超检查,仅显示睾丸内低回声或实性肿物,提示睾丸占位。9例患者行睾丸CT检查,显示患侧睾丸增大,病灶边缘清晰或不清晰,密度相对均匀。术后病理检查诊断为弥漫性大B细胞淋巴瘤。12例PTML患者均行根治性睾丸切除术,其中4例患者术后联合放疗,5例患者术后联合放、化疗。随访12~120个月,死亡8例,其中3例死于肺转移,3例死于全身转移,1例死于脑转移,1例死于心脑血管疾病;其余4例在26~120个月存活良好。结论PTML临床较少见,60岁以上体格检查有睾丸肿块者应首先考虑恶性淋巴瘤的可能,手术联合放、化疗可提高临床疗效。
睾丸肿瘤;淋巴瘤;诊断;治疗;预后
原发性睾丸恶性淋巴瘤(PTML)属于原发性结外恶性淋巴瘤,占恶性淋巴瘤的1%~2%,占睾丸肿瘤的3%~9%[1]。PTML临床发病率较低,且临床症状无特异性,因此术前诊断较困难。本文拟对1995年1月—2016年1月承德医学院附属医院泌尿外科收治的并获得完整随访资料的12例PTML患者的临床资料进行回顾性分析,并结合文献进行讨论,旨在提高临床医生对该病的认识及诊疗水平。
1 资料与方法
1.1 一般资料 收集1995年1月—2016年1月承德医学院附属医院泌尿外科收治的12例PTML患者的临床资料。纳入标准:有完整的随访资料。
1.2 方法 回顾性分析12例PTML患者的一般资料、影像学检查结果、病理检查结果、治疗情况、随访情况。
1.3 统计学方法 采用统计学描述,计数资料以百分数表示。
2 结果
2.1 一般资料 12例PTML患者年龄24~78岁,其中>60岁者(9/12)居多;病程1~14个月;肿瘤发生在右侧睾丸者(6/12)居多;临床症状:主要为患侧睾丸肿大、胀痛,部分阴囊坠胀或胀痛,仅1例伴低热;术前甲胎蛋白(AFP)和人绒毛膜促性腺激素(β-HCG)均在参考范围内(见表1)。
2.2 影像学检查结果 患者术前均行睾丸、附睾B超检查,B超检查示:7例患者睾丸内可见形态规则、边界清晰、表面光滑、内部回声减低的均质性肿物(见图1);5例患者睾丸肿物边界不清,正常睾丸组织消失(见图2);诊断:2例考虑为睾丸慢性炎症,但不除外睾丸占位,10例为睾丸占位。
9例患者行睾丸、附睾CT检查,CT平扫示:患侧睾丸增大,睾丸内实性占位,除3例患者病变边界不清外,其余6例患者病灶边缘清晰,密度相对均匀,CT值28~38 HU;CT增强扫描示:病灶密度相对均匀,强化扫描早期CT值32~43 HU、晚期CT值35~56 HU(见图3)。
2.3 病理检查结果 肉眼所见:睾丸切面肿瘤呈实性,直径3~7 cm,均质鱼肉样,灰白色或略粉红色,质软,睾丸实质显示萎缩,个别患者可见肿块内出血或坏死(见图4)。显微镜检查显示:生精小管周围大量淋巴细胞浸润伴纤维组织增生,生精小管广泛萎缩,生精成分减少,肿瘤细胞呈浸润性生长,细胞大小较为一致,呈圆形或椭圆形,细胞核呈圆形、椭圆形或不整形,核仁位于细胞中心,胞质丰富红染,可见核分裂(见图5)。7例PTML患者免疫组化结果示:CD45、CD20、CD79、BcL-2为阳性表达,CD5、CD10、BcL-6、CyclinD1为阴性表达(见图6)。12例PTML患者病理检查诊断:睾丸恶性淋巴瘤,均为弥漫性大B细胞淋巴瘤。

图1 B超示左侧睾丸内低回声实性肿物,边界清楚
Figure1 B-Ultrasound image of the left side of the testis in low echo,showing solid neoplasm boundaries

表1 12例PTML患者一般资料
注:AFP=甲胎蛋白(参考范围0~13.6 μg/L),β-HCG=人绒毛膜促性腺激素(参考范围0~3.0 U/L);-为无此项数据

图2注:A为右侧睾丸内可见60.0 mm×49.6 mm内部不均匀回声,低回声实性占位,边界清晰;B为彩色多普勒血流图示低回声边缘及内部均可见条索状彩色血流信号;图3注:A为平扫,B为强化扫描

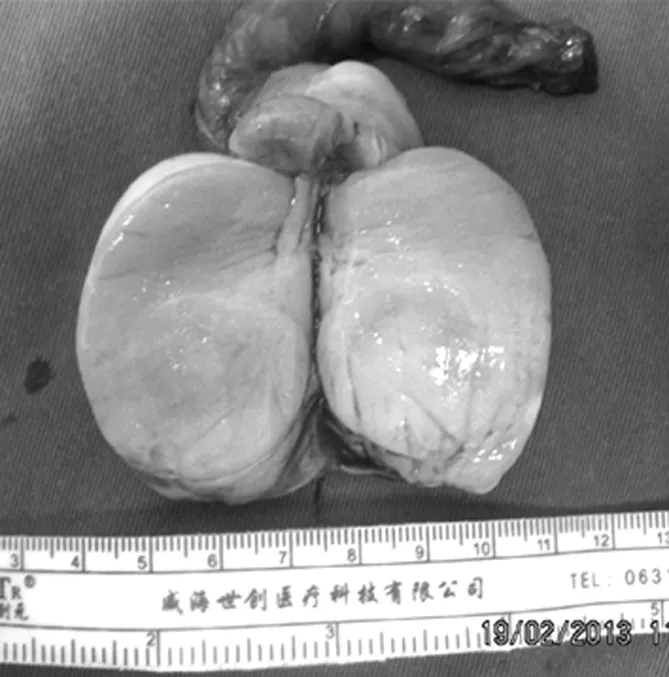
图4 64岁PTML患者右侧睾丸切除标本
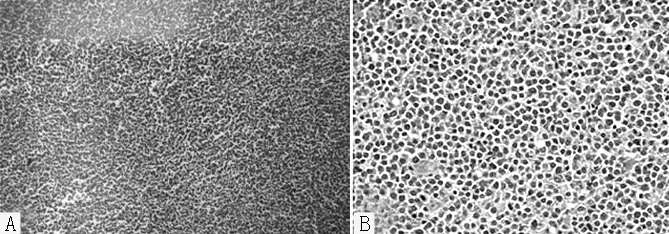
注:A为×100,B为×200
图5 显微镜检查结果(HE染色)
Figure5 Microscopic examination results
2.4 治疗结果 12例PTML患者均经腹股沟切口行根治性睾丸切除术,其中3例患者拒绝接受放疗和化疗,4例患者术后联合放疗,5例患者术后联合放、化疗。化疗采用CHOP方案化疗,药物包括环磷酰胺+多柔比星+长春新碱+泼尼松,3周为1个疗程,一般行4~6个疗程。放疗剂量35~50 Gy,放疗范围包括对侧睾丸、腹股沟、盆腔和腹主动脉旁。
2.5 随访结果 12例PTML患者随访12~120个月,仅接受单纯手术的3例患者中,1例于术后22个月因心脑血管疾病死亡,2例分别在术后20、21个月因肺转移死亡;行手术联合放疗的4例患者中,2例于术后16、25个月因全身转移死亡,2例分别于术后36、40个月因脑转移、肺转移死亡;行手术联合放、化疗的5例患者,除1例术后26个月出现颈部多发淋巴结(B超结果见图7),6个月后死于全身转移;其余4例在26~120个月存活良好。
3 讨论
3.1 发病率 在美国,PTML的发病率占所有非霍奇金淋巴瘤患者的0.6%[1-4]。据美国统计数据显示,近年来PTML的发病率有升高的趋势,1981—1985年PTML发病率为0.06/10万,而2001—2005年增至0.09/10万;且发病率最高的是白种人(0.10/10万),其次是亚洲和太平洋岛人(0.08/10万)、西班牙(0.06/10万)和黑种人(0.5/10万)[4]。睾丸部位的淋巴瘤少见,丹麦每年的发病率约为0.26/10万人[5]。KEMAL等[6]研究的339例土耳其非霍奇金淋巴瘤患者中,原发于睾丸的淋巴瘤仅8例(占2.4%)。睾丸淋巴瘤可分为原发性睾丸淋巴瘤(PTL)和继发性睾丸淋巴瘤(STL)两大类,前者是指以睾丸肿块为原发症状或主要临床症状,无明显其他结外器官受累;后者是由于其他部位淋巴瘤播散累及睾丸[7]。临床上PTL占多数,聂宝等[8]研究的65例睾丸非霍奇金淋巴瘤患者中,原发者46例(70.8%),继发者19例(29.2%)。PTL的发病率占全部睾丸肿瘤的5%~9%[2-4]。国内一项研究显示,152例睾丸肿瘤患者中淋巴瘤患者13例(占8.6%)[9]。
3.2 临床症状 睾丸淋巴瘤的发病年龄多>60岁,GUNDRUM等[4]报道的769例睾丸淋巴瘤患者,其确诊年龄为21~98岁,平均年龄为68岁;其中18~60岁197例(占25.6%),而>60岁573例(占74.5%);白种人占81.4%,大部分为单侧发病,双侧同时发病者仅49例(占6.4%)。ZUCCA等[10]收集22个癌症中心和一个协作组30年间(1968—1998年)的373例PTL患者,其发病年龄19~91岁,平均年龄66岁,双侧睾丸同时发病仅8例(占2.1%)。聂宝等[8]研究结果显示,46例PTL中<60岁者19例(41.3%),≥60岁者27例(58.7%)。本研究确诊的12例患者中仅2例(16.7%)年龄<60岁,其余10例(83.3%)均>60岁,与上述研究基本一致。因此,在临床上,年龄>60岁的睾丸肿瘤,首先可考虑为恶性淋巴瘤。本研究确诊年龄>60岁的患者中,双侧同时发病1例,伴低热1例。PTL首发临床症状为患侧睾丸肿大,少数患者可伴有睾丸疼痛,个别患者伴有低热。病变早期症状不易引起患者注意,从出现症状到确诊时间从数月至2年不等,但大多在1年内确诊。本研究12例患者从出现症状到就诊时间为1~14个月,平均6.8个月。

注:A为CD45,B为CD20,C为BcL-2,均为阳性表达
图6 免疫组化结果(HE染色,×400)
Figure6 Immunohistochemical results
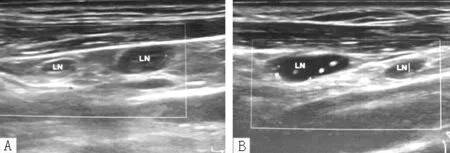
注:A为右侧颈部,B为左侧颈部
图7 64岁PTML患者颈部多发淋巴瘤超声检查图
Figure7 Ultrasound image of multiple neck lymphomas in a 64-year-old patient
3.3 影像学检查 目前临床上所应用的各种影像学检查均不能对睾丸淋巴瘤做出明确诊断,B超检查能确定睾丸是否有实性肿块,但不能确诊是否为淋巴瘤;CT检查仅对肿瘤分期与疗效评价有一定的指导作用,但对睾丸淋巴瘤的诊断无帮助。但徐民等[11]报道的8例睾丸淋巴瘤患者CT检查结果显示,在CT增强扫描时其病变呈均匀强化,CT值25~45 HU,并可见肿块内部小血管穿行;因此提出这些CT表现为睾丸淋巴瘤的典型特征,特别是小血管穿行,可作为睾丸淋巴瘤的典型特征之一。王夕富等[12]认为,睾丸肿块密度相对均匀,增强扫描呈轻度强化可能为睾丸淋巴瘤的主要CT表现之一。本研究12例患者均行B超检查,仅显示睾丸内低回声或实性肿物,提示睾丸占位,未能做出淋巴瘤的诊断;9例患者行睾丸CT检查,显示患侧睾丸增大,睾丸内实性占位,病灶边缘清晰或不清晰,密度相对均匀,CT值28~38 HU;CT增强扫描密度相对均匀,早期CT值32~43 HU,晚期CT值35~56 HU,未注意到有小血管穿行的特征。
3.4 病理类型 PTL的病理类型多样,但绝大多数来源于B细胞,80%~90%为弥漫性大B细胞淋巴瘤,其他较少见的病理类型包括套细胞淋巴瘤[5-6,13]、淋巴结外自然杀伤细胞/T细胞淋巴瘤[7]、外周T细胞淋巴瘤、淋巴结外边缘区B细胞淋巴瘤[8]、浆细胞性淋巴瘤[14]和间变性淋巴瘤激酶阴性的T细胞淋巴瘤等。詹升华等[15]报道的33例PTL患者中,B细胞来源者占88%,T细胞来源者占12%。本研究12例患者均为B细胞来源淋巴瘤。病理切除肉眼观察,在切开的睾丸实质内可见3~7 cm肿块,肿块边界不清,无包膜,灰白色或略粉红色,质软,个别患者可见肿块内出血或坏死。显微镜检查可见生精小管周围大量淋巴细胞浸润伴纤维组织增生,生精小管广泛萎缩,生精成分减少,肿瘤细胞呈浸润性生长,细胞大小较为一致,呈圆形或椭圆形,细胞核呈圆形、椭圆形或不整形,核仁位于细胞中心,胞质丰富红染,可见核分裂。免疫组化示B细胞标记物CD45、CD20、CD79、BcL-2阳性表达,CD5、CD10、BcL-6、CyclinD1阴性表达。尤其是CD45、CD20、CD79均阳性表达,可证实为弥漫性大B细胞淋巴瘤。
3.5 治疗及随访 PTL的常规治疗方案是手术加放、化疗,手术不仅可以切除原发灶,减少转移,还可以得到明确的组织病理诊断。经腹股沟切口的根治性睾丸切除术为首选,但是单纯手术效果不佳,需增加放、化疗。放疗可预防侧睾丸、盆腔、腹膜后淋巴结等受侵率高的区域复发,而且对疾病晚期患者有一定局部抑制和姑息治疗作用。此外,ZUCCA等[10]研究发现对侧睾丸预防性放射治疗可使患者5年生存率由38%提高到66%,5年无进展生存率由36%提高到70%,且有统计学差异。而国内报道显示,单纯手术者的中位复发时间为21.0个月,中位存活时间60.0个月,手术联合术后化疗者中位复发时间为78.8个月(P=0.09);中位存活时间为92.3个月(P=0.67)[16]。本研究3例患者仅接受单纯手术,除1例在22个月死于心血管疾病外,另2例分别在20、21个月死于肺转移;4例接受手术并联合放疗的患者,2例存活36~40个月;其余5例术后联合放、化疗的患者,除1例术后26个月出现颈部多发淋巴瘤外,其余4例在26~120个月存活良好。以上结果表明根治性睾丸切除术后联合放、化疗可减少睾丸淋巴瘤的复发,并延长存活时间。
综上所述,PTML患者的年龄较大,临床上60岁以上睾丸肿瘤患者首先可考虑恶性淋巴瘤的可能,但体格检查及一些影像学无明显特异性,最后确诊主要依靠病理诊断。根治性睾丸切除术是PTML的首选治疗方法,术后辅以放疗和化疗可减少恶性淋巴瘤的复发,并延长存活时间。
作者贡献:崔朝阳、于满进行试验设计、实施、资料整理、 撰写论文;王泽民、宋殿宾、肖永跃进行试验实施和资料收集;于满进行试验设计、质量控制及审校,对文章负责。
本文无利益冲突。
[1]MOLLER M B,D’AMORE F,CHRISTENSEN B E.Testicular lymphoma:a population-based study of incidence,clinicopathological correlations and prognosis,the Danish Lymphoma Study Group,LYFO[J].Eur J Cancer,1994,30A(12):1760-1764.
[2]SHAHAB N,DOLL D C.Testicular lymphoma[J].Semin Oncol,1999,26(3):295-296.
[3]ZUCCA E,ROGGERO E,BERTONI F,et al.Primary extranodal non-Hodgkin′s lymphomas.Part 1:Gastrointestinal,cutaneous and genitourinary lymphomas[J].Ann Oncol,1997,8(8):727-737.
[4]GUNDRUM J D,MATHIASON M A,MOORE D B,et al.Primary testicular diffuse large B-cell lymphoma:a population-based study on the incidence,natural history,and survival comparison with primary nodal counterpart before and after the introduction of rituximab[J].J Clin Oncol,2009,27(31):5227-5232.
[5]PINGALI S,GO R S,GUNDRUM J D,et al.Adult testicular lymphoma in the United States (1985—2004):analysis of 3669 cases from the National Cancer Data Base[J].J Clin Oncol,2008,26(15s):2707-2717.DOI:10.1200/jco.2008.26.15_suppl.19503.
[6]KEMAL Y,TEKER F,DEMIRAG G,et al.Primary testicular lymphoma:a single centre experience[J].Exp Oncol,2015,37(3):223-226.
[7]HURLEY L J,BURKE C R,SHETTY S K,et al.Bilateral primary non-Hodgkin′s lymphoma of the testis[J].Urology,1996,47(4):596-598.
[8] 聂宝,黄欣,刘校龙,等.65例睾丸非霍奇金淋巴瘤的临床病理学特征[J].中华血液学杂志,2015,36(9):765-769.DOI:10.3760/cma.j.issn.0253-2727.2015.09.010.
NIE B,HUANG X,LIU X L,et al.Testicular lymphoma:a clinicopathological study of 65 cases[J].Chinese Journal of Hematology,2015,36(9):765-769.DOI:10.3760/cma.j.issn.0253-2727.2015.09.010.
[9]郝宗耀,叶元平,刘明,等.152例睾丸肿瘤的临床诊治分析[J].现代泌尿生殖肿瘤杂志,2013,5(3):139-142.DOI:10.3870/j.jssn.1674-4624.2013.03.004.
HAO Z Y,YE Y P,LIU M,et al.The clinicl treatment analysis of 152 cases of testicular tumor[J].Journal of Contemporary Urologic and Reproductive Oncology,2013,5(3):139-142.DOI:10.3870/j.jssn.1674-4624.2013.03.004.
[10]ZUCCA E,CONCONI A,MUGHAL T I,et al.Patterns of outcome and prognostic factors in primary large-cell lymphoma of the testis in a survey by the International Extranodal Lymphoma Study Group[J].J Clin Oncol,2003,21(1):20-27.
[11]徐民,纪建松,王祖飞,等.原发性睾丸淋巴瘤的CT诊断价值[J].中华医学杂志,2013,93(41):3315-3316.DOI:10.3760/cma.j.issn.0376-2491.2013.41.020.
XU M,JI J S,WANG Z F,et al.CT diagnostic value of primary testicular lymphoma[J].Natl Med J China,2013,93(41):3315-3316.DOI:10.3760/cma.j.issn.0376-2491.2013.41.020.
[12]王夕富,张贵祥,李康安,等.睾丸原发性淋巴瘤的CT及MRI表现(附5例报告)[J].实用放射学杂志,2010,26(8):1144-1147.DOI:10.3969/j.issn.1002-1671.2010.08.019.
WANG X F,ZHANG G X,LI K A,et al.Primary testicular lymphoma CT and MR imaging dignosis:a report of 5 cases[J].Journal of Practical Radiology,2010,26(8):1144-1147.DOI:10.3969/j.issn.1002-1671.2010.08.019.
[13]ANDHAVARAPU S,CROZIER J A,JIANG L,et al.Mantle cell lymphoma and diffuse large B-cell lymphoma of the testis:a unique case of composite non-Hodgkin lymphoma[J].Eur J Haematol,2014,93(6):537-554.DOI:10.1111/ejh.12344.
[14]SACHDEV R,GOEL S.Primary testicular plasmablastic lymphoma:unique case in a 30 year old[J].Indian J Med Res,2016,143(2):251-252.DOI:10.4103/0971-5916.180235.
[15]詹升华,康苏娅,吴德明,等.原发性睾丸淋巴瘤33例临床病理分析[J].苏州大学学报(医学版),2011,31(4):635-638.
ZHAN S H,KANG S Y,WU D M,et al.Clinical and pathological analysis of primary testicular lymphoma[J].Journal of Soochow University Medical Science Edition,2011,31(4):635-638.
[16]陈蕾,王中华,胡夕春,等.睾丸恶性淋巴瘤26例临床分析[J].肿瘤,2008,28(11):976-979.DOI:10.3781/j.issn.1000-7431.2008.11.016.
CHEN L,WANG Z H,HU X C,et al.Clinical analysis of 26 patients with testicular lymphoma[J].Tumor,2008,28(11):976-979.DOI:10.3781/j.issn.1000-7431.2008.11.016.
DiagnosisandTreatmentofPrimaryMalignantLymphomaoftheTestis:anAnalysisof12Cases
CUIZhao-yang1,YUMan2*,WANGZe-min2,SONGDian-bin2,XIAOYong-yue1
1.DepartmentofGeneralSurgery,PingquanCountyHospital,Pingquan067500,China2.DepartmentofUrology,AffiliatedHospitalofChengdeMedicalUniversity,Chengde067000,China
*Correspondingauthor:YUMan,Professor,Mastersupervisor;E-mail:yumanok@126.com
ObjectiveTo analyze the diagnosis and treatment of primary malignant lymphoma of the testis with the aim offurtehring our understanding of the disease and improving its diagnosis and treatment.MethodsWe retrospectively reviewed the medical records of 12 patients with primary malignant lymphoma of the testis who were admitted to the Department of Urology,Affiliated Hospital of Chengde Medical University,from January 1995 to January 2016,including general patient characteristics,imaging examination results,pathology,treatment and follow-up.ResultsThe patients were aged 24-78 years,with 75%(9/12) being older than 60 years.The disease course ranged from 1-14 months.Half of the patients hadlymphoma in the right testis.The main symptoms included swelling of the affected testis,accompanied by scrotal swelling.All patients underwent B-Ultrasound examinations,which displayed a low-echo or solid mass,suggesting atesticular space-occupying lesion.Nine patients also underwent computed tomography scans of the testis,which showed enlargement of the affected testis,and clear or unclear margins of the foci with relatively even density.Post-surgical pathological examination revealed diffuse large-B-cell lymphoma.All patients underwent radical orchidectomy,followed by post-surgical radiotherapyin four cases and post-surgical chemotherapy and radiotherapy in five cases.The patients were followed up for 12-120 months,during which time eight patients died,including three of lung metastasis,three of systemic metastases,one of brain metastasis,and one of cardiovascular diseases.The remaining four patients survived for 26-120 months,respectively.ConclusionPrimary malignant lymphoma of the testis is a rare clinical disorder.The possibility of malignant lymphoma is the first consideration for physical examination of testicular masses in patients over 60 years of age.Surgery combined with chemotherapy and radiotherapy may improve outcomes in these patients.
Testicular neoplasms;Lymphoma;Diagnosis;Treatment;Prognosis
1.067500河北省平泉市医院普外科
2.067000河北省承德市,承德医学院附属医院泌尿外科
*通信作者:于满,教授,硕士生导师;E-mail:yumanok@126.com
R 737.21
A
10.3969/j.issn.1007-9572.2017.00.151
崔朝阳,于满,王泽民,等.原发性睾丸恶性淋巴瘤12例诊治分析[J].中国全科医学,2017,20(36):4571-4575.[www.chinagp.net]
CUI Z Y,YU M,WANG Z M,et al.Diagnosis and treatment of primary malignant lymphoma of the testis:an analysis of 12 cases[J].Chinese General Practice,2017,20(36):4571-4575.
2017-06-08;
2017-10-17)
毛亚敏)

