妊娠期糖尿病患者血清空腹血糖、餐后2 h血糖、糖化血红蛋白水平变化及其与不良妊娠结局的关系研究
张青川, 张林华, 王会青, 马显群
(河北省邢台县中心医院, 河北 邢台, 054000)
妊娠期糖尿病患者血清空腹血糖、餐后2h血糖、糖化血红蛋白水平变化及其与不良妊娠结局的关系研究
张青川, 张林华, 王会青, 马显群
(河北省邢台县中心医院, 河北 邢台, 054000)
目的研究妊娠期糖尿病患者(GDM)血清空腹血糖(FBG)、餐后2 h血糖(PBG)、糖化血红蛋白(HbA1c)水平变化及其与不良妊娠结局的关系。方法选取妊娠期糖尿病患者120例设为观察组,选取同期未合并其他内科疾病正常产妇120例设为对照组,采用葡萄糖氧化酶法方法检测2组产妇FBG、PBG水平,采用糖化血红蛋白测定仪检测HbA1c水平,对比2组不良妊娠结局及围产儿结局,分析FBG、PBG、HbA1c水平与不良妊娠结局及围产儿结局相关性。结果观察组FBG、PBG、HbA1c水平显著高于对照组(P<0.05); 观察组肝内胆汁淤积症、胎儿窘迫、胎膜早破、早产、产后出血等不良妊娠结局发生率均显著高于对照组 (P<0.05), 且采用Spearman分析发现FBG、PBG、HbA1c水平变化与肝内胆汁淤积症、胎儿窘迫、胎膜早破、早产、产后出血均具有显著正相关性(P<0.05), 与羊水过少无相关性(P>0.05); 观察组巨大儿、新生儿窒息、新生儿高胆红素血症、新生儿低血糖、新生儿肺炎发生率均高于对照组, Spearman分析发现FBG、PBG、HbA1c水平变化与巨大儿、新生儿窒息、新生儿高胆红素血症、新生儿低血糖、新生儿肺炎均具有显著正相关性(P<0.05)。结论GDM患者血清FBG、PBG、HbA1c水平明显升高,且会导致多种不良妊娠结局的发生,是严重威胁母婴健康的重要因素之一。
妊娠期糖尿病; 不良妊娠结局; 糖化血红蛋白; 空腹血糖; 餐后2 h血糖
妊娠期糖尿病(GDM)在中国发病率为1%~13.9%, 严重影响母婴健康[1]。多项临床研究证实, GDM与羊水过多、早产、子痫前期、胎儿畸形、产后出血等不良妊娠结局的发生密切相关[2-4]。研究[5]显示,高血糖是不良妊娠结局发生的危险因素,而FBG、PBG、HbA1c能有效反映血糖水平变化,与不良妊娠结局关系密切。本研究选取120例GDM产妇,分析GDM患者血清FBG、PBG、HbA1c水平变化及其与不良妊娠结局的关系,报告如下。
1 资料与方法
1.1 一般资料
选取本院2015年8月—2017年1月进行常规产前检查、住院分娩GDM产妇120例设为观察组,年龄23~40岁,平均(30.35±5.27)岁; 分娩孕周35~40周,平均分娩孕周(37.78±2.10)周; 产次1~2次,平均产次(1.51±0.38)次。选取同期未合并其他内科疾病正常产妇120例设为对照组,年龄24~41岁,平均(31.16±5.27)岁; 分娩孕周35~41周,平均分娩孕周(37.88±2.03)周; 产次1~2次,平均产次(1.62±0.42)次。2组年龄、分娩孕周、产次等一般资料对比,差异无统计学意义(P>0.05), 具有可比性。本研究经本院伦理委员会审核同意。
诊断标准: 依据《妇产科科学》第8版GDM诊断标准评判[6]。纳入标准: 单胎妊娠; GDM患者诊断符合《妇产科科学》第8版GDM诊断标准; 测试孕周24~28周; 规律孕检,分娩孕周≥28周,既往无糖尿病史; 既往无慢性病史; 经产妇既往无GDM病史; 无严重肝肾功能障碍疾病、妊娠高血压、甲状腺功能疾病等影响糖代谢疾病; 患者及家属知情同意并自愿签署同意书者。排除标准: 临床资料不完整者; 既往有糖尿病、高血压、甲状腺功能障碍等疾病者; 合并严重肝肾功能异常者。
1.2 方法
采用日立7060全自动生化分析仪,依据葡萄糖氧化酶法及试剂(购于上海科华生物公司)检测对比2组血清FBG、PBG水平,采用Bio-Rad10糖化血红蛋白测定仪检测对比2组血清HbA1c水平。统计对比2组不良妊娠结局及围生儿结局。分析FBG、PBG、HbA1c水平与不良妊娠结局及围产儿结局相关性。
1.3 统计学方法
采用SPSS 22.0软件进行统计处理,计量资料(血清FBG、PBG、HbA1c水平)用均数±标准差表示,行t检验,计数资料(各不良妊娠结局发生率)用[n(%)]表示, χ2检验, FBG、PBG、HbA1c水平与不良妊娠结局及围产儿结局相关性采用Spearman分析,P<0.05为差异有统计学意义。
2 结 果
2.1 2组血清FBG、PBG、HbA1c水平比较
观察组FBG、PBG、HbA1c水平与正常对照组比较明显升高,差异有统计学意义(P<0.05)。见表1。

表1 2组血清FBG、PBG、HbA1c水平比较
与对照组比较, *P<0.05。
2.2 2组妊娠结局比较
观察组肝内胆汁淤积症、胎儿窘迫、胎膜早破、早产、产后出血发生率均高于对照组,差异有统计学意义(P<0.05)。见表2。
2.3 FBG、PBG、HbA1c水平与妊娠结局相关性 分析
采用Spearman分析可知, FBG、PBG、HbA1c水平变化与肝内胆汁淤积症、胎儿窘迫、胎膜早破、早产、产后出血均具有显著正相关性(P<0.05), 与羊水过少无相关性(P>0.05)。见表3。
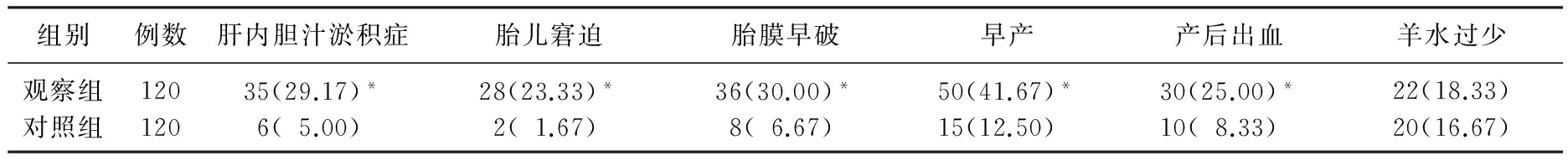
表2 2组妊娠结局比较[n(%)]
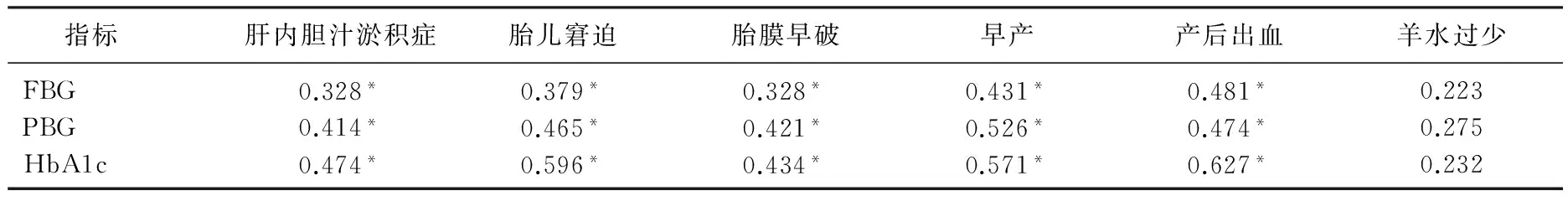
表3 FBG、PBG、HbA1c水平与妊娠结局相关系数
*P<0.05。
2.4 2组围生儿结局比较
观察组巨大儿、新生儿窒息、新生儿高胆红素血症、新生儿低血糖、新生儿肺炎发生率均高于对照组,差异有统计学意义(P<0.05)。见表4。

表4 2组围生儿结局比较[n(%)]
与对照组比较, *P<0.05。
2.5 FBG、PBG、HbA1c水平与围生儿结局 相关性分析
采用Spearman分析可知,FBG、PBG、HbA1c水平变化与巨大儿、新生儿窒息、新生儿高胆红素血症、新生儿低血糖、新生儿肺炎均具有显著正相关性(P<0.05)。见表5。

表5 FBG、PBG、HbA1c水平与围生儿结局相关性系数
*P<0.05。
3 讨 论
GDM属于高危妊娠,现阶段研究重点在于血清胰岛素、FBG、HbA1c以及PBG与妊娠结局的相关性[7]。临床研究[8]显示, GDM患者机体各种激素尤其是胰岛素因各种因素作用,发生胰岛素抵抗,导致机体胰岛素敏感性大大降低,导致胰岛素分泌不足,引起代谢异常。本研究对GDM患者血清FBG、HbA1c、PBG水平分析发现, GDM患者血清FBG、HbA1c、PBG水平均显著高于对照组,说明GDM患者伴有明显代谢异常。妊娠期妇女具有特殊的糖代谢特点,妊娠中晚期随着孕周增加,体内雌激素、孕酮等抗胰岛素样物质增加,胰岛素敏感性下降,机体为维持正常代谢水平,进而导致胰岛素分泌量增加,然而对于胰岛素分泌受限患者,无法代偿此生理变化,体内血糖升高,最终导致GDM的发生。妊娠期高血糖会导致胚胎发育异常甚至造成流产、死亡。因此孕妇血糖控制水平决定了GDM对母婴结局影响程度。
本研究GDM患者胎儿窘迫、胎膜早破、早产、产后出血发生率均高于对照组,且相关性分析发现FBG、PBG、HbA1c与肝内胆汁淤积症、胎儿窘迫、胎膜早破、早产、产后出血均具有显著正相关性,说明不良妊娠结局的发生与血糖水平明显相关。研究[8-9]指出,GDM患者FBG、PBG、HbA1c升高,引起胆酸分泌量增加,会导致肝内胆汁淤积症的发生,此类患者子宫平滑肌对催产素具有高度敏感性,随着胆酸分泌量增加,刺激子宫前列腺素分泌,进而导致子宫平滑肌细胞催产素受体被激活,诱发宫缩,增加早产发生风险。同时导致胎儿血氧分压下降,易发生胎儿窘迫、死胎、新生儿窒息等不良结局[10]。统计数据[11]显示,妊娠期肝内胆汁淤积症患者早产发生率高达60%, 胎儿窘迫发生率高达35%, 围产儿死亡率达11%。本研究中GDM患者妊娠期肝内胆汁淤积症发生率为29.17%, 应及时治疗,降低不良妊娠结局发生率。GDM患者机体过多葡萄糖会通过胎盘输送入胎儿体内,造成胎儿高渗透性利尿、高血糖,胎儿排尿量增多,孕妇羊水量增多,增加羊水过多、胎膜早破发生风险,增加早产以及剖宫产发生率,影响母婴产后恢复[12]。
巨大儿是GDM患者主要不良结局之一。GDM患者胰岛素分泌量降低,导致胰岛素抑制脂肪分解、促进脂肪蛋白质合成作用降低,同时母体长期高血糖会引起高胰岛素血症,最终导致胎儿躯体发育过度,脂肪因子含量上升,其与细胞因子共同参与胰岛素信号转导,从而增强胰岛素抵抗,加重代谢异常,引起胎儿机体代谢紊乱[13]。研究[14]表明,胎儿机体对母体长期高血糖水平具有“代谢记忆”的作用,不仅对子代产生短期不良影响,且会引起子代出生后甚至成年后代谢性疾病的发生。本研究中GDM患者巨大儿发生率达20.00%, 相关性分析证实,巨大儿的发生与产妇血糖水平变化明显相关。同时研究[15]指出,胎儿体内血糖水平升高会促进氧化应激反应,增加氧自由基含量,损伤自身组织。
本研究观察组新生儿窒息、新生儿高胆红素血症、新生儿低血糖、新生儿肺炎发生率均高于对照组,且分析发现FBG、PBG、HbA1c水平变化与新生儿窒息、新生儿高胆红素血症、新生儿低血糖、新生儿肺炎均具有显著正相关性(P<0.05)。GDM患者FBG、PBG、HbA1c水平显著升高,造成中晚期胎膜早破发生率较高,易引起早产,且新生儿脱离高血糖环境后,仍存在高胰岛素血症,易发生低血糖,若未及时补充糖,会威胁新生儿生命[16]。且胎儿机体高胰岛素状态,会增加代谢率,导致机体处于相对缺氧状态,慢性缺氧会增加胎儿体内红细胞生成素分泌量,导致血液红细胞数量增多,分娩后短时间易发生高胆红素血症[17]。
GDM患者血清FBG、PBG、HbA1c水平明显升高,且会导致多种不良妊娠结局的发生,是严重威胁母婴健康的重要因素之一。妊娠期积极采用口服糖耐量测试检测FBG, 检测HbA1c对GDM的诊断及预测不良妊娠结局以及不良妊娠结局严重程度具有一定的作用,应提高重视度,一旦发病,积极治疗,降低不良妊娠结局发生率,提高母婴健康水平。
[1] 吉金萍, 张元元, 王天成, 等. 妊娠期糖尿病对妊娠结局及新生儿的影响[J]. 新乡医学院学报, 2015, 32(12): 1101-1102.
[2] 钟丽君, 王永周, 汪静. 糖化血红蛋白水平检测与妊娠期糖尿病孕妇妊娠结局相关性分析[J]. 标记免疫分析与临床, 2016, 23(1): 68-70.
[3] 吴正红, 费何, 陈亚萍, 等. OGTT试验三时点值与妊娠期糖尿病患者妊娠结局的分析[J]. 中国热带医学, 2016, 16(7): 717-720.
[4] Sacks D A, Black M H, Li X, et al. Adverse Pregnancy Outcomes Using The International Association of the Diabetes and Pregnancy Study Groups Criteria: Glycemic Thresholds and Associated Risks[J]. Obstetrics & Gynecology, 2015, 126(1): 67.
[5] 翟瑶, 谭淑卓. 妊娠期糖尿病对妊娠结局及新生儿的临床影响研究[J]. 中国临床研究, 2016, 29(5): 661-663.
[6] 乐杰. 妇产科学[M]. 7版. 北京: 人民卫生出版社, 2008: 95-96.
[7] 韩树恒. 妊娠期糖尿病患者血糖对妊娠结局的影响[J]. 中国妇幼保健, 2016, 31(1): 76-77.
[8] 高玉东. 妊娠期糖尿病两种诊断标准治疗后对孕产妇及产儿的不同妊娠结局影响[J]. 中国妇幼保健, 2015, 30(3): 360-362.
[9] Leon M, Moussa H, Longo M, et al. 842: Rate of GDM and pregnancy outcomes in chronic hypertensive pregnancies with and without gestational diabetes mellitus[J]. American Journal of Obstetrics & Gynecology, 2015, 212(1): S403-S404.
[10] 苏日娜, 朱微微, 魏玉梅, 等. 北京地区妊娠期糖尿病发病情况及妊娠结局的回顾性调查[J]. 中华围产医学杂志, 2016, 19(5): 330-335.
[11] Aviram A, Hadar E, Raban O, et al. 385: Pregnancy outcome among parturients with gestational diabetes mellitus (GDM) and late preterm birth (LPTB)[J]. American Journal of Obstetrics & Gynecology, 2014, 210(1): S194-S195.
[12] 李博, 吴晓丽, 胡赛男, 等. 妊娠期肝内胆汁淤积症合并妊娠期糖尿病对妊娠结局影响[J]. 实用预防医学, 2015, 22(11): 1378-1380.
[13] Catalano P M, Mcintyre H D, Cruickshank J K, et al. Hyperglycemia and Adverse Pregnancy Outcome Study: Associations of GDM and obesity with pregnancy outcomes[J]. Diabetes Care, 2012, 35(4): 780-6.
[14] 杨玲, 蔡蕊. 益气养阴方剂对妊娠期糖尿病患者脂肪因子、胰岛β细胞功能及妊娠结局的影响[J]. 现代中西医结合杂志, 2016, 25(35): 3903-3905.
[15] 王明蕊, 叶蔚. 糖化血红蛋白和体重指数对妊娠期糖尿病患者妊娠结局的影响[J]. 中国妇幼保健, 2016, 31(10): 2047-2049.
[16] Asemi Z, Karamali M, Jamilian M, et al. Magnesium supplementation affects metabolic status and pregnancy outcomes in gestational diabetes: a randomized, double-blind, placebo-controlled trial[J]. 2015, 102(1): 222-9.
[17] 柳伟伟, 丁科亮, 罗海霞, 等. 妊娠期糖尿病孕妇不同血糖指标异常与妊娠结局的关系[J]. 临床和实验医学杂志, 2016, 15(2): 112-115.
Thechangesofserumfastingbloodglucose,2hpostprandialbloodglucoseandHbA1clevelsofpatientswithgestationaldiabetesandtheirrelationshipwithadversepregnancyoutcomes
ZHANGQingchuan,ZHANGLinhua,WANGHuiqing,MAXianqun
(XingtaiCountyCentralHospitalofHebeiProvince,Xingtai,Hebei, 054000)
ObjectiveTo study the changes of serum fasting blood glucose (FBG), 2h postprandial blood glucose (PBG2h), and HbA1c levels of gestational diabetes mellitus(GDM) and their relationship with adverse pregnancy outcomes.MethodsA total of 120 GDM cases in our hospital were selected as observation group, and another 120 cases without maternal complications were selected as control group. The levels of FBG and PBG in the two groups were detected by glucose oxidase method, HbA1c levels were measured by glycosylated hemoglobin analyzer, adverse pregnancy outcomes and perinatal outcome were compared, the correlation between FBG, PBG, HbA1c levels and adverse pregnancy outcomes, perinatal outcomes were analyzed.ResultsThe levels of FBG, PBG and HbA1c in the observation group were significantly higher than that in the control group (P<0.05); Intrahepatic cholestasis, fetal distress, premature rupture of membranes, premature birth, postpartum hemorrhage and other adverse pregnancy outcomes of the observation group were higher than the control group, and the differences were statistically significant (P<0.05). Spearman analysis showed that FBG, PBG and HbA1c were positively correlated with intrahepatic cholestasis, fetal distress, premature rupture of membranes, premature delivery and postpartum hemorrhage (P<0.05),and had no correlation with amniotic fluid (P>0.05). Giant children, neonatal asphyxia, neonatal hyperbilirubinemia,neonatal hypoglycemia and neonatal pneumonia of the observation group were higher than the control group. Spearman analysis showed that FBG, PBG and HbA1c were positively correlated with giant children, neonatal asphyxia, neonatal hyperbilirubinemia, neonatal hypoglycemia and neonatal pneumonia(P<0.05).ConclusionSerum FBG, PBG and HbA1c levels of GDM patients increase significantly, and it will lead to a variety of adverse pregnancy outcomes, so they were important factors that seriously threat maternal and child health.
gestational diabetes mellitus; adverse pregnancy outcomes; HbA1c; serum fasting blood glucose; 2h postprandial blood glucose
2017-07-11
马显群
R 587.1
A
1672-2353(2017)24-023-04
10.7619/jcmp.201724007

