球形肺不张的CT影像分析
李艳翠, 信瑞强, 蔡建新, 杨艳辉, 马大庆
球形肺不张(rounded atelectasis,RA)是位于肺周边的局限性肺不张,多呈类圆形,又称作圆形肺不张[1]。本病的病因之一是接触石棉,因而在职业病领域受到重视。RA是需与周围型肺癌进行鉴别的良性球形病变之一[2],尤其是可根据典型的CT表现确诊而不必行有创性得检查及手术[1-5]。因此准确的CT诊断尤为必要。为了加深对于RA的CT表现的认识,提高与肺癌鉴别诊断的能力,本文搜集了24例(27个病灶)球形肺不张的病例,对其CT表现进行分析。
材料与方法
1.病例资料
搜集首都医科大学北京潞河医院2012年1月-2015年7月的24例RA患者(27个病灶)的病例资料,其中男22例(91.7%),女2例(8.3%),年龄32~89岁,平均(65.5±15.8)岁。24例患者中有间接石棉接触史9例(37.5%),其中,家庭手纺石棉工作3例,与手纺石棉工作邻居家庭密切接触6例。胸部其他疾病:胸腔积液8例;胸膜增厚7例,其中胸部手术及外伤史3例,肺结核2例,血气胸2例。
2.影像学方法
采用Philips Brilliance 256层iCT扫描仪扫描。扫描范围自胸廓入口至肾上腺水平。常规扫描参数:准直128×0.625 mm,层厚5.0 mm,间隔5.0 mm,120 kV,250 mAs,螺距0.993,窗宽1500 HU,窗位-600 HU。胸部CT动态增强扫描检查8例,采用高压注射器HSCPF(Ulrich)经肘正中静脉一次性团注70~90 mL对比剂碘海醇(320 mg I/mL),注射流率3.5 mL/s,动态扫描时间选用监测降主动脉(主支气管分叉水平)触发方式,降主动脉内CT值120 HU时开始触发扫描。
对入选病例的薄层图像采用Philips Intellispace Portal后处理工作站进行多平面重组(MPR)和容积再现(VR)后处理,重建层厚0.7 mm,间隔0.6 mm,并观察其高分辨图像。
PET-CT检查2例。
3.病例选择
所有病例均符合文献公认的球形肺不张的CT确诊标准[1,3-6]:①肺野周边部位的圆形或类圆形肿块;②相关肺血管或支气管弯曲连接病灶边缘,即“彗星尾”征;③邻近胸膜增厚或胸腔积液;④肺体积缩小。
随访:所有患者经过2年以上随访,病灶无增大,符合肺良性实性结节的诊断。
病理检查:对于肺癌的高危病例,6例采用了病理检查除外恶性病变,包括手术切除2例、超声引导穿刺活检3例、CT引导下穿刺活检1例,病理均提示:胸膜增厚,肺泡萎陷和慢性炎症。
4.图像分析
由两位有胸部影像诊断经验的影像诊断主治医师在不了解病理结果或随诊结果的情况下分别对27个病灶的CT图像进行分析,确定有价值的CT征象。
5.统计学分析
采用SPSS 21.0统计软件包进行统计学分析,计量资料以平均数±标准差表示,对MPR图像与横轴面图像的病灶特征显示运用Fisher精确检验法进行统计学分析,以P<0.05认为差异有统计学意义。
结 果
1.球形肺不张的数目和部位
病变数目:24例患者共27个病灶,21例为单个病灶,2例为双肺各有1个病灶(图1),1例为1侧肺2个病灶(图2)。病灶最大径1.8~6.8 cm,平均(3.8±1.47) cm。
病变部位:14个(51.9%)位于右肺下叶,5个(18.5%)位于左肺下叶,3个(11.1%)位于右肺上叶,3个(11.1%)位于左肺上叶,2个(7.4%)位于右肺中叶。病灶多位于肺下叶,其中又以后外部较多。所有病灶均位于肺的周边部位。
2.球形肺不张的CT表现
①形态:球形肺不张位于肺野外周部,均为实性密度(图3),圆形或类圆形病变19个(70.37%)(图1),不规则形5个(18.52%)(图4),扁平状3个(11.11%)(图5)。②空气支气管征:含气支气管征见于7个病灶(25.92%),含气支气管较密集,位于病变的肺门侧(图6)。③CT增强扫描:病灶均有强化,动脉期病灶强化约45~60 HU;静脉期病灶强化约25~35 HU。④病变的代谢:PET-CT检查2例,球形肺不张病灶无FDG摄取增高(图7)。⑤“彗星尾”征:病变邻近的支气管血管束聚拢,呈弧形卷入肿块,多在病变肺门侧及下极与肿块连接,在所有病灶均出现(100%)。CT增强扫描可清晰显示“彗星尾”征,“彗星尾”征主要位于球形肺不张的一个方向,在合适的成像角度,“彗星尾”征并非对称,而是在球形肺不张的一侧较明显(图1~3、8)。本组病例横轴面图像上,13个病灶显示“彗星尾”征,MPR重建后27个病灶均显示典型“彗星尾”征(P<0.001),差异有统计学意义。⑥肺体积缩小:球形肺不张引起一侧肺体积缩小表现为纵隔向患侧移位,膈肌升高。病变引起所在肺叶以肺不张为中心,体积缩小,叶间裂及邻近支气管血管束呈弧形弯曲向病变移位,形如“括弧”状(图1~7)。邻近的肺门区支气管血管也可向病变移位(图1~2、7)。⑦胸膜病变:患侧均有胸膜增厚或胸腔积液(100%)。球形肺不张位于胸膜增厚和胸腔积液的最厚部位(100%)(图1~9)。
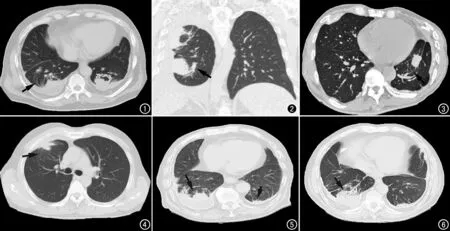
图1 两肺各有一个病灶,与胸腔积液相连,病灶肺门侧边缘模糊,可见“彗星尾”征(箭)。 图2 右肺上叶和下叶各有一个病灶,均与胸膜肥厚相连,病灶肺门侧见含气支气管影,有“彗星尾”征(箭)。 图3 男,64岁,石棉肺。左肺结节病变,有“彗星尾”征 (箭),两肺有胸膜斑。 图4 右肺上叶球形肺不张,不规则状,病变与胸膜肥厚相连,有“彗星尾”征,“彗星尾”征在球形肺不张的下方较明显(箭)。 图5 男,61岁,双肺下叶球形肺不张,右肺下叶病灶结节状 (长箭),左肺下叶病灶扁平状(短箭)。 图6 男,58岁,右肺下叶球形肺不张,肺门侧可见较密集的“空气支气管征”(箭)。
3.球形肺不张的动态变化
4例病例最初表现为患侧胸腔积液,邻近肺组织片状实变,之后,随着患侧胸腔积液减少,病变区出现结节状实变影,继之,胸腔积液进一步减少、消失,实变影边界趋于清晰、锐利,呈锐角与邻近胸膜相交(图9)。
讨 论
1.球形肺不张形成的病因和机制
本病由Loeschk于1928年首次发现[3]。目前认为,胸膜炎、气胸、肺梗死、心衰、接触粉尘(石棉)、肺结核等能致胸膜肥厚、胸腔积液的病变均与本病关系密切[4-5],国外报道65%~70%的球形肺不张有石棉接触史[6-8],国内报道石棉接触史病例不多,本组24例患者中9例患者有石棉接触史,占据病例数的37.5%,考虑与本院所在地区于本世纪50~60年代为石棉材料加工密集区有关[9],此外,有8例患者有患侧胸腔积液;认为接触石棉、各种原因引起的胸腔积液等是本病的主要致病因素,与之前国内外报道相符,此外,本组病例中,发现部分病例的致病因素为胸部手术史、肺结核等,认为这些因素同样能导致胸膜肥厚、粘连,从而引起发病。
无论是胸腔积液,或胸膜增厚,都可引起肺叶的边缘反折、粘连,并卷曲成类圆形的肺不张。相关的支气管血管束及脏层胸膜随之卷入肺不张内,聚集的支气管和血管呈弧形从肿块的边缘连向肺门[10]。手术病理显示,与球形肺不张相连的胸膜纤维化,并伸入萎陷的肺内。
2.球形肺不张的影像表现
球形肺不张主要依靠CT确诊,深入认识CT表现是准确诊断的关键,本组病例均出现了“彗星尾”征、病灶所在肺体积缩小,患侧胸膜病变等征象。
“彗星尾”征是由支气管血管束构成。在肺不张形成过程中,支气管血管束因肺组织卷曲而受到牵拉,移动到肺不张的一侧,从肺不张与胸膜交界处进入肺不张内,脏层胸膜也随之卷入。增强扫描可清楚显示血管的走形方向。因此“彗星尾”征直接反映了球形肺不张的形成机制,通过对27个病灶“彗星尾”征进一步分析,本研究发现其具有以下特征:支气管血管束聚拢并呈弧形移位,与病变相连;“彗星尾”征偏向球形肺不张的一侧,此为特征表现,采用多平面成像,在合适的成像角度,可显示清楚。在其他角度成像,则“彗星尾”征的血管可投影到球形肺不张的两侧;支气管血管束可达到球形肺不张与胸膜的连接处,即达到病灶远肺门侧边缘。

图7 男,61岁。a) CT矢状位重建图像,左肺下叶球形肺不张,“彗星尾”征在球形肺不张的下方较明显(箭);b)PET-CT 检查病变FDG摄取无增高(箭)。 图8 男,59岁,右肺下叶球形肺不张,见“彗星尾”征主要位于病灶的外侧(箭)。 图9 男,42岁。a)左侧胸腔积液与肺门间出现斑片状影(箭);b)10天以后,胸腔积液减少,积液最厚处出现结节影(箭);c)1个月后复查,左侧胸腔积液合并胸膜增厚,左肺下叶结节出现“彗星尾”征(箭)。
为了清楚显示“彗星尾”征的以上重要特点,CT增强扫描、三维血管重组、MPR具有重要诊断价值。
球形肺不张引起相关肺叶的体积缩小主要表现为叶间裂及邻近支气管血管束向病变移位,形态呈“括弧”状弧形弯曲。肺门也可向病变移位。同时,在本研究中10个(37.04%)病灶出现病灶周围邻近肺组织透过度增加、肺气肿,考虑与相应区域肺组织被动牵拉有关。
球形肺不张位于胸膜最厚和胸腔积液最多的部位,通过对病灶所在部位进行MPR,显示27个病灶所在部位胸膜增厚最明显或胸腔积液积聚最多。
早期胸腔积液时,漂浮在胸腔积液上的肺组织处于萎陷状态,形成影像上胸腔积液的上缘有片状实变影或表现为肺体积缩小。随着液体减少,片状实变影边界逐渐清晰,密度增高,出现结节状实变影。胸水部分消退后形成类圆形病变。当胸水消失后,残留胸膜增厚,肺不张组织呈球形,位于胸膜下,与增厚的胸膜相连,并牵拉支气管血管束,形成“彗星尾”征。
本文动态观察的病例表明,胸腔积液减少后可出现球形肺不张的结节影,30天左右即可出现“彗星尾”征。本病的动态变化需要积累较多病例进一步观察。
3.球形肺不张的诊断和鉴别诊断
球形肺不张的CT诊断依据为:肺胸膜下结节或肿块,与球形肺不张相连处的胸膜增厚最明显,具有“彗星尾”征和肺体积减小。“彗星尾”征是诊断的重要征象,如果能够显示“彗星尾”征位于球形肺不张的一侧,有助于与其他原因引起的血管向病变移位鉴别,如周围型肺癌的血管集束征[11]。慢性炎症或结核周围的血管移位等[12-13]。
球形肺不张的大小形态随访观察多无变化,仅少数病例可有变化。肺癌低剂量CT筛查处理上,推荐每年1次复查,由于恶性肿瘤的风险很低,不需要提前随访[14]。对于肺癌的高危人群,除需要密切随访观察,必要时需做穿刺活检。

