瘢痕子宫阴道试产65例结果分析
刘洁玲,李丹,梁媛
剖宫产是产科处理高危妊娠的重要手段。目前,由于医学、心理、社会、经济等因素的共同影响,剖宫产率居高不下。随着全面二孩政策的实施,越来越多的瘢痕子宫产妇面临产式选择。瘢痕子宫易在孕期及分娩时发生子宫破裂、大出血等情况,危急时可能需要摘除子宫,严重威胁孕妇和胎儿的生命,给医护人员带来挑战。如何选择适当的分娩方法和分娩时机,降低孕妇和胎儿的风险,减少大出血、子宫切除、新生儿窒息、新生儿死亡等并发症发生的风险,成为医护工作者关注的问题。瘢痕子宫产妇并非只能选择剖宫产手术终止妊娠,既往子宫下段横切口剖宫产再次妊娠可进行阴道试产,且逐渐成为欧美等发达国家的共识[1]。为研究瘢痕子宫产妇进行阴道试产的安全性,本研究回顾性分析2015年1月-2017年12月在海口市第三人民医院妇产科进行生产的瘢痕子宫产妇情况,总结其中阴道试产的产妇情况及其妊娠结局,旨在为瘢痕子宫产妇选择分娩方式提供一定的临床参考。
1 资料与方法
1.1 一般资料 分析2015年1月-2017年12月在海口市第三人民医院妇产科分娩的341例瘢痕子宫患者,筛选出其中65例符合研究条件的产妇。纳入标准:均排除相对或绝对剖宫产指征;孕妇骨盆测量正常;孕周不超过41周;上次剖宫产子宫切口为下段横切口;孕检彩超提示子宫原瘢痕处连续性良好且瘢痕处无压痛;产妇及家属有顺产意愿并已充分了解子宫破裂的危险及应对措施。排除标准:产妇距上次剖宫产时间不足2年,孕前体重指数(BMI)<18或>30,有妊娠期高血压、妊娠期肝内胆汁淤积、胎盘早剥,胎儿生长受限等母儿并发症。
1.2 研究方法 产妇入院后进行全面产科检查,记录产妇的年龄、孕产次数、孕周等一般情况,重点了解产妇既往剖宫产时间、子宫瘢痕厚度、胎儿大小、既往病史等情况。在阴道试产前做好急诊手术、抢救和输血等相关准备。在产程中注意不施加腹压,出现以下情况时转行剖宫产:规律宫缩超过16h宫颈仍未开全;宫颈扩张停滞时间超过2h;宫缩乏力并出现胎儿宫内窘迫;先兆子宫破裂。记录产妇的妊娠结局,包括产后出血、输血、双侧子宫动脉栓塞、子宫切除等情况的发生,以及新生儿体重、Apgar评分、新生儿肺炎、新生儿黄疸、新生儿窒息等情况。
1.3 统计学处理 采用SPSS 20.0进行统计分析。计量资料以表示,组间比较采用t检验;计数资料以%表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结 果
2.1 两组产妇一般情况比较 在纳入研究的65例符合阴道试产条件并选择阴道试产的产妇中,最终48例(73.8%)成功经阴道顺产,17例(26.2%)中途转剖宫产。两组一般情况见表1,两组产妇在年龄、分娩时孕周、与上次分娩间隔时间、剖宫产原因等方面差异均无统计学意义。

表1 两组瘢痕子宫产妇一般情况比较Tab.1 General data of the two groups of puerpera
2.2 两组分娩结局的比较 中转剖宫产原因包括宫颈扩张停滞时间超过2h、宫缩乏力并出现胎儿宫内窘迫(10例),出现先兆子宫破裂(5例),产妇强烈要求剖宫产(2例)等。65例均顺利生产,分娩后检查未出现子宫破裂。阴道分娩组产妇出血量(383.2±55.0ml)明显低于剖宫产组(425.8±52.2ml,P<0.05)。产后出现产褥热等并发症1例(2.08%),明显低于剖宫产组的3例(17.6%),差异有统计学意义(P<0.05)。两组间新生儿体重、出生Apgar评分和新生儿并发症差异无统计学意义(表2)。
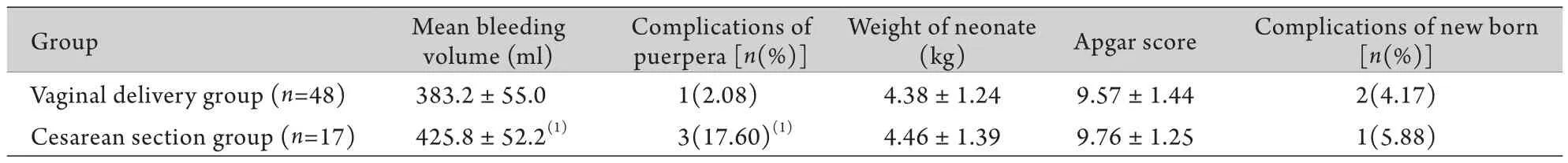
表2 两组瘢痕子宫阴道试产分娩结局比较Tab.2 Pregnancy outcome of the two groups of puerpera
3 讨 论
瘢痕子宫是指做过手术或受过创伤后的子宫,常发生于剖宫产术后、子宫肌瘤挖除术后、子宫破裂或其他原因导致子宫损伤后[2-3],本研究对象是因剖宫产而发生的瘢痕子宫。
自20世纪起,剖宫产手术改为子宫下段横切口,加之麻醉、输血、抗生素等手段和药物的改进,剖宫产的安全性不断提高,随之而来的是越来越多的产妇选择剖宫产作为终止妊娠的手段[4]。而随着剖宫产率的提高,瘢痕子宫发生率也越来越高,2010年WHO在亚洲的研究数据显示,亚洲国家平均剖宫产率为27.0%;中国的剖宫产率高达46.2%,位居亚洲首位[5],其中无指征剖宫产率占15.0%左右,部分地区甚至更高[6]。WHO对剖宫产率设置的警戒线为15.0%,我国的剖宫产率已超过此标准的3倍。剖宫产率是衡量卫生水平和人口素质的重要指标,如何将剖宫产率控制在合理范围内是我国医护人员十分关注的问题。
选择剖宫产的原因多种多样,除了胎儿头围大、胎位不正、脐带绕颈、产妇骨盆窄小、胎儿窘迫等客观因素以外,也存在种种其他因素,如认为剖宫产更安全,可主动选择分娩时间,需要通过剖宫产避免疾病感染,避免自然分娩的疼痛和并发症等[7]。由于瘢痕子宫产妇无论选择剖宫产或阴道顺产,相较于非瘢痕子宫产妇,都更易发生产后大出血和子宫破裂,甚至部分妊娠晚期孕妇在没有任何征兆的情况下发生了不完全的子宫破裂[8-10],因此对于瘢痕子宫产妇,应更注重血液和抢救药品的准备。对于不符合剖宫产指标的产妇,尤其是有再次妊娠需要及意愿的产妇,应对其普及妊娠及分娩相关知识,阐明不同生产方式的利弊,鼓励阴道自然分娩。当然,最终还是应以产妇及家属意愿为准。
本研究发现,过往因主观因素选择剖宫产的产妇,此次阴道试产成功率也较低,中途转为剖宫产的比例较高[11]。而过往因胎位不正、巨大儿、胎儿呼吸窘迫、脐带绕颈、羊水过少、妊娠期高血压等客观因素而选择剖宫产的产妇,此次阴道试产过程中顺产意愿更强烈,阴道试产成功率也高。因此,应谨慎考虑过往生产时因主观因素选择剖宫产的产妇进行阴道试产,尊重产妇个人意愿。
综上所述,瘢痕子宫产妇选择阴道分娩时应更加慎重,严格排除各项剖宫产指标,确认与过往剖宫产手术间隔2年以上,通过超声排除瘢痕薄或不连续的情况,并与产妇及家属多做沟通,阐明生产过程中可能发生的大出血、子宫破裂、新生儿窒息等情况,并提早准备应对措施,关注产妇情绪。在生产过程中严密监控产妇的出血情况及胎心等各项指标,在发现异常后果断采取措施,争取补救的时机,尽量保证产妇和胎儿的安全,减少对母婴的伤害。若产妇在顺产过程中因疼痛等原因要求剖宫产,在安抚无效的情况下,也应尊重产妇意愿并征求家属同意,转为剖宫产,不应片面地强调降低剖宫产率而勉强产妇继续进行阴道试产。

