流行性出血热合并胰腺炎患者临床表现及预后研究
王志勇 徐升

[摘要] 目的 研究流行性出血熱合并胰腺炎的临床特点及其预后。 方法 收集2014~2018年楚雄州人民医院流行性出血热致胰腺炎患者20例(实验组),对其症状、体征、理化检查、治疗、结果等指标进行统计分析。随机抽取该院外科胆源性胰腺炎20例(对照组)入院24 h的血淀粉酶及脂肪酶值作为对照。 结果 实验组20例,其中轻型12例,中型4例,危重型4例;血液净化7例,呼吸支持2例,误诊10例,治愈16例(80%),死亡2例(10%),病危自动出院2例(10%)。确诊时间0~6 d,平均2 d。误诊较常见。此病呈多器官(包括胰腺)受损表现,患者大多有发热、多尿、腹痛、上腹压痛、电解质紊乱的病史,同时具备“三痛三红”者不多。“五期”经过不全。呈间歇热。生化检查:降低的指标:血小板、白蛋白。升高的指标:肝酶、心肌酶、肾功能、血淀粉酶及脂肪酶、凝血功能、PCT、IL-6、CRP。与胆源性胰腺炎比较:血脂肪酶相对低,有显著性差异。 结论 流行性出血热病毒感染具有泛嗜性,损伤器官的范围不具均衡性,合并胰腺炎者脂肪酶升高不明显,但病情重,极易误诊,死亡率高。全科思维辨析是解决误诊误治的关键。
[关键词] 流行性出血热;胰腺炎;预后
[中图分类号] R512.8;R576 [文献标识码] A [文章编号] 1673-9701(2019)10-0017-05
Clinical manifestations and prognosis of patients with epidemic hemorrhagic fever complicated with pancreatitis
WANG Zhiyong1 XU Sheng2
1.Department of Infectious Diseases,the People's Hospital of Chuxiong Yi Autonomous Prefecture in Yunnan Province,Chuxiong 675000,China;2.Department of Emergency,the People's Hospital of Chuxiong Yi Autonomous Prefecture in Yunnan Province,Chuxiong 675000,China
[Abstract] Objective To explore the clinical features and prognosis of epidemic hemorrhagic fever with pancreatitis. Methods Twenty patients (experimental group) of pancreatitis caused by epidemic hemorrhagic fever in Chuxiong People's Hospital from 2014 to 2018 were collected, and their symptoms, signs, physical and chemical examination, treatment, results and other indicators were statistically analyzed. The 24h blood amylase and lipase values of 20 patients with biliary pancreatitis(control group) were randomly selected for comparison. Results Among the 20 patients in the experimental group, which were 12 cases of mild type, 4 cases of moderate type, and 4 cases of critical type; 7 cases of blood purification, 2 cases of respiratory support, 10 cases of misdiagnosis, 16 cases of cure (80%), 2 cases of death (10%), and 2 cases discharged without advice (10%). The time of diagnosis:0-6 days, with an average of 2 days. Misdiagnosis was common. The disease presented with multiple organ damage (including the pancreas). Most patients had a history of fever, polyuria, abdominal pain, upper abdominal tenderness, and electrolyte imbalance, but not many people had "three pains and three reds" at the same time. The five periods were not complete. The patients had intermittent fever. Biochemical tests:The reduced indicators included platelets and albumin. The elevated indicators included liver enzymes, myocardial enzymes, renal function, blood amylase and lipase, coagulation function, PCT, IL-6, and CRP. Compared with biliary pancreatitis:the blood lipase was lower, with significant difference. Conclusion Epidemic hemorrhagic fever virus infection is ubiquitous, but the range of damaged organs is not balanced. The lipase symptom of patients with pancreatitis is not very high, but the condition is severe, which is easily misdiagnosed, and the mortality rate is high. General thinking is the key to solving misdiagnosis and mistreatment.
[Key words] Epidemic hemorrhagic fever; Pancreatitis; Prognosis
流行性出血热(epidemic hemorrhagic fever,EHF),又称肾综合征出血热,为流行性出血热病毒感染所致,是以鼠类等嗤齿类动物为主要传染源的人畜共患病。该病主要通过被污染的尿液、排泄物产生的气溶胶,污染的食物或被嗤齿类动物咬伤由宿主传播到人。汉坦病毒为单链负性 RNA 病毒,形态呈圆形或卵圆形,有双层包膜,外膜上有纤突,平均直径为 120 nm。具有短时间内变化小、长时间内变化大的特点。EHF最早在前苏联发现,随后世界各地均有报道,尤以我国疫情最重,大约占世界病例的90%。每年发病例数在10 000例左右。在我国,褐家鼠及黑线姬鼠等为该病毒主要的传染源[1]。EHF以高热、低血容量休克、充血、出血和急性肾功能衰竭为主要临床特征,甚至导致机体发生多器官功能障碍或衰竭,病情复杂且严重,治疗难度大,死亡率高。2018年2月26日中国疾病预防控制中心公布2017年死亡率为4.6%[2]。近年来不典型病例增多,以胰腺炎为表现的较少见,发生率为7.69%[3]。早期常致误诊误治。2014~2018年楚雄州人民医院收住院的流行性出血热合并胰腺炎患者20例,现报道如下。
1 资料与方法
1.1 一般资料
选取2014年12月~2018年6月在我院住院诊断为流行性出血热并发胰腺炎病例20例(实验组)。男16例,女4例,最小18岁,最大63岁,平均42.1歲。平均住院时间19.6 d,最短9 d,最长29 d。有非胰腺既往史者5例,既往体健者15例。本组血淀粉酶及脂肪酶在经验中觉得相对低,为此随机选取本院外科胆源性胰腺炎患者20例(对照组)作为对比,男12例,女8例,最小17岁,最大89岁,平均49.3岁。平均住院时间10.2 d,最短5 d,最长33 d。两组一般资料比较具有可比性。
1.2 流行性出血热并发胰腺炎诊断标准
首先要符合流行性出血热诊断标准(WS278-2008)[4]:流行病学史+临床表现+流行性出血热抗体阳性(IgG/IgM);其次符合急性胰腺炎诊断标准:①与急性胰腺炎符合的腹痛;②血清淀粉酶和(或)脂肪酶活性至少大于正常上限值3倍;③CT、MRI和腹部超声呈典型的影像学改变。临床上符合以上3项特征中的2项,即可诊断为急性胰腺炎[5]。
1.3 流行性出血热分型标准
轻型:体温39℃以下,中毒症状轻。除出血点外无其他出血征象,肾损害轻,无休克和少尿。中型:体温39℃~40℃,中毒症状较重,有明显球结膜水肿,病程中收缩压低于90 mmHg或脉压差小于26 mmHg,有明显出血及少尿期,尿蛋白+++。重型:体温高于40℃,中毒症状及出血症状重,可出现中毒性精神症状、休克、皮肤瘀斑和腔道出血,少尿持续5 d以上或无尿2 d以内。危重型:在上述基础上有下列情况:①难治性休克;②有重要脏器出血;③少尿超出5 d或无尿2 d以上,BUN超出42.84 mmol/L;④出现心衰、肺水肿;⑤出现脑水肿、脑出血或脑疝等中枢神经系统合并症;⑥继发严重感染[6]。
1.4 方法
对实验组病例的症状、体征、理化检查、治疗、结果等所涉及的指标进行统计分析,如发热、三红(面红、颈红、上胸红)三痛(头痛、腰痛、眼眶痛)、腹部压痛、白细胞(WBC)、血小板(PLT)、谷丙转氨酶(ALT)、谷草转氨酶(AST)、碱性磷酸酶(AKP)、γ谷氨酰转移酶(γ-GGT)、肌酸激酶(CK)、肌酸激酶同工酶(CK-MB)、乳酸脱氢酶(LDH)、肌钙蛋白(TNI)、脑钠肽(BNP)、肌酐(Cr)、降钙素原(PCT)、白介素-6(IL-6)、C反应蛋白(CRP)、淀粉酶(AMS)、脂肪酶(LPS)、电解质、尿蛋白、心电图、彩超、CT、用药、结局等。随机选取本院外科胆源性胰腺炎患者20例(对照组)入院24 h的血淀粉酶及脂肪酶值作为对比。
1.5 统计学分析
采用SPSS 19.0统计学软件进行分析。计数资料以[n(%)]表示,计量资料以中位数M(Q25,Q75)表示。显著性检验采用秩和检验,P<0.05为差异有统计学意义。
2 结果
实验组20例符合诊断标准。其中轻型12例(60%),中型4例(20%),危重型4例(20%)。共同点:大多有发热及多尿期病史、腹痛及上腹压痛、尿蛋白阳性、血小板低、血肌酐高、不同程度电解质紊乱。呈多器官(包括胰腺)受损。临床特点如下。
2.1发热
呈间歇热,体温最高达40℃,最低37.8℃。入院前发热时间1~10 d。入院后发热时间1~17 d。入院前不发热4例(20%),入院后不发热8例(40%)。入院前及入院后均无发热1例(5%)。
2.2三痛三红
临床表现不典型,同时具备三痛三红者不多。统计有头痛者5例(25%)、腰痛者5例(25%)、眼眶痛者2例(10%)、全身酸痛者7例(35%)、上腹压痛者14例(70%)。有面红者1例(5%)、颈红者1例(5%),无上胸红者;结膜充血者3例(15%)、皮肤淤斑3例(15%),
2.3 五期经过
有发热史者19例(95%)、低血压休克者1例(5%)、少尿期者8例(40%)、多尿期者17例(85%)。
2.4 确诊时间[IgG(+)/IgM(+)]
平均2 d,最短当日确诊,最长6 d确诊。
2.5生化检查异常
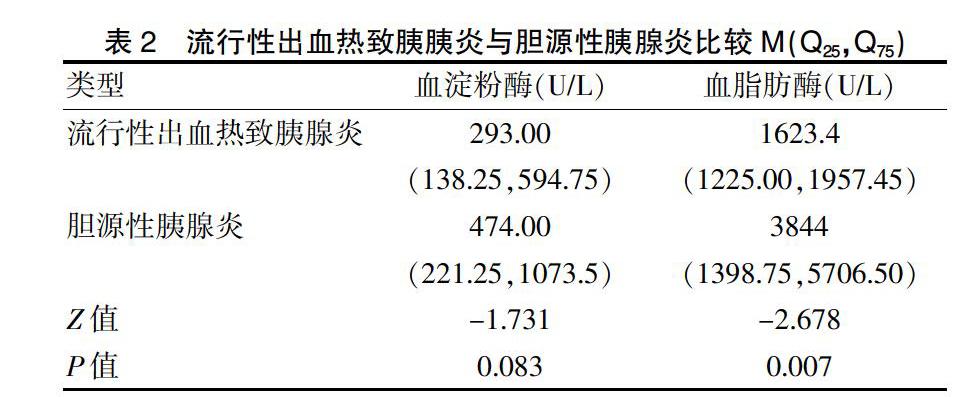
流行性出血热致胰腺炎组:降低的指标:血小板(×109/L)、白蛋白 (g/L)。升高的指标:肝酶、心肌酶、肾功能、血淀粉酶(U/L)及脂肪酶(U/L)、凝血功能、PCT(ng/mL)、IL-6 (pg/mL)、CRP(mg/L)。其中:血淀粉酶平均427.40 U/L,中位数293.00(138.25;594.75)U/L;血脂肪酶均数1524.20 U/L,中位数1623.40(1225.00, 1957.45)U/L,见表1。胆源性胰腺炎组:尿淀粉酶均数5336.55 U/L,中位数2858.00(1663.25,7291.25)U/L;血淀粉酶均数857.05 U/L,中位数474.00(221.25, 1073.50)U/L;血脂肪酶均数4826.56 U/L,中位数3844.00(1398.75,5706.5)U/L。两组行秩和检验比较。血淀粉酶(Z=-1.731,P=0.083);血脂肪酶(Z=-2.678,P=0.007)。见表2。
2.6 物理检查
CT影像表现:胰腺肿大,周围渗出模糊影或积液,盆腔积液。大多同时伴发胸腔积液、肺炎影像、肾肿大、肾周积液或感染。彩超:可见胰腺肿大,周围积液,盆腔积液。部分伴胸腔积液,肾周积液。部分心电图呈窦性心动过速或窦性心动过缓,偶发房性早搏或室性早搏。
2.7误诊情况
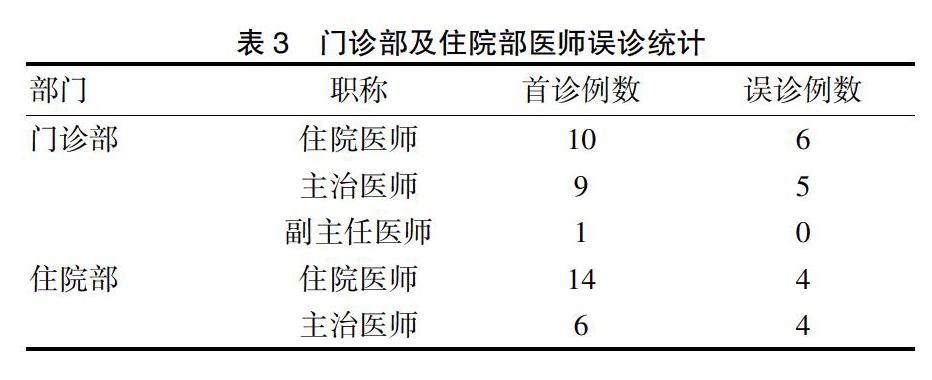
主诉:发热9例(35%);发热+腹痛5例(25%);腹痛5例(25%);乏力尿少1例(5%)。门诊部:诊断:胰腺炎3例(15%);胆绞痛1例(5%);腹痛查因1例(5%);流行性出血热6例(30%);发热查因4例(20%);脓毒血症1例(5%);多器官功能不全1例(5%);肾病综合征1例(5%);肾盂肾炎1例(5%);急性肾炎1例(5%)。住院医师首诊10例(50%),误诊6例(30%);主治医师首诊9例(45%),误诊5例(25%);副主任医师首诊1例,无误诊。住院部:诊断:腺腺炎7例(35%);胆绞痛1例(5%);腹痛查因1例(5%);流行性出血热6例(30%);发热查因4例(20%);肾功能衰竭1例(5%)。收住科室:感染科6例(30%),其中1例为内分泌科以“糖尿病血糖控制不良”收住后转科;消化内科3例(15%);肝胆外科1例(5%);肾内科3例(15%);急诊科7例(35%)。住院医师首诊14例(70%),误诊4例(20%);主治医师首诊6例(30%),误诊4例(20%)。见表3。
2.8治疗
所有病例均有“利巴韦林+糖皮质激素+抗生素”用药史。确诊前使用抗生素时长0~10 d,平均1.4 d;确诊后使用抗生素时长0~19 d,平均8.5 d。7例行血液净化术,方式:连续性静脉-静脉血液滤过(CVVH)、连续性静脉-静脉透析滤过(CVVHDF)、血液灌流(HP)。2例行气管插管并呼吸机支持。
2.9 预后
治愈16例(80%),死亡2例(10%),病危自动出院2例(10%)。
2.10 死亡及自动出院患者血尿淀粉酶血脂肪酶值表现
患者1:血淀粉酶567 U/L,血脂肪酶2041 U/L,死亡;患者2:血淀粉酶393 U/L,血脂肪酶1733 U/L,病危自动出院;患者3:血淀粉酶286 U/L,血脂肪酶2165.4 U/L,病危自动出院;患者4:血淀粉酶1330 U/L,血脂肪酶1698 U/L,死亡。
3 讨论
3.1 流行性出血热导致胰腺炎的机制
(1)病毒颗粒或特异性免疫复合物在胰腺组织沉积,导致胰腺细胞充血、水肿、出血、坏死,激活胰酶,导致胰腺自身消化;(2)汉坦病毒是一种泛嗜性病毒,对全身所有器官或组织均可造成损害,汉坦病毒诱发人体的免疫应答和各种细胞因子释放,可引起胰腺的损伤;(3)血管损害导致通透性增高,血浆渗出,胰腺组织水肿;(4)患者严重恶心、呕吐,使胆汁、十二指肠液反流进入胰管,激活胰酶引起胰腺损害[7]。典型表现:文献曾有剖腹探查病例,术中见腹腔内大量淡红色黏稠脓性积液,奇臭,抽尽腹水后见胰腺弥漫性肿胀,上覆有大量草绿色脓苔,剥去脓苔后见胰腺表面多处渗血、出血,片状皂样坏死。胰腺周围脓性组织与周围脏器、肠管轻度粘连,确诊为急性出血坏死[8]。
3.2 流行性出血热的鉴别诊断
按照流行性出血热诊断标准(WS278-2008):流行病学史+临床症状体征及理化检查呈多器官受损表现+流行性出血热抗体IgG/IgM(+)。流行性出血热因病毒种类及宿主因素,器官受损不具均衡性,部分以某一器官受损为突出表现。易误诊为某一专科疾病而误收误治。但病情演變过程常出现与专科疾病不符的地方。确诊依赖于详细的临床观察及慎密的辨证思维。若以胰腺受损为突出表现,则容易忽视原发病的诊断,而误诊为单纯性胰腺炎。如果把流行性出血热的表现,按照专科思维进行割裂,可以误诊入几乎所有学科。但是若以全科思维进行整合,即可用一元论完美地包容各种复杂多样的临床表现,辅以流行病学及特异的IgM或IgG检查而确诊。
3.3急性胰腺炎的鉴别诊断
急性胰腺炎诊断标准包括:①与急性胰腺炎符合的腹痛;②血清淀粉酶和(或)脂肪酶活性至少>3倍正常上限值;③CT、MRI和腹部超声呈典型的影像学改变。临床上符合以上3项特征中的2项,即可诊断急性胰腺炎。胰腺炎最常见的诱因是胆结石、饮酒[5]。但部分达到胰腺炎诊断标准的病例,同时伴有头痛、结膜充血、颜面潮红、血小板低、尿蛋白阳性、甚至多器官受损表现,有单纯急性胰腺炎所不能解释的疑惑。结合流行病学史可捕捉到流行性出血热的踪迹。诊断时应注意:①具有这种症状或体征的常见病有哪些? ②有什么重要的不能被忽略的疾病吗? ③有什么容易被遗漏的病因吗? ④患者是否患有潜在的常被掩盖的疾病? ⑤患者是不是有什么话还没有说[9]?
3.4流行性出血热合并胰腺炎的鉴别诊断
须同时符合流行性出血热及急性胰腺炎的诊断标准。考虑问题得复杂些,寻找二者的确凿证据,对可疑之处都得慎重鉴别摸排。
3.5胰腺炎时不可避免出现腹痛需要鉴别
急腹症可分为内科急腹症和外科急腹症。内科急腹症与外科急腹症临床表现很相似,临床上容易混淆而造成误诊误治。在治疗上,内科急腹症主要采取内科治疗措施,其诊断要点如下:①引起腹痛的内科疾病本身的固有症状和体征存在。②先发热后腹痛。而外科急腹症就往往是先腹痛后发热。③腹痛程度一般较轻。④腹部较柔软(少数亦有肌紧张),腹部触诊无明显压痛(偶有例外),无明显腹膜刺激征。⑤特殊检查(包括所有实验室检查)有内科疾病的阳性发现[10]。流行性出血热合并胰腺炎的腹痛特点:出血热的腹痛多为钝痛伴右下腹胀痛,压痛轻微而弥漫,缺少严格定位性,反跳痛可有可无。部分患者首先到外科就诊,检查时医生的注意力常常集中在腹部的症状及体征上,而忽视了病史及详细的全身体格检查,再加上患者有发热、腹部压痛、反跳痛,血白细胞增高,腹部透视出现液气平等,容易误诊为外科急腹症。流行性出血热如合并腹腔内出血、出现腹部移动性浊音,腹穿抽出不凝血,更容易误诊[11]。
3.6血糖升高的原因
流行性出血热伴发胰腺炎,累及胰腺上皮细胞、胰岛β细胞,导致胰岛素释放不足;伴随尿毒症时毒性代谢产物(尿素、肌酸、肌苷、胍类等)拮抗胰岛素作用,抑制葡萄糖摄取利用;抑制果糖激酶活化,使氧化磷酸化脱耦联;应激状态下,神经递质使胰高血糖素、皮质醇、儿茶酚胺等分泌增加,从而使血糖升高。故而可能被分流到内分泌科[12]。
3.7把握特异检测时机
流行性出血热抗体Ig M在发热3 d就可表现为阳性,1周左右达高峰,平均阳性率达90%以上[13]。单测IgG型抗体应于1周后滴度上升4倍或以上有诊断价值。血清淀粉酶在急性胰腺炎起病后6~12 h 开始升高,24 h达高峰,3~5 d逐渐降至正常。血清脂肪酶常在起病后 24~72 h 开始上升,持续 7~10 d。尿淀粉酶在起病后12~14 h开始升高,持续1~2周[14]。若不在上述酶学波动时限内或免疫功能低下,检测可为阴性,易误导诊断。所以有怀疑时可反复检测,多联同检。
3.8 CT影像病变范围广而缺乏特异指向
流行性出血热时CT表现,如胰、肾肿大影像模糊,周围渗出积液或感染象、胸腹腔积液、肠壁水肿、肺炎等,范围广而缺乏特异指向。与其他检查不易建立联系、相互矛盾或不好解释。如此多脏器受损表现需把流行性出血热列入鉴别诊断。陈张敏等统计发生率超过50%的CT表现为:双肾饱满肿胀(60%)、肾周炎性改变(54%)、肺部感染(72%)、胸腔积液(56.7%)、肝脏密度减低(50%)、脾脏增大(68%)、腹腔积液(50%)[15]。
3.9流行病学史的缺位
流行性出血热很多病例找不到明确的流行病学史,即无直接鼠类接触史的人也患病。推测物流、人流的原因,间接接触了鼠类污染物或其气溶胶而致病,故不能一味强调与鼠类的直接接触而致误诊。
3.10容易被忽略的关键词
发热、热退后症状加重、“三痛”、“三红”、蛋白尿,血小板低,异型淋巴细胞、肾功异常、多尿、多器官功能受损。若单独以其中任何一项来确诊流行性出血热均显证据不充分,但若干组合即可有明确的指向。符合越多,可能性越大。
3.11 不典型即是典型
该组流行性出血热合并胰腺炎发病率不高,但危重型构成比高达20%(4/20),死亡构成比高达10%(2/20)。不能以淀粉酶及脂肪酶值低而忽视其不良预后。部分患者临床表现不典型:呈间歇热表现、甚至不发热、三红三痛少、五期经过不全、理化检查呈多器官受损表现而缺乏专业指向。但是从另一角度看,不典型就是典型,多器官受损即是流行性出血热的典型表现,但不止流行性出血热有多器官功能受损表现,需要特异性IgM/IgG辅助鉴别。
3.12血淀粉酶及脂肪酶相对低不代表病情轻
与胆源性胰腺炎相比较,流行性出血热合并胰腺炎患者血淀粉酶相对低,但无显著差异,可能与就诊时间偏晚而淀粉酶水平已经变迁至低谷有关。所以若就诊时间偏晚,尿淀粉酶、血脂肪酶、腹部CT可能对诊断更为可靠。血脂肪酶相对低,且有显著性差异,可能与流行性出血热病毒弥漫性损伤肝胆胰,但未导致胆道胰管阻塞有關。血淀粉酶及脂肪酶相对低,并不代表病情轻,该组死亡及病危自动出院者构成比为20%,应引起重视。推测原因:流行性出血热可引起多器官功能受损;并发胰腺炎时,更易引起炎性因子级联放大效应;若因使用激素治疗及卧床时间过长而导致继发感染,更易导致多器官功能不全或衰竭,所以预后不良更严重。
3.13门诊部及住院部医师均涉及误诊
住院部误诊相对较低,可能与后期住院资料收集较前期门诊更全有关。住院医师及主治医师均涉及误诊,说明专科化较强的综合医院,临床一线医师对本病的认知不够。
流行性出血热又称肾综合征出血热,为流行性出血热病毒感染所致,因病毒对器官的泛嗜性感染,常表现为多器官功能不全。但感染损伤并不均衡,部分病例以其中一个器官损害为主,易被误诊为某个专科疾病而误治。其中合并胰腺炎者临床少见,极易误诊,病情危重、治疗难度大、死亡率高、预后差、纠纷隐患大。常因腹痛误诊收住肝胆外科、消化内科。以血糖高而收住内分泌科。因伴肾功异常收住肾内科。因多器官受损收住急诊或ICU。首诊者无论年资高低均有误诊。该病适合全科思维及一元论解释。对不能以胰腺炎解释而多器官功能受损者,应考虑流行性出血热合并胰腺炎的可能。
[参考文献]
[1] 任轲,旭东,晓英.肾综合征出血热 18 例临床分析[J].南通大学学报(医学版),2015,35(6):637-638.
[2] 中华人民共和国国家卫生和计划生育委员会.2017年全国法定传染病疫情概况[EB/OL].中华人民共和国国家卫生和计划生育委员会[2018-12-30]. http://www.nhfpc.gov.cn/jkj/s3578/201802/de926bdb046749abb7b0a8e2 3d929104.shtml.
[3] 刘胜,刘沛.肾综合征出血热并发急性胰腺炎误诊四例临床分析[J].临床误诊误治,2017,30(11):43-46.
[4] 中华人民共和国卫生行业标准WS278-2008.流行性出血热诊断标准[M].北京:人民卫生出版社,2008:1-11.
[5] Peter AB,Thomas LB,Dervenis C,et al. Classification of acute pancreatitis-2012:Revision of the Atlanta classification and definitionsby international consensus[J/OL]. Gut, 2012,(62):102-111.
[6] 宁蓓蓓.肾综合征出血热患者胰腺功能变化的研究[D].皖南医学院,2014.
[7] 刘蓉芝.流行性出血热并发急性胰腺炎和急性肾功能衰竭(附1例报告)[J].淮海医药,2017,35(1):61-62.
[8] 宣建安,冷小扬.流行性出血热合并急性出血坏死型胰腺炎1例报告[J].中国危重病急救医学,2001,(1):62.
[9] Murtagh J,梁成年.安全的诊断策略[M].第4版.北京:人民军医出版社,2012:6-7.
[10] 曾运卿.内科急腹症常见误诊对策分析[J].中国医药导报,2008,5(10):151-153.
[11] 程树杰,李广波,沈俊萍.流行性出血热误诊为急腹症12例临床分析[J].河北职工医学院学报,2000,17(2):32.
[12] 徐成国,练祥.肾综合征出血热血糖和血淀粉酶测定及意义[J/OL].中国媒介生物学及控制杂志,2004,15(2):101.
[13] 刘小玲.散发性不典型流行性出血热10例误诊分析[J].临床误诊误治,2010,23(4):358-359.
[14] 李春盛.急诊医学高级教程[M].北京:人民军医出版社,2015:430.
[15] 陈张敏,张鹏天,郑运松.肾综合征出血热多器官损害的CT表现[J].世界最新医学信息文献,2018,11(55):34-36.

