高度近视黄斑区视网膜神经节细胞复合体的相关参数分析
陈晨,李东辉,王静怡,龙琴
(中国医学科学院,北京协和医学院,北京协和医院眼科,北京 100730)
近视的发病率逐年增加,据估计2020 年全球高度近视 (屈光度<-6.00 D) 患者数将达到1.63亿。与之相关的病变,尤其是黄斑区病变,如黄斑裂孔、黄斑萎缩及新生血管形成等所导致的严重视功能损伤已被认为是成人低视力及盲的首要原因[1]。高度近视黄斑区病变的治疗仍存在很多困难,对其发病机制和特征的研究亟待扩展和深入。
黄斑区的功能有赖于局部视网膜神经节细胞的营养供应,神经节细胞存在于视网膜内丛状层(inner plexiform layer,IPL)、神经节细胞层 (ganglion cell layer,GCL) 与视网膜神经纤维层 (retinal nerve fiber layer,RNFL) 之中,此3层结构被称为神经节细胞复合体 (ganglion cell complex,GCC)。研究[2-3]提示,高度近视黄斑区存在GCC变薄,但该变化对黄斑区的影响尚不明确。
本研究应用光学相干断层扫描血管成像技术(optical coherence tomography angiography,OCTA) 测量高度近视患者黄斑区GCC厚度及相关参数,分析GCC厚度参数和屈光度、眼轴长度 (axial length,AL)的相关性和分布特征,同时初步分析GCC厚度参数对黄斑病变的影响。
1 材料与方法
1.1 研究对象
随机选取2018年1月至5月在北京协和医院眼科就诊的高度近视患者。纳入标准: (1) 等效球镜(spherical equivalent,SE) ≤-6.00 D;(2) 眼压<21 mmHg,双眼眼压差<5 mmHg,无高眼压病史;(3) 视盘杯盘比(cup/disc,C/D) <0.5,双眼视盘C/D相差≤0.2,无盘沿变窄、切迹和出血等;(4) 屈光间质透明,固视良好。排除标准: (1) 眼前节异常;(2) 青光眼;(3) 视神经疾病。本研究遵循赫尔辛基宣言,所有受试患者均知情同意。
1.2 研究方法
1.2.1 常规眼科检查:所有受试患者均行完整的眼科检查,包括视力、非接触眼压、眼前节检查、散瞳眼底检查、眼轴测量 (IOL Master,德国蔡司公司)、散瞳验光 (采用 0.5%托吡卡胺滴眼液滴眼4次,间隔10 min,滴完最后1 次再间隔30 min后进行视网膜检影验光)。必要时行荧光血管眼底造影或B超等其他眼科检查,以排除眼底病变等。详细记录所有受检者的黄斑检查结果。
1.2.2 黄斑区GCC厚度检测:采用RTVue SD-OCT(version 4.0,美国Optovue公司) 检测黄斑区GCC厚度,选择“GCC”扫描模式,测量内界膜到IPL边界之间的黄斑总厚度。由1条长 7mm的水平扫描线 (经过黄斑中心凹) 和与之垂直的15条间隔0.5 mm的扫描线进行十字扫描,以黄斑中心凹颞侧1 mm为中心,采样范围7 mm×7 mm。局部丢失体积 (focal loss volume,FLV) 表示测得的GCC厚度与正常人数据库GCC厚度的差异,反映局部损伤。整体丢失体积(global loss volume,GLV) 表示黄斑区整个GCC厚度与正常人数据库GCC厚度的差异,反映弥漫性损伤。
1.3 统计学分析
2 结果
2.1 一般资料
本研究共纳入高度近视患者15例 (27眼),其中,男6例 (11眼),女9例 (16眼);年 龄 (19~57) 岁,平 均 (29.44±9.81) 岁;SE为 (-7.00~-20.00) D,平均 (-10.84±3.19) D;AL为 (25.59~32.28) mm,平均(27.97±1.55) mm。根据是否存在黄斑区病变 (黄斑裂孔、黄斑区视网膜劈裂、黄斑新生血管以及黄斑萎缩),将高度近视受检眼分为黄斑病变组 (n=10)和无黄斑病变组 (n=17)。
2.2 高度近视黄斑区GCC厚度参数的相关性分析
随着近视度增加 (SE降低),高度近视眼黄斑区总体GCC、上方GCC厚度均显著增加 (均P< 0.05),下方GCC厚度变化接近显著性差异 (P=0.05),FLV和GLV增加 (均P< 0.05);随着AL增加,高度近视眼黄斑区总体GCC、上方GCC和下方GCC厚度降低 (均P< 0.05),FLV和GLV增加 (均P< 0.05),见表1。
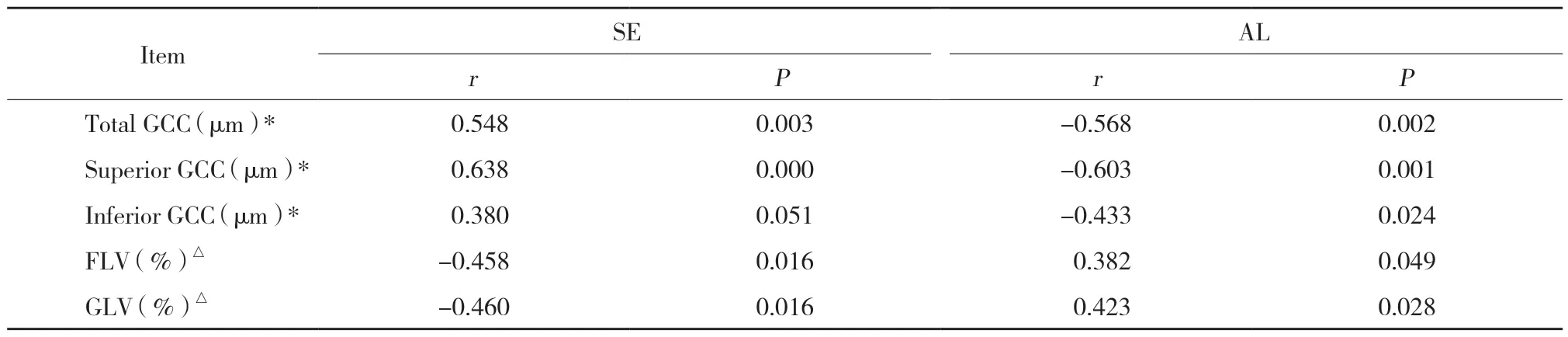
表1 等效球镜和眼轴长度与GCC厚度参数的相关性 (n=27)Tab.1 Correlation analysis of eye axis length,spherical equivalent and thickness of GCC (n=27)
2.3 2组高度近视眼黄斑区GCC厚度参数比较和危险因素分析
采用独立样本t检验进行GCC各项参数分析,结果显示,黄斑病变组和无黄斑病变组的总体GCC、上方GCC、下方GCC厚度以及GLV均存在统计学差异(均P< 0.05),2组FLV差异无统计学意义 (P> 0.05),见表2。采用二元logistic回归分析GCC厚度参数和黄斑病变的相关性,结果表明,GLV是高度近视并发黄斑病变的危险因素 (P=0.01),见表3。
2.4 GCC厚度参数对高度近视并发黄斑病变的预测诊断效能
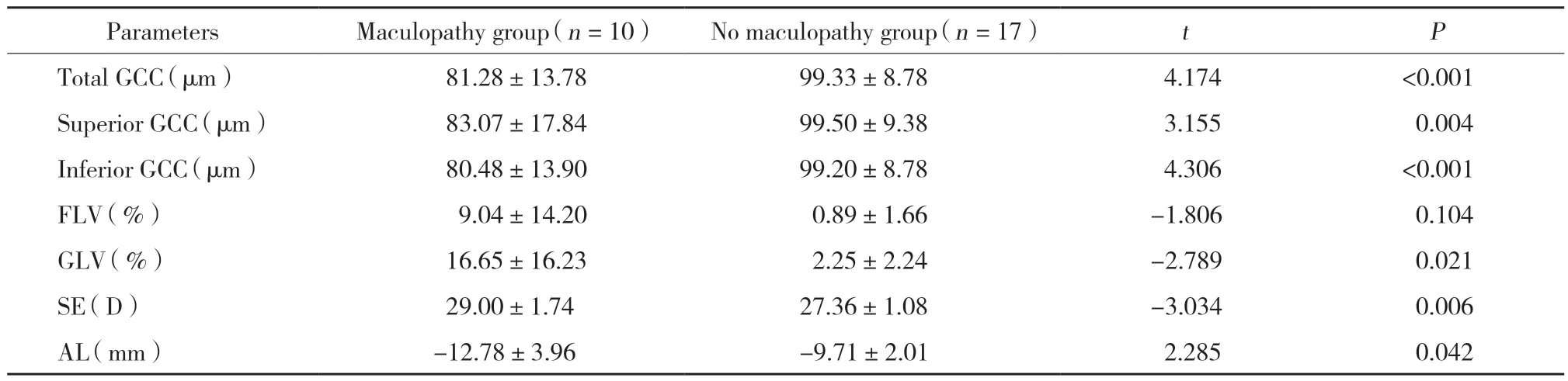
表2 2组等效球镜、眼轴长度和GCC厚度参数比较Tab.2 Comparison of parameters of spherical equivalent,axial length and thickness of GCC in two groups
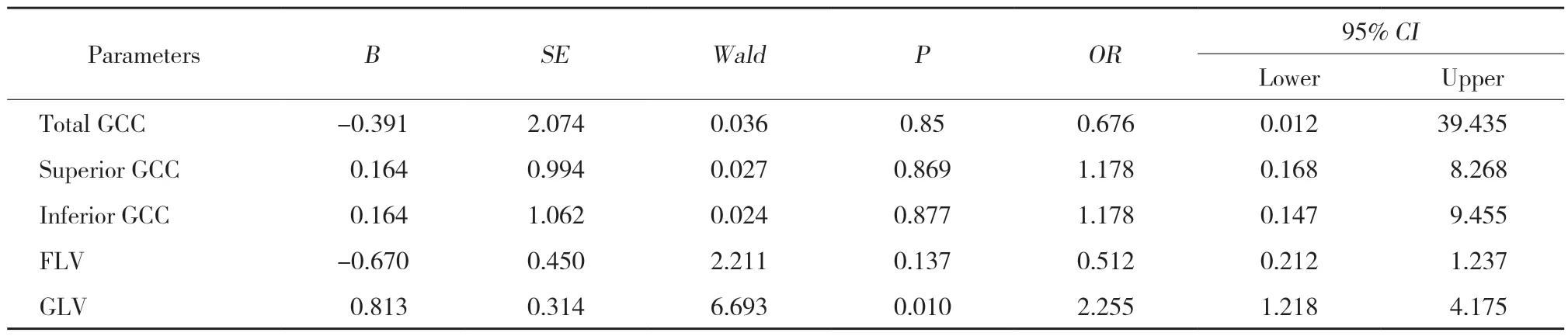
表3 高度近视并发黄斑病变的危险因素分析Tab.3 Risk factors analysis of maculopathy in high myopia
采用GCC厚度参数 (总体GCC、上方GCC、下方GCC厚度,FLV和GLV) 分别绘制ROC曲线,结果显示,AUC值由大到小依次为总体GCC厚度 (0.941,P<0.001)、GLV (0.939,P< 0.001)、下方GCC厚度 (0.929,P< 0.001)、上 方GCC厚度 (0.888,P< 0.001) 和FLV(0.735,P=0.045)。除FLV提示中等预测诊断效能外,其余各参数均显示较高的预测诊断效能,见图1。
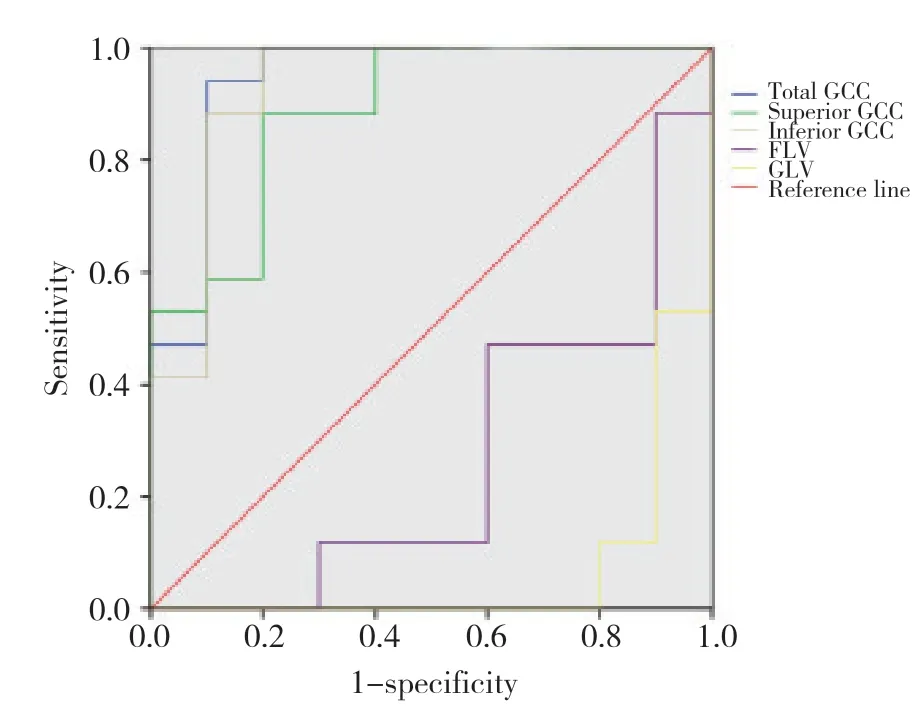
图1 采用GCC厚度参数预测高度近视并发黄斑病变的受试者工作特征曲线Fig.1 ROC curve of high myopia with maculopathy predicted by GCC thickness parameter
3 讨论
如前所述,GCC包括RNFL、GCL和IPL 3层,分别代表视网膜神经节细胞的轴突、胞体以及树突,是提供黄斑区营养、维护黄斑区功能的重要组织。因此,高度近视黄斑区GCC的凋亡和轴突丧失可能是黄斑区病变和严重视功能损伤的主要原因,然而,由于GCC的组织学特殊性,活体病理学检测难以施行。近年来随着OCTA 技术的发展,通过高速扫描和高分辨率图像,使更精确地定量、分层测量视网膜微细结构的改变,包括GCC的检测,成为可能。本研究应用OCTA测量了高度近视患者黄斑区GCC厚度参数,探讨了GCC厚度的分布特征及其对黄斑病变的影响。
本研究结果显示,高度近视眼黄斑区总体GCC、上方GCC厚度和SE呈显著正相关,和AL呈显著负相关;FLV、GLV和SE呈显著负相关,和AL呈显著正相关。该结果与SEZGIN等[2]及王伟伟等[4-5]研究结果类似。考虑其原因如下: (1) 高度近视伴随AL增加,巩膜(尤其是后部巩膜)变薄,相应部位的视网膜脉络膜受到机械性拉伸,导致GCC厚度变薄;(2) 高度近视后巩膜拉伸的同时造成视网膜脉络膜缺血缺氧,可能影响视网膜神经节细胞的轴浆流,进一步导致GCC变薄和缺失。
研究[6]表明,局部视网膜缺血缺氧是高度近视眼发生黄斑病变的重要原因。然而GCC作为神经营养组织,对黄斑区视网膜组织的作用目前尚不明确。为了进一步探讨GCC改变和高度近视眼黄斑病变的相关性,本研究比较了高度近视有黄斑病变组和高度近视无黄斑病变组GCC厚度参数的差异,结果发现,黄斑病变组的GCC厚度显著低于无黄斑病变组,同时黄斑病变组GLV显著增加;进一步回归分析发现,GLV是高度近视并发黄斑病变的危险因素。ROC曲线分析显示,对于高度近视的黄斑病变,OCTA所测得GCC厚度参数具有较高的预测性诊断效能。
视网膜GCC的分布主要集中于黄斑区,随着OCTA技术的发展,对黄斑区GCC的检测已得到较为广泛的应用。由于青光眼的病理学改变主要是视网膜神经节细胞凋亡及其轴突损害,因此,目前GCC厚度检测应用最多的领域是青光眼的早期诊断和疾病随访[7-9]。在糖尿病视网膜病变患者,随着病程延长和眼底病变的加重,黄斑区GCC厚度显著下降,这一改变在临床前期和轻度非增生期糖尿病视网膜病变患者已经具有统计学意义,因此,GCC检测有利于糖尿病视网膜病变的早期发现和干预[10-11]。除此之外,GCC厚度的变化在视神经脊髓炎的诊断、鉴别诊断和判断预后[12]以及年龄相关性黄斑病变的早期诊断及随访[13-15]、视网膜色素变性的机制研究[16]中均受到越来越多的关注。
众所周知,高度近视并发黄斑病变将导致视功能严重损伤,然而其早期表现并不明显,大多数患者就诊时往往已有明显症状,如中心视力减退和视物变形等,而在OCT或相应的眼底检查出现典型病变,如黄斑劈裂、黄斑出血及裂孔等表现之前,常规黄斑部OCT难以检测到前期病变。本研究结果显示,高度近视黄斑区GCC变薄和黄斑病变的发生有显著相关性,同时提示GLV的增加是高度近视并发黄斑病变的危险因素,因此,如果能早期发现黄斑区GCC的病变,并给予神经保护治疗,可能阻止黄斑区进一步损伤,防止患者的视功能出现不可逆转的损伤,具有重要的临床意义。此外,黄斑区GCC的数量和密度占整个视网膜的50%以上,早期发现黄斑区GCC的损伤并加以维护,对保持整个视网膜功能至关重要。
本研究尚存在以下不足: (1) 实验设计属于横断面研究,缺乏前瞻性随访;(2) 由于样本量较少,本研究把高度近视并发的黄斑裂孔、黄斑劈裂、黄斑变性等均归类于黄斑病变,进一步研究将扩大样本量,细化黄斑病变,从而分析不同黄斑病变所对应的GCC参数的差异,为临床诊断、预后判定和治疗随访提供依据。
综上所述,本研究采用OCTA精确检测了高度近视黄斑区GCC厚度参数,结果显示,随着近视度增加和AL增长,黄斑区GCC变薄;发生黄斑病变时,GCC厚度显著降低,并伴GLV增高;回归分析发现,GLV是高度近视并发黄斑病变的危险因素,部分GCC厚度参数对高度近视并发黄斑病变具有较好的预测诊断效能。因此,针对高度近视患者进行GCC测量将有助于黄斑病变的早期诊疗和改善预后。

