阴道分娩产妇不同助产方式的应用效果及盆底功能评估
丁金玉,刘雪琴,李龙倜,李 敏,丁武华
会阴侧切是指在产妇进行自然分娩时于会阴侧切45°来帮助胎儿娩出。但会阴侧切助产方式存在诸多对产妇不利的因素,如会增加损伤、疼痛、出血等[1]。随着医疗技术的进步及生活水平的提高,人们在分娩方面的要求越来越高,寻找既能促进产妇顺利分娩,又能减少对产妇的损害的助产模式十分必要。无创助产是一种自然分娩,无需在产妇会阴作切口,避免了会阴侧切助产方式对会阴的损伤。近年来,因无创助产方式顺应当前产科服务需求,有助于提高助产服务治疗,被越来越多地应用于阴道分娩过程中[2]。比较不同方式在阴道分娩产妇中的应用效果及对盆底功能的影响,为临床选择助产方式提供参考依据,现报道如下。
1 材料与方法
1.1 一般资料 选择2018年2月至2019年4月于十堰市太和医院采用阴道分娩的96例产妇作为本次研究对象。纳入标准:(1)会阴发育良好,有自然分娩意向,符合阴道分娩指征[3];(2)产妇年龄23~36岁;(3)均为单胎妊娠,足月分娩,无妊娠合并症、并发症;(4)产妇骨盆正常,无头盆不称;(5)产妇无精神疾病或沟通障碍;(6)新生儿各项指标正常,无先天性疾病或畸形;(7)研究对象知情同意本次研究。排除标准:(1)严重内、外科疾病;(2)盆腔手术史;(3)合并泌尿系统感染;(4)超重或肥胖产妇。本研究征得医院伦理委员会批准。观察组产妇年龄(28.62±5.41)岁,范围24~36岁;体质量(64.74±10.32) kg,范围67~80 kg;孕周(37.52±3.18)周,范围34~40周;孕次(1.82±0.53)次,范围1~4次。对照组产妇年龄(28.92±5.68)岁,范围23~34岁;体质量(65.29±10.07)kg,范围66~79 kg;孕周(37.69±3.25)周,范围34~41周;孕次(1.79±0.52)次,范围1~3次。2组产妇的一般资料差异无统计学意义(P>0.05)。
1.2 方法 对照组采用会阴侧切助产方式:(1)当产妇具备自然分娩条件后,进入产房,采用半卧位,分开双腿,双脚放置在脚踏上,助产士指导产妇正确进行腹压。(2)当产妇出现会阴联合紧张时,在麻醉后进行会阴45°斜切方式进行助产,保护会阴。(3)在产妇肛门和阴道口皮肤见铺消毒巾,助产士应用左手俯屈胎头,控制胎儿出头速度,右手拇指张开顶住会阴部,在产妇宫缩的同时向上内方向托压。分娩期间右手不离开产妇会阴部。(4)胎儿娩出后,将胎儿头部向下,抬高身体,挤压羊水,并做断脐处理。
观察组采用无创助产方式:(1)产妇入院后给予分娩知识介绍和指导,确保产妇在分娩过程中能正确配合助产士,顺利完成分娩。(2)产妇具备自然分娩条件后送入产房,取半卧位,双腿屈张,在助产士指导下进行腹压。(3)胎儿头部露出4~5cm后,在产妇宫缩时,由助产士单手或双手托住胎儿头部,控制胎儿娩出速度,在间歇时放松。(4)在此期间,观察产妇会阴状况,并根据产妇会阴膨隆情况指导产妇呼吸、用力,即宫缩时张口哈气,间歇时用力,让胎儿在宫缩间歇缓慢娩出。(5)胎头娩出后,清理羊水、口鼻分泌物等,继续等待下一次宫缩,直至胎儿缓慢、完全娩出,最后剪断脐带。
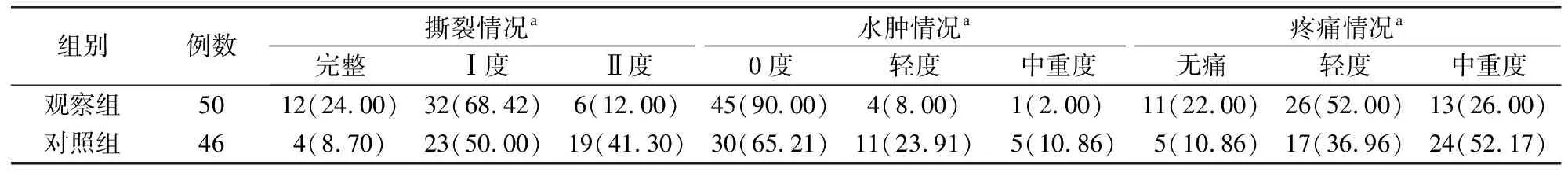
表2 观察组和对照组产妇会阴撕裂、水肿和疼痛程度情况比较[例(%)]

表3 观察组和对照组产妇盆底纤维肌力情况比较[例(%)]
1.3 观察指标 (1)观察2组产时出血量、产后2 h出血量、缝合线消耗量。(2)观察2组产妇会阴撕裂、水肿、疼痛程度。会阴撕裂程度包括会阴完整(无裂伤)、撕裂Ⅰ度(会阴和阴道入口皮肤或黏膜撕裂,未伤及肌层)、撕裂Ⅱ度(裂伤达到肌层,且累及阴道后壁黏膜)、撕裂Ⅲ度(裂伤扩展至拱门外括约肌)[4]。会阴水肿程度评价标准:0度为无水肿,轻度为会阴稍有隆起,指压后有凹陷痕迹,中重度为会阴明显凸起,指压后凹陷明显,且恢复慢[5]。疼痛评价采用视觉模拟评分法,0分无痛,1~3分为轻度疼痛、4~6分为中度疼痛、7~8分为重度疼痛、9~10分为剧烈疼痛[6]。(3)观察2组产妇盆底纤维肌力情况。采用PHENIXU4盆底功能检测仪检测Ⅰ类、Ⅱ类纤维肌力,分级标准:共0~5级。0~2级以下代表盆底纤维肌肌力不正常,3~5级代表盆底纤维肌肌力正常[9]。(4)观察2组产妇膀胱旋转角度、膀胱颈移动度,采用会阴二维B超检测。(5)随访6个月,观察2组产妇盆底障碍性疾病发生情况,包括压力性尿失禁、性功能障碍。
1.4 统计学处理 用SPSS 19.0软件作统计分析,计量资料采用均数±标准差(x±s)表示,采用t检验;计数资料采用百分比表示,采用χ2检验。P<0.05表示差异有统计学意义。
2 结果
2.1 产时出血量、产后2 h出血量和缝合线消耗量 观察组产妇产时出血量、产后2 h出血量及缝合线消耗量均明显少于对照组产妇(P<0.05)。见表1。

表1 观察组和对照组产妇产时出血量、产后2 h出血量和缝合线消耗量比较(x±s)
2.2 会阴撕裂、水肿和疼痛情况 观察组产妇会阴撕裂、水肿、疼痛程度均低于对照组产妇(P<0.05)。见表2。
2.3 盆底纤维肌力情况 2组产妇盆底Ⅰ类纤维肌肌力差异无统计学意义(P>0.05);观察组产妇盆底Ⅱ类纤维肌力明显大于对照组产妇(P<0.05)。见表3。
2.4 产后3 d膀胱旋转角度和膀胱颈移动度比较 观察组产妇产后3d膀胱旋转角度和膀胱颈移动度均小于对照组产妇(P<0.05)。见表4。

表4 观察组和对照组产妇产后3 d膀胱旋转角度和膀胱颈移动度比较[(°),x±s]
2.5 盆底功能障碍发生率 观察组产妇压力性尿失禁和性功能障碍发生率明显高于对照组产妇(P<0.05)。见表5。

表5 观察组和对照组产妇盆底功能障碍性疾病发生率比较[例(%)]
3 讨论
女性分娩属于正常生理过程,其中阴道分娩被认为是最符合人体生理结构的一种自然分娩方式[7]。倡导产妇进行自然分娩,提高助产服务水平,确保生产顺利进行是当前产科发展趋势。但是在自然分娩过程中,因胎儿过大、产妇经验不足及紧张、恐惧、不安等不良情绪的影响,易导致产程时间延长,增加难产率、剖宫产率,甚至影响婴儿健康[8]。因此,在产妇生产过程需要借助助产方式辅助分娩。
会阴侧切助产方式是通过斜切会阴进行助产。切开会阴有利于在胎儿娩出时扩大阴道出口,从而缩短产程,且能够避免盆底组织出现过度伸张,减少对盆底功能的影响[9]。但这是一种创伤性助产方式,会给产妇恢复带来较多不利因素,包括增加产妇创伤和出血量、延缓产妇产后恢复、提高产后并发症风险等。且会阴侧切助产方式需要向会阴内上方托压,易导致会阴产后出现肿胀、疼痛以及裂伤等[10]。无创助产方式是指在产妇生产过程中不给于过多干预和保护,只需进行实时助产减少会阴损伤。无创助产方式遵循自然分娩过程,强调产妇与助产士之间的配合。在生产过程中,通过指导产妇呼吸、用力,帮助产妇娩出,可有效避免会阴侧切及助产手法给产妇会阴造成的损伤[11]。同时,无创助产方式在会阴充分扩张的情况下让胎儿自然、缓慢的从阴道顺利脱出,有利于降低会阴损伤程度。通过比较发现,采用无创分娩方式的产妇产时出血量、产后2 h出血量及缝合线消耗量均明显少于对照组产妇;从产妇会阴损伤程度来看,采用无创助产方式的产妇会阴裂伤、水肿、疼痛程度均低于采用会阴侧切助产方式的产妇。由此证实,无创助产方式对减轻产妇会阴损伤具有积极作用。这是由于无创分娩减少了医疗干预,避免了会阴侧切创伤,减轻了会阴损伤程度,从而也减少了出血量和缝合线消耗量。
在产妇进行阴道分娩过程中,盆底组织会因过度牵拉而导致产后盆底结构和功能发生变化,甚至引起压力性尿失禁、性功能障碍等盆底功能障碍性疾病,影响产妇生活质量[12]。通过比较发现,采用无创助产方式的产妇产后盆底II类纤维肌肌力明显大于采用会阴侧切助产方式的产妇;经会阴二维B超检测,采用无创助产方式的产妇产后膀胱旋转角度和膀胱颈移动度均小于采用会阴侧切助产方式的产妇;且采用无创助产方式的产妇产后压力性尿失禁、性功能障碍发生率低于采用会阴侧切助产方式的产妇。由此提示,采用无创助产方式有助于保护产妇盆底功能。原因在于会阴侧切助产方式通过侧切和手法强行保护会阴,会造成盆底肌肉、筋膜损伤,而无创助产方式则减少了对盆底肌的压迫,利于盆底功能保持以及产后恢复,对减少盆底功能障碍性疾病具有积极作用。
综上所述,无创助产方式较会阴侧切助产方式的出血量、缝合线消耗量更少,产妇会阴撕裂、水肿、疼痛程度更轻,且通过会阴二维B超检测可知无创助产方式利于减轻产妇盆底功能损伤,降低盆底功能障碍性疾病发生风险,有临床推广应用价值。

