肝脏外生型实质肿瘤的影像诊断思维
易如 姜慧杰 张金英 王子奡 梁宗辉
病例资料患者,男,29 岁,因无意中发现右上腹肿物1 个月入院,自述肿物约鸡蛋大小,可随体位变化而移动,无腹痛不适。平素健康情况良好,无传染病史、外伤及手术史,无药物及食物过敏史,无输血史。查体:皮肤及巩膜无黄染,心肺未见异常,腹平软,肝脏下缘未触及,腹部无压痛,肝区叩击痛阴性,肠鸣音正常。实验室检查:肿瘤标记物AFP、CEA、CA125 及CA199 均无升高;乙肝五项均无升高;肝功能检查ALT、AST、GGT 及总胆红素正常。
影像表现:腹部CT 平扫可见右腹腔(肝下方)软组织密度肿物。患者由于碘过敏未做CT 增强检查。腹部MRI平扫及增强(图1、2):肿物内信号欠均匀,增强可见明显强化。腹部彩超:肝脏右前叶下方可见大小78 mm×49 mm×73 mm 稍低回声实性肿物,边界清晰,形态规则,与肝右叶分界不清,关系密切。
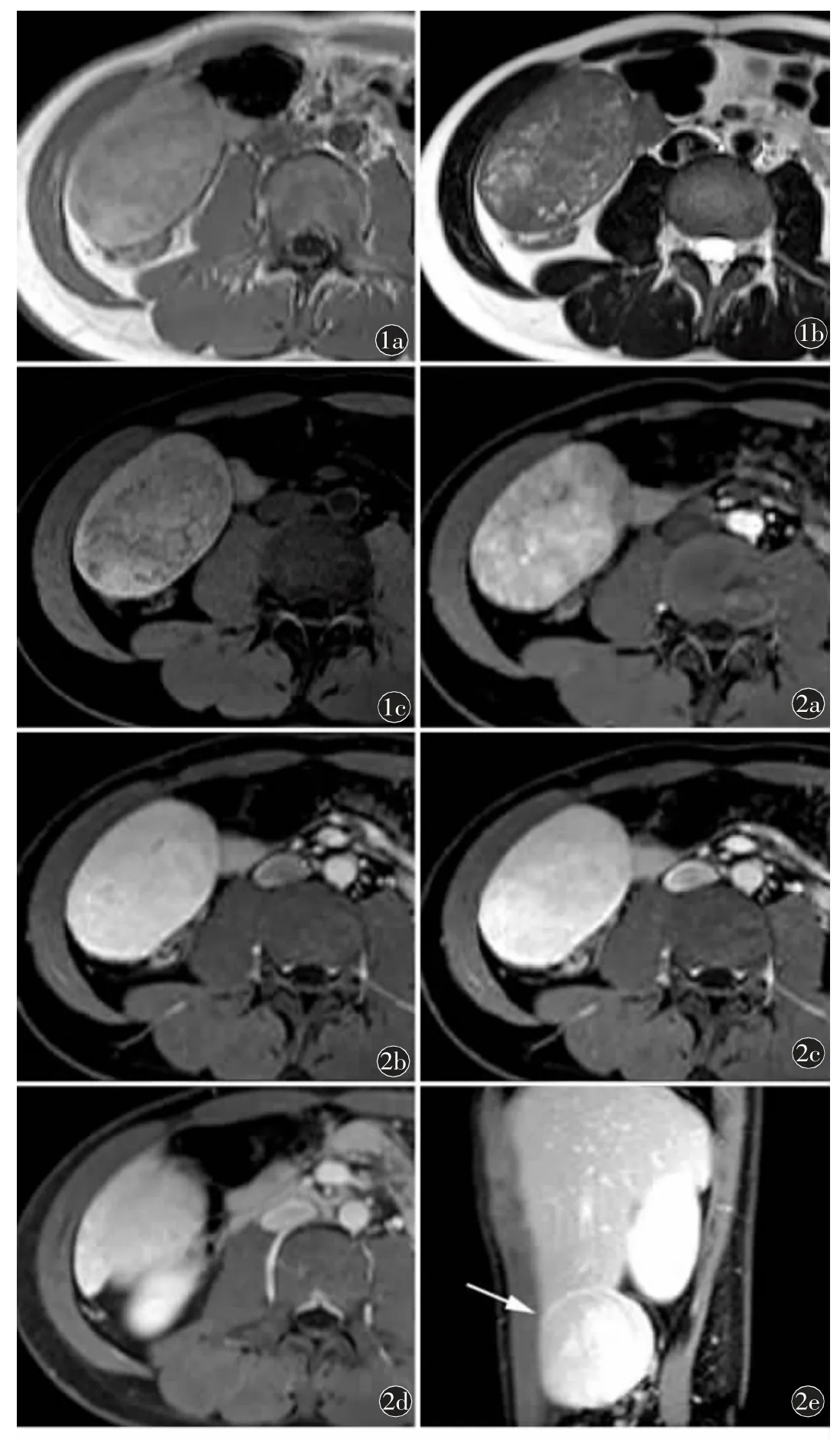
图1 MRI 平扫。a)T1WI 示肿瘤最大截面8 cm×5 cm,呈稍高信号;b)T2WI 肿瘤呈稍低信号;c)T1WI 压脂肿瘤信号相较T1WI 无明显信号减低区 图2 MRI 增强。a)动脉期肿瘤呈中等强化(与同层面大血管相比);b)门脉期及c)延迟期呈持续明显强化,包膜呈延迟强化;d)延迟期另一层面示肝组织部分包绕肿瘤;e)延迟期矢状位示肿瘤与肝缘呈“鸟嘴征”(箭)
术中肝Ⅵ段可见肿瘤(图3a),其直径约8 cm,可见肿瘤与肝连接处,肿瘤与周围组织无黏连,于距肿瘤边缘1 cm处游离切开肝脏实质,将肿瘤完整切除装入取物袋,自剑突下取8 cm 斜行切口逐层进腹取出标本,肝断面确切止血,覆盖可吸收止血纱布。
病理结果:肝细胞腺瘤伴多发局灶高分化腺癌。大体病理(图3b):带包膜结节型肿物,长径8 cm,剖开结节,切面实性灰黄。特殊染色:网状纤维染色示网状支架存在,局灶肝板增厚达三层且局灶网状纤维减少。免疫组化:Hepatocyte(+),Glypican-3(+),CK7(-),CK19(-),CD10(部分+),CD34(血管化),SMA(血管平滑肌+)。

图3 a)术中图像可见肝脏与肿瘤连接处(箭),肿瘤与周围组织无黏连;b)大体标本见肝组织呈喇叭口样包绕肿瘤,肿瘤有包膜及表面血管
讨论肝脏外生型肿瘤是指中心位于肝脏轮廓之外并且起源于肝脏的肿瘤[1]。肝脏外生型肿瘤按照病变性质可以分为良性和恶性两类,良性肿瘤包括血管瘤、肝细胞腺瘤、局灶性结节增生、血管平滑肌脂肪瘤等,恶性肿瘤包括肝细胞肝癌、胆管细胞癌、肝转移癌等。按照瘤体附着于肝脏的情况可分为带蒂型和外突型两类。带蒂型表现为瘤体通过蒂与肝脏连接并获取供血及营养,外突型表现为部分瘤体仍位于肝脏内[2]。
明确肝脏外生型肿瘤与肝脏的连接,是诊断肝脏外生型肿瘤的直接征象。肿瘤与肝脏的连接方式不同,征象自然也不同。(1)对于外突型肝脏外生型肿瘤,肿瘤与肝脏的接触面与其周围肝脏轮廓之间可呈锐角,被称之为“喙状征”或“鸟嘴征”。利用3D 多平面重组技术(multi-planar reconstruction,MPR),多角度多方位可以很好显示此“鸟嘴征”[1]。部分外突型肝脏外生型肿瘤的基底连接处在部分层面表现为正常肝组织呈喇叭口样包绕部分肿瘤,也是判断肿瘤起源于肝脏较特征性的征象。由于肿瘤与正常肝组织强化不一致,在增强扫描图像上此征象更容易识别[3]。(2)对于带蒂型肝脏外生型肿瘤,当其距肝脏有一定距离时,可能需要通过薄层扫描及MPR 来找到肿瘤与肝脏相连接的细蒂。当肿瘤活动性较大,尤其是与其来源脏器以窄基底或蒂相连时,可通过超声检查中变换体位方式寻找肿物的基底来源,尤其是当患者消瘦、腹腔脂肪较少时,肿瘤与周围脏器间少见甚至没有脂肪间隙,无法判断二者之间是紧邻还是起源,此时通过变换体位更易找到肿块与肝脏相连接部分。
目前判断肿瘤是否来源于肝脏仍有较大的困难。如果肿瘤的动脉血供起源于肝动脉提示肿瘤来源于肝脏,非常有助于诊断外生型肝脏肿瘤[1]。部分富血供肿瘤在CTA 检查后可利用VR 或MPR 等技术来显示瘤体供血血管为肝动脉分支,由此判断肿瘤为肝脏来源。肝脏外生型肿瘤可有不同来源的血供(例如胃左动脉、膈动脉、肠系膜上动脉参与肿瘤供血),但多数情况下都有肝动脉参与供血。同时,肝脏外生型肿瘤与一般的肝内同种肿瘤的病理分型及影像特征基本相同[1]。因此,肿瘤在定性的同时可以判断其来源。
肝细胞腺瘤(hepatocellular adenoma,HCA)是一种较常见的肝细胞性良性肿瘤。HCA 主要发生于有口服避孕药物史的生育期女性;但在中国,HCA 的发生病因尚不明确,已知的危险因素包括服用避孕药及合成类固醇激素、肥胖、酗酒、糖尿病及某些遗传性疾病[4]。肝细胞腺瘤根据基因型与表型特点可分为四种亚型[5],且各自有其病理特征。肝细胞核因子1α 突变型腺瘤(hepatocyte nuclear factor 1 alpha-mutated hepatocellular adenomas,H-HCA),此型多与周围肝组织间无纤维分隔,更易发生脂肪变性;炎症性腺瘤(inflammatory hepatocellular adenomas,I-HCA),此型多可见明显的炎症细胞多灶聚集及血窦扩张,易形成紫癜或局灶片状出血;β-联蛋白突变激活型腺瘤(βcatenin-mutated hepatocellular adenomas,β-HCA),此型肿瘤周围多有纤维性包膜,肿瘤内可见片状出血;未分类腺瘤(unclassified hepatocellular adenomas,U-HCA),此型肿瘤细胞质透明,肿瘤周围无包膜,无炎症细胞聚集,无另三型的特征表现[6]。
肝细胞腺瘤仅通过CT 特征表现来区分其分型较为困难,而在MRI 上各种分型有比较明显的特征。肝细胞腺瘤的四种亚型都可在CT 平扫上表现为等或低密度病灶,可有出血、坏死、脂肪或假包膜,增强后表现为动脉期明显强化,假包膜呈延迟强化。在MRI 上,H-HCA 及I-HCA 表现为动脉期明显强化及延迟期持续强化(β-HCA 及U-HCA 表现为延迟期消退)。H-HCA 由于脂肪变性可在反相位上表现为弥漫、均匀的信号减低。I-HCA 与另外三型相比,T2W呈明显高信号,且病灶外部有更强信号的靶征。
本病例病理确诊为炎症型肝细胞腺瘤伴多发局灶高分化腺癌。肝细胞腺瘤有恶变的风险,β-HCA 亚型具有癌变的高危险性[4],I-HCA 也有较高的肝癌发生危险性,半数β-HCA 型也是炎症型(β-IHCA),相关癌变机制仍需进一步探索,目前关于肝细胞腺瘤癌变与否的影像表现文献报道较少。
肝细胞腺瘤治疗除了肝部分切除术,还有射频消融、经导管动脉栓塞术。肝部分切除术由于其治疗效果好、肿瘤复发率低,可作为首选治疗方法[7]。
影像诊断思维肝脏外生型肿瘤的影像诊断思维分为四步:定位、定性、综合分析、诊断与鉴别。
1.定位
即定位肿瘤的来源,肿瘤与肝脏的接触面与其周围肝脏轮廓之间呈“鸟嘴征”或找到肿瘤与肝脏相连接的细蒂,发现肿瘤内血管起自肝脏,肝脏外生型肿瘤与一般的肝内同种肿瘤具有同种影像表现,上述特点可作为诊断肝脏外生型肿瘤的重要征象。
本例外生型肝细胞腺瘤定位困难,其原因在于:肿瘤绝大部分瘤体位于肝脏之外,仅与肝右叶下缘相连,在影像上又有部分层面显示肿瘤与肝缘呈钝角,类似肿瘤外压性改变,易造成肿瘤起源的误判。基于上述原因,建议结合超声检查来辅助诊断。超声通过变换体位更易显示肿块与肝脏相连接部分,同时结合CT 或MRI 的图像综合分析诊断。通过CT 或MRI 图像的矢状位观察肿瘤与肝脏的接触面是否呈“鸟嘴征”,轴位上是否能显示正常肝组织呈喇叭口样包绕部分肿瘤,这些征象都有助于识别肿瘤的肝脏来源,而且术中所见及大体标本也印证了这一点。
2.定性
肝脏外生型肿瘤依然具有肝内同种肿瘤的影像学表现,这是定性的重要依据,需要选择合适的影像方法,观察分析肿瘤影像特征,包括病变位置、大小、形态、密度及肿瘤与肝脏连接处情况,进而做出明确诊断。
本例肝细胞腺瘤血供丰富,MRI 显示肿瘤在动脉期呈中等强化(与同层面大血管相比),在门脉期及延迟期呈持续明显强化,包膜呈延迟强化。肿瘤内还可见类圆形或条形的T1低信号、T2高信号,笔者认为其可能为肿瘤内血管信号,就更加佐证了其血供丰富的特点。延迟期持续强化可能是由于瘤内微小动静脉的存在导致肿瘤内对比剂的持续充填。综合上述影像表现,考虑I-HCA 的最后诊断可能性更大。根据本病例病理结果为炎症性肝细胞腺瘤,其特点为无成熟脂肪,还可以增加压脂序列,发现肿瘤内无信号减低区来明确诊断。
值得一提的是包膜特征表现对鉴别及排除其他病变有重要意义。具有包膜的常见肝脏肿瘤包括肝细胞癌、肝细胞腺瘤以及少部分局灶性结节增生等,但本例肿瘤并不表现为肝癌的典型影像表现如动脉期明显强化或“快进快出”,也不符合局灶性结节增生(focal nodular hyperplasia,FNH)的实质均匀明显强化。因此综合来看,本病例更符合肝细胞腺瘤的影像表现。本例肿瘤包膜的延迟强化原因在于肝细胞腺瘤外层包膜纤维组织间隙较大且伴许多微小血管,细胞外非特异性对比剂在增强后期会逐渐扩散到细胞外间隙而产生高信号[8]。
3.综合分析
肝脏外生型肿瘤需要结合临床表现及实验室检查进行综合分析,如肝炎和肝硬化病史、肝功能检查、肿瘤标记物检查及免疫组化等。
肝细胞腺瘤的临床表现和影像学表现特异性不强,使绝大多数患者误诊,因此需结合实验室检查如CD34 染色进行综合分析。通过免疫组化CD34 染色,可将肝细胞腺瘤与高分化肝细胞癌、局灶性结节增生进行鉴别:肝细胞腺瘤部分区域CD34 染色示瘤组织内丰富的微血管及组织内扩张的薄壁静脉和厚壁动脉内皮均能被CD34 染色,且不围绕肝细胞索分布;高分化肝细胞癌组织的血窦呈“毛细血管化” 倾向,CD34 染色显示肿瘤微血管数量显著增多;局灶性结节增生CD34 染色表现为纤维瘢痕的两侧或其末端出现微血管染色[9]。本病例中CD34 染色呈血管化也印证了其诊断价值。
4.诊断与鉴别
局灶性结节增生(FNH):大多无临床症状,实验室检查无特异表现。影像上增强后病灶呈动脉期明显均一强化,部分可见典型的瘢痕,且瘢痕延迟强化。肝胆特异性对比剂对鉴别二者有一定参考价值,FNH 由于病灶内的肝细胞有功能在肝胆特异期表现为高或等信号,而HCA 可表现为高、等或低信号。若出现肝胆特异期低信号,可排除FNH,若出现肝胆特异期高信号,则需要结合其他序列对两者鉴别诊断[10]。有文献报道可利用18F-氟甲基胆碱(18FFluoromethylcholine,18F-FCH)PET/CT 成像进行鉴别,将病灶的最大标准摄取值(standardized uptake value,SUV)除以周围正常肝组织的平均SUV 得出SUV 比值,当SUV 比值大于1.13 时对诊断FNH 具有高灵敏度和特异度,以此可区别于HCA[11]。
肝海绵状血管瘤:大多无临床症状,常在体检中偶然发现。典型的海绵状血管瘤动脉期以边缘结节样强化、对比剂逐渐向中心扩充为特点,可作为鉴别依据。
肝血管平滑肌脂肪瘤:多为偶然发现,当其生长较大时可因压迫症状而来就诊。影像表现上二者相同的是都可有脂肪成分,但增强后血管平滑肌脂肪瘤的特征表现为可见血管、平滑肌及脂肪成分,因此二者鉴别不难。
肝细胞癌:早期肝癌患者一般无明显症状及体征,发展至中晚期可出现腹痛腹胀及腹腔积液,且大多存在肝炎或肝硬化病史,实验室检查常发现AFP 增高现象,ALT、AST、GGT 及总胆红素可异常升高。影像表现上易混淆的是,二者都可有出血或脂肪变性,强化方式都为动脉期强化,但肝细胞癌呈动脉期明显不均匀强化及迅速廓清的特点对鉴别非常有意义。外生型肝细胞癌同样具有肝内肝细胞癌的生物学行为,可侵犯邻近肝脏的血管或肝内胆管,这也可作为鉴别依据。
肝转移瘤:患者通常有明确癌症病史。影像上通常表现为多发病灶、偶尔为单发,特征性表现为牛眼征,即病灶中心低密度、周围环形强化、最外层呈增强不明显的低密度带。若恶性肿瘤患者在肝内发现多发转移瘤,且肝脏周围肿物与肝内转移瘤影像表现相似时,则应该考虑到外生型肝转移瘤的可能。
总之,肝脏外生型肿瘤的影像学表现具有一些特征性,比如可以通过识别“鸟嘴征”及供血动脉等征象来准确定位,并且肝脏外生型肿瘤仍然具有同种肿瘤在肝内生长时的影像学表现。掌握外生型肝细胞腺瘤的影像学征象并与临床资料相结合,建立肝脏外生型肿瘤的影像诊断思维,在临床工作中具有重要意义。

