IOL Master700指导陡峭轴切口白内障超声乳化术后患者的眼前节变化
郝泽宇 王剑锋 蒋胜群 周琦 李娟
据统计,约95.8%的白内障患者术前即存在不同程度的散光,15%~20%的白内障患者术前散光大于1.5 D[1],而角膜散光大于0.75D即可引起眩光、视物模糊、重影等症状[2]。研究表明,在陡峭轴上做切口,可一定程度矫正术前的散光,提高患者术后视觉质量。
散光的客观检查有检影验光、自动角膜曲率仪、角膜地形图、IOL Master等多种测量方法[3]。最新一代IOL Master 700联合了扫频相干光层析成像术(swept-source optical coherence tomography,SS-OCT),使医生能够通过观察眼底图像提高眼轴测量的精确性[4],同时在人工晶状体度数、角膜屈光力及前房深度的测量上显示出不可代替的优势[5],基于此,本研究以IOL Master700测量出的散光轴向为基础,行透明角膜陡峭轴切口白内障超声乳化术,观察手术前后视力及眼前节的变化。
资料与方法
一、对象
前瞻性病例研究。选取2019 年6月至2020月9月在蚌埠医学院第一附属医院行角膜陡峭轴切口白内障超声乳化联合人工晶状体植入术的患者78例 (80只眼),其中男性31例(31只眼),女性47例(49只眼),年龄(64.55±6.2)岁(53~81岁),角膜散光范围0.75~3.75 D,其中0.75~1.0 D 20只眼,1.0 D~2.0 D 52只眼,>2.0 D 8只眼,术前裸眼视力0~0.4(0.12±0.13)。入选标准:确诊为年龄相关性白内障,符合白内障手术指征,散光≥0.75 D,角膜形态规则并愿意配合术后随访3个月。排除标准:(1)中、重度干眼导致散光测量不稳定;(2)术前合并其他眼前段、眼底和屈光间质的器质性病变;(3)术中、术后出现严重并发症。本研究遵循赫尔辛基宣言,所有入选患者均签署知情同意书,并经医院伦理委员会批准。
二、方法
1.角膜散光测量方法:使用IOL Master700准确测量患者眼轴、角膜曲率、前房深度、晶状体厚度等相关数据,同时用角膜地形图验证角膜散光情况,两种仪器的散光测量结果相差不明显者方能入选,最终以IOL Master700结果为手术参考。
2.散光轴向标记:术前30 min盐酸奥布卡因滴眼液行患眼表面麻醉后,患者静坐于裂隙灯前,平视正前方,根据术前测得角膜散光的陡峭轴位用角膜标记笔(Alcon公司)标记主切口位置(小瞳孔下),标记后滴加左氧氟沙星滴眼液预防感染。
3.手术方法:盐酸奥布卡因滴眼液表面麻醉,在标记的陡峭轴上行2.8 mm的透明角膜切口,2点半处行角膜缘辅助切口,注入黏弹剂,连续环形撕囊,直径为5.5~6.0 mm,水分离后,超声乳化晶状体核,清除残余皮质,囊袋内植入折叠式单焦点人工晶状体,调至位正,吸出黏弹剂,使用平衡液水密主切口。术后予典必殊滴眼液、普拉洛芬滴眼液、玻璃酸钠滴眼液均 4次/d,其中典必殊滴眼液每4 d减少1次,至术后16 d;普拉洛芬、玻璃酸钠用至术后4周。手术均由同一名经验丰富的医生完成。
4.观察指标:记录患者术前及术后1周、1个月和3个月的角膜屈光力、散光度数、轴位、裸眼视力、最佳矫正视力、前房深度、中央角膜厚度。并根据散光轴向将散光分为3类:顺规散光(WTR,最大屈光力轴位在90°±30°)和逆规散光 (ATR,最大屈光力轴位在180°±30°),其余轴位为斜轴散光(OBA)。
三、统计学分析方法
结 果
所有患者手术过程顺利,术中、术后均未发生严重并发症。
一、角膜表面屈光力的变化
角膜平坦轴屈光力:与术前相比,术后1周、1个月和3个月的角膜平坦轴屈光力稍增大,但差异均无统计学意义(P>0.05)。术后各时间段两两比较亦无明显差异(P>0.05),角膜平坦轴屈光力随着观察时间延长亦无明显变化。见表1。
角膜陡峭轴屈光力:与术前相比,术后1周的角膜陡峭轴屈光力略降低,差异无统计学意义(P>0.05),术后1个月和3个月则明显降低,差异有统计学意义(P<0.05)。各时间段两两比较:角膜陡峭轴屈光力术后逐渐变小,并在术后1个月降至最小,术后1个月与术后1周相比差异有统计学意义(P<0.05),术后3个月时,陡峭轴屈光力较术后1个月略增加,但差异无统计学意义(P>0.05)。见表1。
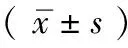
表1 术前术后角膜屈光力比较
二、角膜散光值的变化
与术前相比,术后各时间段散光值均明显降低(P<0.05)。术后各时间段两两比较:随时间延长,散光度数逐渐降低,术后1个月与术后1周差异有统计学意义(P<0.05),术后1个月时降低幅度最大,平均降低0.90 D。术后3个月时,角膜散光值较术后1个月略增加,但差异无统计学意义(P>0.05)。见表2。
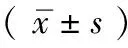
表2 术前术后散光值的比较
三、角膜散光轴位的变化
与术前相比,术后各时间段的角膜散光轴位均与术前相似,差异无统计学意义(P>0.05),术后各时间段两两之间比较差异均无统计学意义(P>0.05),术后散光轴位稳定。见表3。

表3 术前术后角膜散光轴位的比较
四、裸眼视力(un-corrected visual acuity,UCVA)及最佳矫正视力(best corrected visual acuity,BCVA)的变化
与术前相比,术后各时间段UCVA和BCVA均明显提高,差异有统计学意义(P<0.05)。术后各时间段两两比较:术后视力逐渐升高,术后1个月与术后1周相比,差异有统计学意义(P<0.05),术后1个月与术后3个月的UCVA和BCVA基本维持最佳状态,且差异无统计学意义(P>0.05)。术后患者视力逐渐提高,至术后1个月时稳定,且裸眼视力逐渐接近于BCVA。见表4。
五、前房深度(anterior chamber depth,ACD)的变化
与术前相比,术后各时间段的ACD均加深,差异有统计学意义(P<0.05)。两两比较:术后各时间段ACD之间差异均无统计学意义(P>0.05)。术后ACD一直维持稳定,较术前平均加深1.29 mm。见表5。
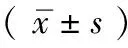
表4 术前术后UCVA及BCVA的比较
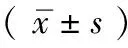
表5 术前术后ACD的比较
六、中央角膜厚度(central corneal thichness,CCT)的变化
术后1周和术后1个月与术前相比,CCT明显增厚,差异有统计学意义(P<0.05),术后3个月与术前差异无统计学意义(P>0.05)。术后各时间段两两比较时,差异均有统计学意义(P<0.05),术后CCT先增厚,后逐渐变薄,至术后3个月时,基本恢复至术前状态。见表6。
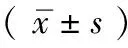
表6 术前术后CCT的比较
讨 论
目前,白内障手术从以复明为目的转变为更高视觉质量的屈光性手术[6],随着生物测量的精确性不断提高,角膜散光逐渐成为影响白内障术后视觉质量的重要因素。研究表明,选择在陡峭轴上做切口,可在一定程度内矫正术前的角膜散光值,提高患者术后视觉质量[7],因此,术前精确测量角膜散光的轴向和大小,是白内障手术中有效矫正角膜散光的关键[8]。
大量学者证实了IOL Master测量角膜屈光力的可靠性。郭琳等[9]对67只眼的研究结果显示:IOL Master、Pentacam、角膜地形图测量散光的差异对于患者术后的视觉效果无明显影响(P>0.05)。禤中宁等[10]的研究表明手动角膜曲率器、IOLMaster、VERION数字导航系统三种仪器测量角膜曲率的精确度高,可重复性极好。
本研究根据IOL Master700的测量结果作为参考,行透明角膜陡峭轴切口白内障超声乳化术,术后随访各时间段角膜散光轴向均处于稳定(P>0.05),陡峭轴位与术前无明显变化,与戴红梅等[11]的研究结果相近。因此,IOL Master700指导白内障手术中角膜散光的矫正效果具有可靠性。
研究证实白内障合并角膜散光患者,选择陡峭轴切口可显著降低患者的术前散光,减少手术源性散光[12,13],且不会引入新的散光轴向,是最经济的一种散光矫正方式,与常规白内障相比,可使患者获得较好的裸眼视力,增加脱镜率。本研究中,采用陡峭轴为手术主切口,术后陡峭轴的屈光力明显降低(P<0.05),至术后1个月时降至最低,与Geggel等[13]报道的切口对所在陡峭轴的角膜曲率有明显松解作用的结果相一致。术后散光值随陡峭轴屈光力减少而降低,术后1个月时降低幅度最明显,平均可降低0.9 D。
患者术后的UCVA及BCVA均较术前显著提高(P<0.05),术后1个月开始,裸眼视力逐渐接近于最佳矫正视力,患者的视觉质量得到改善,提高了术后患者的脱镜率,为患者的日常生活提供了极大便利。
本研究中患者术后的AMD加深(P<0.05),随访中一直稳定,术后1周ACD增厚(P<0.05),随后逐渐变薄,至术后3个月基本恢复至术前状态(P>0.05)。AMD和ACD的变化与韦微[14]、杨光耀[15]等采用常规切口白内障超声乳化术产生的变化无明显差异。因此,采用陡峭轴切口白内障超声乳化手术是安全有效的。
综上所述,通过IOL Master700指导陡峭轴透明角膜切口超声乳化术可以较好的减少白内障合并角膜散光患者的角膜散光值,术后散光轴向稳定,可提高患者的术后视觉质量,安全有效。

