两种不同术式治疗儿童先天性下睑内翻倒睫对眼表微环境和视功能的影响
王颖维 张桂鸥 何艳茹 王雨生
睑缘部轮匝肌纤维体过度发育或睑板发育不全,是先天性下睑内翻倒睫的主要原因[1]。虽然部分患者随年龄增长可自然改善,但仍有较多患者出现眼部不适,甚至导致角膜上皮损伤,出现角膜溃疡等严重眼表病变[2]。临床上通常在病变引起明显角膜刺激症状而经保守治疗无效时手术治疗[1]。目前,针对治疗先天下睑内翻倒睫的手术方式有缝线法、眼轮匝肌切除、电解或切除倒睫等,其中缝线法和眼轮匝肌切除术是常见的手术方式[3],对于术后效果评价文献多集中在内翻倒睫位置矫正的有效概率和复发概率上[4],较少涉及术后眼表微环境及视功能方面的评估,我们将观察结果报告如下。
资料与方法
一、观察对象
前瞻性病例对照研究。所有病例为西京医院眼科2013年9月至2018年2月期间住院先天性下眼睑内翻倒睫患者,依手术方式不同将本组资料分为两组。缝线法组62例(103只眼),双眼41例,单眼21例;男性27例(47只眼),女性35例(56只眼);年龄(6.8±2.7)岁(3~13岁)。眼轮匝肌切除术(以下简称切除术)组57例(95只眼),双眼38例,单眼19例;男性21例(37只眼),女性36例(58只眼);年龄(6.1±3.7)岁(4~15岁)。两组基本情况比较无明显统计学意义(见表1)。
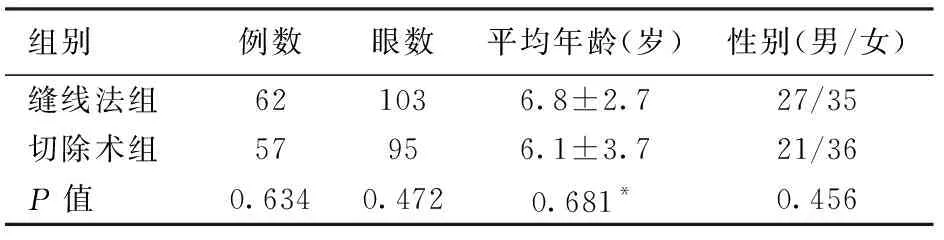
表1 缝线法组和切除术组观察对象基本情况
纳入标准: (1)均为先天性下睑内翻倒睫,部分伴内眦赘皮; (2) 伴有眼表刺激症状: 不同程度的眼部异物感、刺痛、畏光、流泪、揉眼、眼红等症状,角膜荧光素染色阳性。排除标准: (1)过敏、感染等眼表炎症,或合并其它急需治疗的眼内病变;(2)先天性小睑裂综合征、先天性上睑下垂、唐氏综合征等眼睑发育异常及其他原因所致瘢痕性眼睑内翻倒睫;(3)身体其他伤口处见明显的瘢痕增生者。所有手术均由同一名术者完成,本研究已通过医院医学伦理委员会批准,患儿监护人签署手术知情同意书。
二、手术方法
麻醉:对于年龄偏小不能配合者采用全身麻醉,稍大配合良好的患者给予下眼睑皮下浸润麻醉。
缝线法:采用褥式缝线法,并将胶管固定于皮肤面,缝线结扎松紧度以下睑缘轻度外翻状为宜,1周拆线。眼轮匝肌切除术:自下睑缘外约2 mm睫毛外侧水平切开皮肤,长度根据倒睫范围,切除部分眼轮匝肌及多余皮肤组织,附带远端睑板组织间断对位缝合皮肤切口,效果以睑缘与眼球相切、无明显外翻、内翻睫毛矫正为宜。
术后药物点眼:左氧氟沙星滴眼液滴眼3次/d,玻璃酸钠滴眼液滴眼3次/d,红霉素眼膏外涂1次/d。术后1周拆线。
三、术后疗效评估
观察指标:(1)下睑内翻倒睫矫正情况,有无复发;(2)泪膜破裂时间(break up time,BUT):两组术式中选择能配合检查、无不良用眼习惯的患儿(缝线法组32只眼、切除术组36只眼),术前泪膜破裂时间检查时给予下睑内翻倒睫处轻度加压,使倒睫毛位置纠正以不接触角膜时为宜进行检查,进行术前及术后1周泪膜破裂时间对比;(3)最佳矫正视力(best corrected visual acuity,BCVA):采用标准对数视力表,用小数表示,进行术前与术后1周时视力比较;(4)其他:是否有畏光流泪等眼部刺激症状、下睑及下泪小点外翻、皮肤愈合不良或明显瘢痕、下睑重睑等。根据眼部预后情况分:
治愈:平视及眼球下转时下睑位置正常,无睫毛倒倾,角膜荧光素染色阴性,无摩擦、流泪等症状。
有效:平视时正常,眼球下转时个别睫毛内倾,角膜荧光素染色阴性,无摩擦、流泪等症状。
复发:平视或下视时睫毛接触角膜,角膜荧光素染色阳性,可存在因倒睫导致不适症状。
随访时间:半年、1年、2年。有效率 %=(治愈眼数+有效眼数)/总眼数 %。
四、统计学分析方法
结 果
一、BUT
缝线法组术前为(5.63±1.61)s,术后1周为(13.51±2.32)s;切除术组术前为(5.47±2.14)s,术后1周为(12.34±2.12)s;两组间同时间段比较无统计学意义(P>0.05),但各组内术后与术前自身相比BUT均延长(P<0.05)(见表2)。
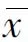
表2 缝线法组和切除术组泪膜破裂时间比较(±s)
二、BCVA
缝线组术前为0.71±0.19,术后1周为0.82±0.11;切除术组术前为0.67±0.25,术后1周为0.78±0.17;两组术后视力均较术前提高(P<0.05),但两组间术前或术后比较无统计学意义(P>0.05)(见表3)。
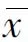
表3 缝线法组和切除术组矫正视力比较(±s)
三、有效率
缝线法组半年、1年和2年的有效率分别为93.20%、80.58%和74.76%。切除术组半年、1年和2年的有效率分别为95.79%、92.63%和92.63%。两组在半年时均有理想治疗效果,随访1年至2年缝线法组有效率持续下降,两组间差异有统计学意义(P<0.05)(见表4)。
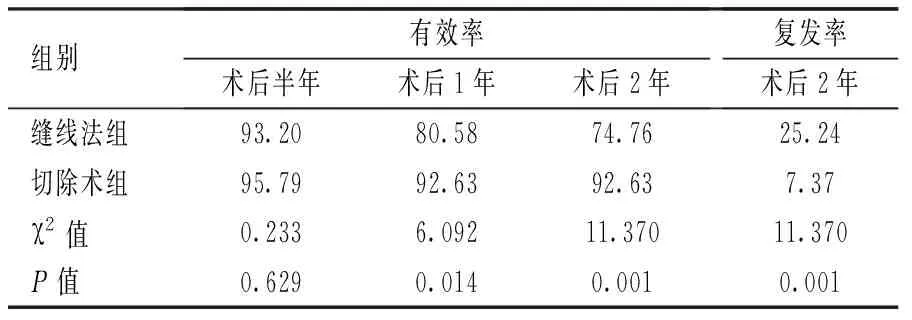
表4 缝线法组和切除术组有效率及复发率比较(%)
四、复发率
缝线法组半年内复发4例(7只眼),半年至1年新增复发人数8例(13只眼),1~2年新增复发4例(6只眼),2年总复发率25.24%。切除术组半年内复发2例(4只眼),半年至1年新增复发2例(3只眼),2年无新增复发,2年内总复发率7.37%。两组均有复发病例,随时间延长,缝线法组复发率较切除术组增高,随访2年两组比较有统计学意义(P<0.05)(见表4)。
五、外观
缝线法1周拆线时有下睑重睑形成,1个月复查下睑重睑明显减弱(图1);切除术组切口靠近睑缘,1周拆线时皮肤切口愈合良好,无下睑重睑(图2)。两组患者无眼部感染、切口愈合不良、明显皮肤瘢痕等不良事件。
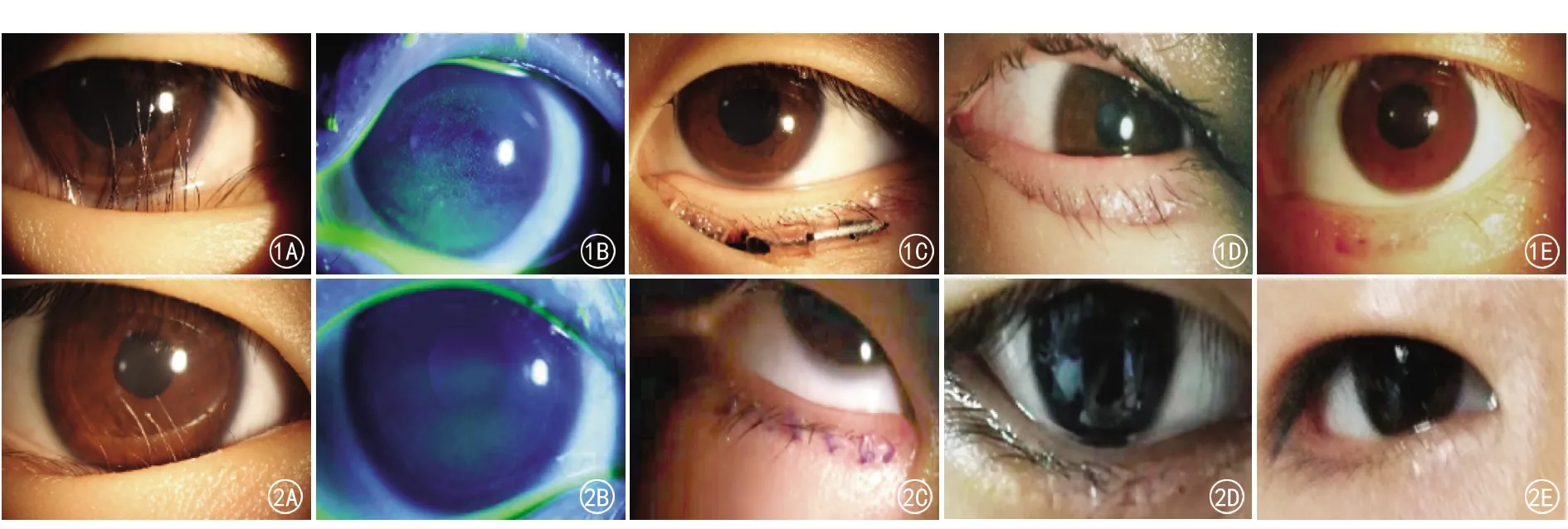
图1 A示下睑内翻倒睫,睫毛接触角膜;B示荧光素染色后呈现角膜上皮损伤区荧光素着染;C示缝线法术后1 d,可见皮肤面置管和线节,睑缘轻度外翻状;D示术后1周拆线时,睑缘位置良好,内翻倒睫矫正,局部皮肤压痕形成下睑重睑外观;E示术后1个月,下睑重睑压痕明显变淡,睑缘位置良好 图2 A示下睑内翻倒睫,倒睫毛摩擦角膜;B示角膜上皮损伤区荧光素着染;C示眼轮匝肌切除术后,内翻倒睫矫正,切口缝线在位;D示术后1周拆线睑缘位置良好;E示术后1个月余下睑内翻倒睫矫正效果稳定
讨 论
先天性下睑内翻倒睫是儿童较常见的眼疾,缝线法和眼轮匝肌切除术是临床常用术式,其中缝线法操作简单,眼轮匝肌切除术根据下睑内翻倒睫及眼轮匝肌肥厚程度,确定术中眼轮匝肌及皮肤的切除量[4,5]。本研究观察两种术式对先天性下睑内翻倒睫治疗的临床疗效,旨在从泪膜破裂时间和视力等方面评估此两种术式对眼表微环境和视功能的影响。
结果发现缝线法和切除术组半年的有效率分别为93.20%和95.79%,均达到较为理想的解剖结构矫正目的。眼睑内翻倒睫对眼表产生机械性摩擦刺激,致使患者角膜上皮损伤、神经暴露、眼表刺激性泪液量增多,检查时可见不同程度中下方角膜荧光素着染、视力降低。眼表损伤后泪膜稳态下降[6],眼表微环境异常,视觉质量必然受到影响。一项学龄前儿童横断面研究显示,伴有眼睑内翻倒睫与屈光异常显著相关[7]。本研究选择可以配合检查、无不良用眼习惯的患儿进行泪膜破裂时间检查,发现术前泪膜破裂时间均呈缩短趋势。手术治疗解除了眼睑内翻倒睫对眼表的摩擦损伤、手术后辅助使用人工泪液进行眼表修复治疗,患者眼部刺激症状消除,两组术后1周角膜上皮修复良好,泪膜破裂时间延长,较术前明显改善。缝线法术后短时间呈现轻度眼睑外翻状,但1周拆线时已无眼睑外翻或闭合不全的现象,因此两组患者的术后泪膜破裂时间无明显差异,提示两种术式都能起到改善泪膜稳态的作用,使眼表微环境恢复,与文献报道结果一致[8]。两组患者术后1周矫正视力总体较术前有提高,显示手术治疗有助于改善患者的视功能。视力提高原因可能为:手术治疗及辅助术后眼表药物修复治疗,使角膜受损组织快速愈合;眼表泪膜稳态改善,使泪膜形成的屈光介质作用稳定;睑内翻倒睫时角膜的散光值[9,10]及高阶像差[11]在手术后得到改善。
临床手术量设计不足、手术缝合方式及睫毛过度反向生长等因素都是术后复发主要因素[12]。随观察时间延长,缝线法复发数较切除术组增多。2年的随访中,缝线法和切除术组复发率分别为25.24%和7.37%,两组比较差异有统计学意义。缝线法复发例数逐渐增多,可能随年龄增长和儿童面部发育变化,缝线法形成的组织瘢痕松解力量减弱,以及与不同高度的下睑皮肤皱襞相关[13]。眼轮匝肌切除术较缝线法在手术量设计上更灵活,术后复发率相对低,观察1年后效果稳定。在外观方面,缝线法组早期存在下睑重睑外观,应术前充分告知,让患者和家属理解。两组术后远期均无明显外观方面并发症。
综上所述,缝线法和眼轮匝肌切除术在早期均可取得较好的临床疗效,提高眼表泪膜稳态和恢复受损的视功能,手术治疗安全。眼轮匝肌切除术远期复发率低于缝线法,但缝线法操作简单,也有一定的临床应用价值,临床上应综合考虑病情、术者经验和患者对手术治疗的理解而选择恰当的术式。

