甲状腺侧叶切除联合峡部切除治疗甲状腺小乳头状癌的临床价值
王吉魁
(辽宁电力中心医院普外科,辽宁 沈阳 110000)
甲状腺小乳头状癌为甲状腺疾病中极为常见的一种,多发于女性患者。该病具有起病隐匿、体积小(直径<1 cm)等特点[1]。甲状腺小乳头状癌的发病原因多样,体内碘含量过低、桥本氏甲状腺炎、遭受放射性影响均可能成为该病的诱发因素[2]。
手术治疗是该病应用最广泛的治疗方法,临床实践与相关文献证实,通过手术对病变组织直接切除的治疗效果最显著[3]。目前针对甲状腺小乳头状癌的手术方法中甲状腺单侧腺叶全切加对侧腺叶次全切除术最为常见。但这种手术形式也具有较大风险,因为该手术切除范围较大,患者术后恢复需要较长时间且易引发多种并发症[4]。因此,可对甲状腺小乳头状癌患者实施甲状腺侧叶切除联合峡部切除手术,不仅可完全切除病变组织而且能明显缩小手术切除的范围。本研究旨在探讨甲状腺侧叶切除联合峡部切除治疗甲状腺小乳头状癌的临床价值,现报道如下。
1 资料与方法
1.1 临床资料 选取2019年2月至2020年2月于本院接受治疗的66 例甲状腺小乳头状癌患者作为研究对象,采用随机数字表法分为两组,每组33例。观察组男12 例,女21 例;年龄25~62 岁,平均年龄(48.32±8.21)岁。对照组男13 例,女20 例;年龄26~64 岁,平均年龄(49.41±7.54)岁。两组患者临床资料比较差异无统计学意义,具有可比性。本研究经本院医学伦理委员会审核批准。
1.2 纳入及排除标准 纳入标准:①患者符合甲状腺小乳头状癌症状并已确诊;②年龄≥18 岁,<65岁;③无淋巴转移;④患者档案完整清晰;⑤患者及家属均对本研究内容知情,并签署知情同意书。排除标准:①对手术麻醉药物过敏;②有甲状腺部位手术史;③伴有严重心、肺、肾、肝等部位疾病;④伴有意识障碍或精神障碍,无法配合本研究。
1.3 方法 两组患者均采用相同术前检查、麻醉方式和手术体位。具体内容:手术前全部患者均通过CT检查和B超检查两种方式确定肿瘤位置,避免误差;患者接受气管插管全身麻醉;麻醉后医护人员辅助其采取仰卧体位,为充分暴露甲状腺位置,应在患者肩部垫高。
观察组采用甲状腺侧叶切除联合峡部切除治疗。根据术前影像学检查定位的肿瘤位置,在患者胸骨上2 cm 处,沿颈白线纵向切开,切口长度约为5 cm。切开后对甲状腺和包膜进行分离并暴露甲状腺。将甲状腺与上极紧贴,结扎上级对应血管。完成后将甲状腺中静脉和下动静脉结扎,并用钳夹法将该侧甲状腺剥离。峡部暴露,采用血管钳扩大峡部与气管的间隙,并完全将该侧腺叶与峡部切除。
对照组采用甲状腺单侧腺叶全切加对侧腺叶次全切除治疗。于胸骨处做2 cm弧形切口,切口大小根据甲状腺大小进行调整。依次切开患者皮下组织、颈阔肌,将颈前静脉缝扎,分离包膜,完全暴露甲状腺并剥离,结扎暴露出的静脉血管。峡部暴露,采用血管钳扩大峡部与气管的间隙,确定切除边界后,完全切除甲状腺。
手术完成后,所有患者均进行止血操作并插入引流管引流,对伤口进行缝合。叮嘱患者按时服用甲状腺素(山东绿因药业有限公司,国药准字H37024018),剂量根据患者情况调节,并进行术后回访。
1.4 观察指标 ①比较两组患者声音和咽部情况。采用嗓音障碍指数量表(VHI)[5]评价术后3个月患者声音;咽部情况采用反流症状指数量表(RSI)[6]评价术后3 d两组患者咽部。分数越高表示患者声音和咽部状况越差。②比较两组患者术中、术后指标,包括术中出血量、手术时间、住院时间、切口长度、术后服药量。③比较两组术后并发症发生情况,包括甲状腺旁腺损伤、甲状腺功能减弱、低钙麻木症。
1.5 统计学方法 采用SPSS 18.0统计学软件进行数据分析,计量资料以“±s”表示,采用t检验,计数资料以[n(%)]表示,采用χ2检验,以P<0.05为差异具有统计学意义。
2 结果
2.1 两组声音和咽部情况比较 术后3 d,两组RSI分数比较差异无统计学意义。术后3 个月,两组VHI分数比较差异无统计学意义,见表1。
表1 两组声音和咽部情况比较(±s,分)
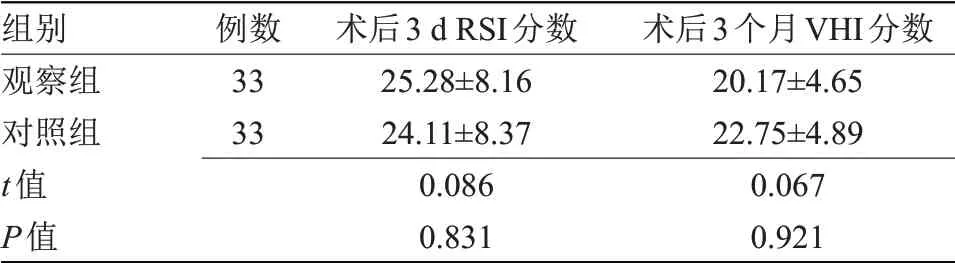
表1 两组声音和咽部情况比较(±s,分)
组别观察组对照组t值P值例数33 33术后3 d RSI分数25.28±8.16 24.11±8.37 0.086 0.831术后3个月VHI分数20.17±4.65 22.75±4.89 0.067 0.921
2.2 两组患者术中、术后情况比较 观察组术中出血量、术后服药量均少于对照组,手术时间、住院时间、切口长度均短于对照组(P<0.05),见表2。
表2 两组术中术后情况比较(±s)
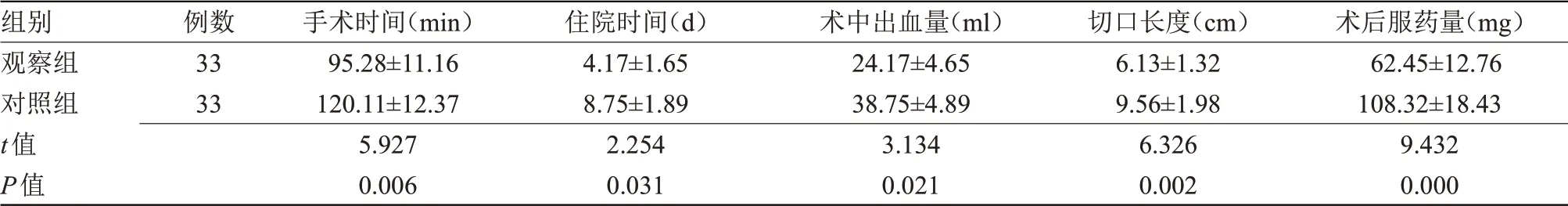
表2 两组术中术后情况比较(±s)
组别观察组对照组t值P值例数33 33手术时间(min)95.28±11.16 120.11±12.37 5.927 0.006住院时间(d)4.17±1.65 8.75±1.89 2.254 0.031术中出血量(ml)24.17±4.65 38.75±4.89 3.134 0.021切口长度(cm)6.13±1.32 9.56±1.98 6.326 0.002术后服药量(mg)62.45±12.76 108.32±18.43 9.432 0.000
2.3 两组并发症发生情况比较 观察组并发症发生率低于对照组(P<0.05),见表3。
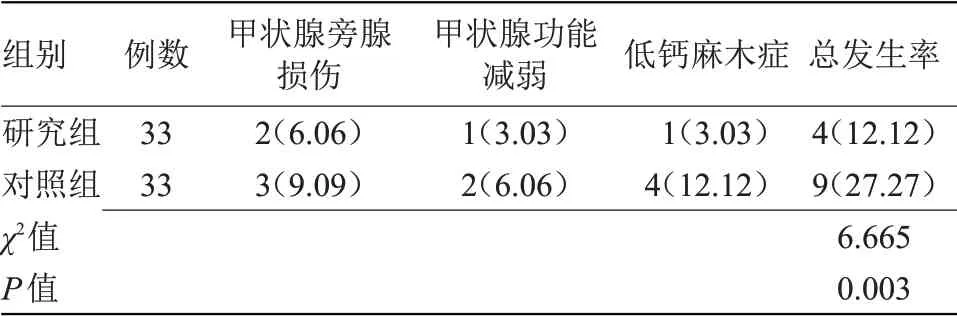
表3 两组并发症发生情况比较[n(%)]
3 讨论
临床上治疗甲状腺小乳头状癌主要采用手术治疗[7]。传统的甲状腺腺叶全切加对侧腺叶次全切除术的手术虽然可完全切除病变组织,治疗彻底,但由于该术式的切除范围较大,会影响患者术后恢复,并引发多种并发症[8]。
传统术式切除范围大,可能会对患者的甲状腺旁腺造成负面影响[9]。且完全或大部分切除甲状腺造成人体内甲状腺素水平失衡,会引发患者中枢神经功能同时损害患者新陈代谢机制,引发多种并发症,如甲状腺功能减弱、低钙麻木症等[10]。甲状腺单侧联合峡部切除术则尽可能多地保留患者的甲状腺组织,有效控制患者甲状腺功能损伤[11]。本研究结果显示,观察组并发症发生率低于对照组(P<0.05)。此外,甲状腺侧叶切除联合峡部切除术的切口较小,对机体损害较少,有利于患者切口愈合及各方面功能的恢复[12]。本研究结果显示,观察组术中出血量、术后服药量均少于对照组,手术时间、住院时间、切口长度均短于对照组(P<0.05);术后3 d,两组RSI 分数比较差异无统计学意义;术后3 个月,两组VHI 分数比较差异无统计学意义。可见虽然该术式的切除范围减小,但其治疗效果并未受到影响。
综上所述,甲状腺单侧联合峡部切除对甲状腺小乳头状癌治疗效果显著,可有效改善患者术中和术后各项指标,同时促进患者康复,降低并发症发生率,具有较高临床应用价值。

