子宫癌肉瘤和子宫肉瘤的MR影像特征在术前手术方案评估中的意义初探
周 延 王 丰 刘剑羽 韩 钦 王玉湘
(北京大学第三医院放射科,北京 100191)
子宫癌肉瘤即子宫恶性中胚叶混合瘤(malignant mixed mesodermal tumor,MMMT),亦称恶性苗勒管混合瘤,为罕见的子宫恶性肿瘤,约占子宫恶性肿瘤的5%;子宫肉瘤亦是罕见的子宫恶性肿瘤,约占子宫恶性肿瘤的3%~7%,目前临床诊疗指南将子宫癌肉瘤归为子宫内膜癌的一类。子宫癌肉瘤及子宫肉瘤均为子宫恶性肿瘤,需行手术联合术后辅助治疗,但二者手术范围不尽相同,术前对其进行鉴别对于手术方式的选择具有指导意义。子宫平滑肌肉瘤标准术式为筋膜外子宫、双侧附件切除术,而子宫癌肉瘤具有癌和肉瘤的双重生物学行为,高度恶性,预后极差,标准的手术方式除了切除子宫、双侧附件外,还需切除大网膜及清扫淋巴结,手术范围不足会影响患者预后。术中冰冻病理通常难以区分二者,而其临床表现相似,常见症状均为阴道流血和(或)血性白带、腹痛和子宫增大,术前难以通过临床表现进行鉴别,术前通过影像学进行鉴别诊断对于临床治疗方案的选择具有重要意义[1~3]。目前国内外对于这两类肿瘤的术前影像学鉴别诊断研究较少。本研究回顾性分析2010年4月~2021年5月经手术病理证实的21例子宫癌肉瘤和20例子宫肉瘤临床、MR资料,探讨术前MR平扫影像特征在辅助子宫癌肉瘤和肉瘤鉴别诊断方面的价值以及在术前手术方案评估中的意义。
1 临床资料与方法
1.1 一般资料
2010年4月~2021年5月在我院手术且病理诊断子宫癌肉瘤或肉瘤明确,分期明确,共41例,其中子宫癌肉瘤21例,子宫肉瘤20例。20例肉瘤病理类型为子宫平滑肌肉瘤(uterine leiomyosarcoma,uLMS)11例,低级别子宫内膜间质肉瘤(low-grade endometrial stromal sarcoma,LGESS)3例,高级别子宫内膜间质肉瘤(high-grade endometrial stromal sarcoma,HGESS)2例,未分化子宫肉瘤(undifferentiated uterine sarcoma,UUS)1例,腺肉瘤3例。21例癌肉瘤中,术前活检明确诊断癌肉瘤仅5例(24%),结合术中快速冰冻病理,仍有4例(19%)未能发现肿瘤中存在癌成分;20例肉瘤中,术前活检诊断明确仅6例(30%),结合术中快速冰冻病理,依然有3例(15%)未能明确肉瘤诊断。2组一般资料比较见表1,2组年龄、绝经情况、临床表现、肿瘤范围和病理显示淋巴结转移率均无统计学差异(P>0.05),肉瘤组分期较早(P<0.05)。
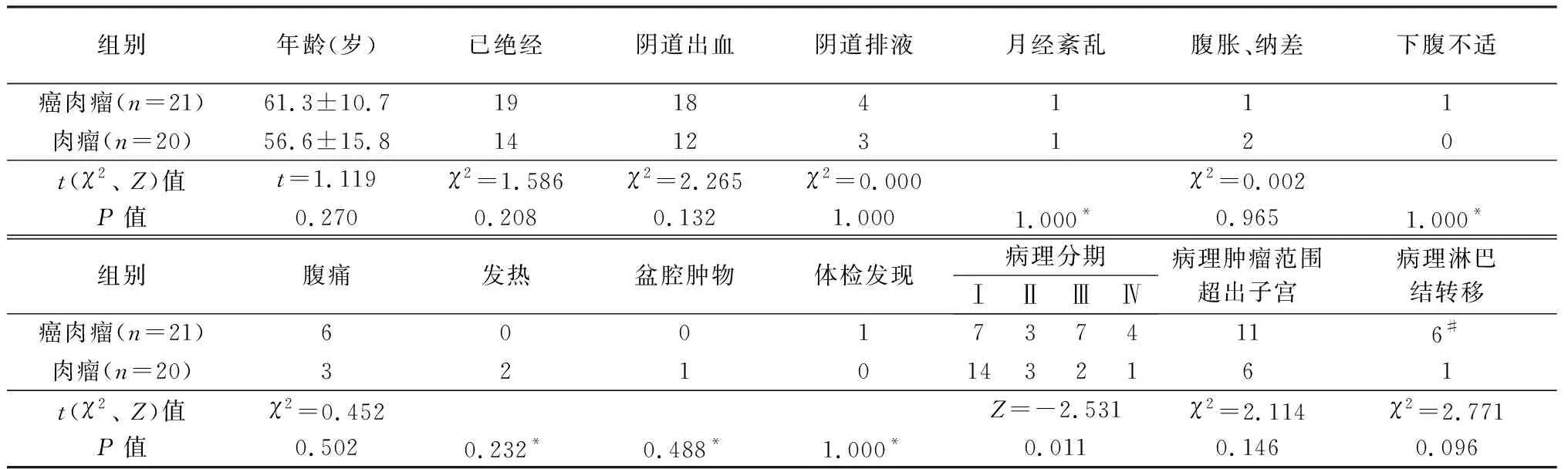
表1 2组一般资料比较
1.2 方法
1.2.1 MR检查方法 术前均进行常规MRI平扫,使用高场(1.5T或3.0T)超导型MR扫描仪、八通道或十六通道体部表面相控阵线圈。采取仰卧、头足位。扫描序列包括横轴面、冠状位、矢状位T1及T2加权像,以及横断位弥散加权像(DWI),层厚4~5 mm,层间距0.4~0.8 mm。
1.2.2 MR特征及测量指标 由2名分别具有12年和7年工作经验的放射主治医师分别对所有患者的MR图像进行分析,当二者评价不一致时采用共同讨论的方式达成一致纳入最终统计。评价内容包括肿物径线测量(最大径,最小径,以及二者比值),肿物发生部位,附件有无受侵,腹腔有无转移,淋巴结有无增大,肿瘤有无出血。对子宫肿物径线的测量,选择最大肿瘤的最大横断面,当几个肿瘤融合时选择融合后肿瘤最大横断面,在此切面测量肿物最大径和最小径,并计算二者比值。对子宫肿物发生部位的判定取决于肿物中心与宫腔的相对位置关系,当肿瘤中心位于宫腔时,判定为宫腔来源,否则判定为肌壁来源。我们将子宫占位生长类型的MR表现分为5型(图1),其中1~3型为肿瘤中心位于宫腔,4型和5型为肿瘤中心位于肌壁,具体定义:1型,肿瘤位于宫腔内,以一窄蒂与肌壁相连,蒂部与肌壁相接处<1/4的肿物表面;2型,肿瘤位于宫腔,<1/4的肿物表面与子宫肌壁分界不清;3型,肿物位于宫腔,≥1/4的肿物表面与子宫肌壁分界不清;4型,肿物位于肌壁,边缘清晰;5型,肿物位于肌壁,边界模糊。MR淋巴结增大的判断标准为淋巴结短径>0.8 cm[4]。肿瘤出血的判定以T1加权像脂肪抑制序列可见高信号为准[5]。
2 结果
2.1 2组MR指标的比较
子宫癌肉瘤和肉瘤在MR平扫均为混杂稍长T2信号,DWI可见不同程度弥散受限。
2组MR指标比较见表2。2位医师评价肿瘤中心位置和生长类型的医师间一致性良好(Kappa值分别为0.784和0.680)。癌肉瘤组90%(19/21)肿瘤中心位于宫腔,肉瘤组为40%(8/20)(P=0.001),2组肿瘤生长类型的MR分型亦有统计学意义(P=0.008),肉瘤组不同病理类型的MR生长类型分型见表3;癌肉瘤组和肉瘤组肿瘤出血出现率分别为48%(10/21)和80%(16/20)(P=0.031)。2组附件受累、腹腔转移、淋巴结增大、肿物最大径、最小径以及二者比值差异均无统计学意义(P>0.05)。
2.2 MR判断肿瘤中心位置和淋巴结增大与病理的比较
病理显示癌肉瘤组86%(18/21)肿瘤中心位于宫腔,肉瘤组为25%(5/20),差异具有统计学意义(χ2=15.333,P=0.000)。3例子宫肉瘤(MR分型1型2例、3型1例)和1例癌肉瘤(MR分型3型)大体病理显示肿瘤起源于肌壁并凸向宫腔,MR误判为肿瘤位于宫腔。盆腔MR平扫判断肿瘤中心位置的符合率为90%(37/41)(表4)。
7例病理淋巴结转移中,1例肉瘤MR分型为5型,6例癌肉瘤MR分型1型1例、3型3例、5型2例。7例中5例MR见淋巴结增大,2例MR假阴性(病理类型分别为LGESS和癌肉瘤)为腹主动脉旁淋巴结转移同时盆腔淋巴结无转移,盆腔MR检查范围未能包括腹主动脉分叉水平以上。1例MR假阳性(病理类型为uLMS),术中见腹盆腔多发淋巴结增大,部分淋巴结触感较硬,但病理未见淋巴结转移。
3 讨论
子宫癌肉瘤和肉瘤均为好发于老年女性的罕见子宫恶性肿瘤,子宫肉瘤包括uLMS、子宫内膜间质肉瘤(endometrial stromal sarcoma,ESS)、UUS以及其他罕见的类型包括子宫腺肉瘤(adenosarcoma)、血管周上皮样细胞肿瘤(perivascular epithelioid cell tumor,PEComa)以及横纹肌肉瘤(rhabdomyosarcoma)等,而同时混合癌和肉瘤成分的子宫癌肉瘤,其组织起源和分类具有争议,历史上曾被认为是子宫肉瘤的一种,目前公认其肉瘤成分是癌在演进过程中通过上皮-间质转化机制即发生“转分化”(trans-differentiation)而来,即肉瘤与癌具有相同的克隆性,被归为Ⅱ型子宫内膜癌中的一型[3,6]。
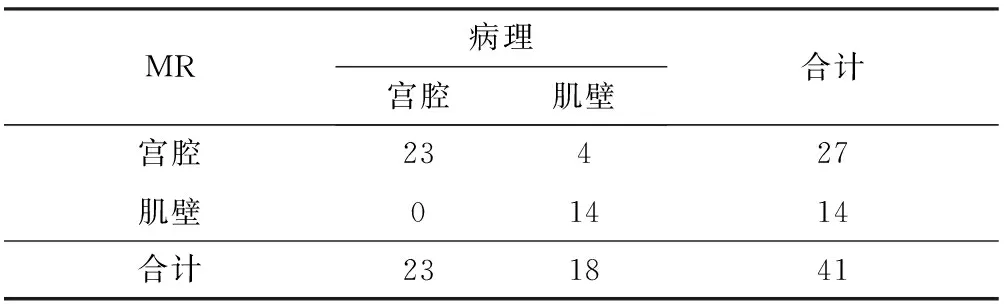
表4 MR与病理判断肿瘤中心位置的一致性
目前认为子宫癌肉瘤更容易发生淋巴结转移,而子宫肉瘤不常见淋巴结转移,子宫癌肉瘤患者可以从淋巴结清扫术中获益[7],而多数子宫肉瘤患者不但无法从淋巴结清扫中获益,反而可能发生淋巴结清扫带来的并发症[8]。我们的研究结果显示,病理证实20例癌肉瘤中6例(30%)发生淋巴结转移,而20例肉瘤中只有1例(5%)发生淋巴结转移,但因样本量过小,2组差异无统计学意义。盆腔MR是子宫肿瘤的主要检查方法,已有研究主要集中于鉴别子宫肉瘤和不典型子宫平滑肌瘤[9]以及鉴别子宫癌肉瘤和子宫内膜癌[10],缺少对子宫癌肉瘤和子宫肉瘤的鉴别诊断研究。尽管术前活检和术中冰冻病理可以提供一部分病理信息以供临床参考决定是否需要行淋巴结清扫,但肿瘤的不均质性和病理取材的限制可能会导致活检病理和冰冻病理做出错误的诊断。本研究21例癌肉瘤中20例在全面分期术前(活检和冰冻病理)明确了恶性肿瘤的诊断,但仅24%(5/21)术前活检明确诊断癌肉瘤,结合术中快速冰冻病理,仍有19%(4/21)未能发现肿瘤中存在癌成分,这反映子宫癌肉瘤的肿瘤异质性对病理取材和快速病理诊断的挑战。因此,术前盆腔MR检查如果可以对二者的鉴别诊断提供更多的信息,可能为临床决策提供帮助。子宫肉瘤是起源于子宫间叶组织的恶性肿瘤,如子宫肌层、血管和子宫内膜间质,子宫肉瘤的肿瘤中心更常位于肌壁间,但也可以呈息肉样病变凸向宫腔内;而绝大多数癌肉瘤肿瘤中心位于宫腔。本研究结果显示,通过MR观察肿瘤中心位置可以在一定程度上鉴别癌肉瘤与肉瘤,可能提示临床:对于子宫肿物表现为宫腔来源者,即使肿物活检或快速冰冻病理为肉瘤,可能也需要警惕是否可能为癌肉瘤,警惕淋巴结转移。但由此可能将部分肉瘤,尤其是其中的腺肉瘤亚型判断为癌肉瘤,同时也应注意当子宫肉瘤呈息肉样凸向宫腔时,影像上可能误判为宫腔来源。此外,本研究结果显示,MR图像上肉瘤可能较癌肉瘤更易见到出血信号,肿瘤有无出血这一特征能否进一步帮助分辨癌肉瘤和肉瘤尚有待进一步研究。
此外,子宫腺肉瘤是由良性上皮和恶性间叶成分组成的肿瘤,其典型生长方式是肿瘤在宫腔内呈外生性息肉状生长[1]。本研究中1例癌肉瘤显示为子宫腺肉瘤局灶上皮恶变为中分化子宫内膜样癌,提示癌肉瘤可能存在其他来源,腺肉瘤可恶变为癌肉瘤。目前尚缺乏关于腺肉瘤的大规模研究,未来在研究子宫占位时,可能需要将腺肉瘤与其他子宫肉瘤区别开来,可能需要同时关注腺肉瘤、癌肉瘤、子宫内膜癌之间的关系和鉴别诊断。这也是本研究的局限性之一。
Bharwani等[10]纳入51例子宫癌肉瘤的研究显示,子宫癌肉瘤在影像学上88%为宫腔肿物,大多边界清晰,仅24%肿瘤边界不清,但有61%的肿瘤边缘呈分叶状,39%存在淋巴结增大但并无病理证实淋巴结转移。本研究中,病理显示86%(18/21)的癌肉瘤为宫腔内生长,与文献报道一致。MR漏诊2例盆腔淋巴结无转移但腹主动脉旁淋巴结转移(肉瘤和癌肉瘤各1例),提示需要关注子宫恶性肿瘤的淋巴结跳跃性转移。我们认为,当盆腔MR显示肿瘤位于宫腔时,术前评估应包括全腹CT,术中对腹主动脉旁淋巴结的探查和活检可能也是必要的。本研究中癌肉瘤边界不清者(3型和5型)占52%(11/21),明显高于文献报道,这可能与不同研究者对肿瘤边界不清和肿瘤边缘分叶的主观判定标准不同有关。此外,在20例有淋巴结病理的癌肉瘤患者中,6例淋巴结转移者中5例肿瘤边界不清,尽管本研究样本量很小,这一结果不具有统计学意义,但仍提示当肿瘤边界不清或边缘分叶时可能更需要警惕淋巴结转移。
本研究的主要局限性在于这是小样本量单中心回顾性研究,鉴于子宫肉瘤和癌肉瘤均为临床罕见类型肿瘤,未来可能需要多中心合作进行大样本研究对本研究结果进行验证。
综上,通过盆腔MR观察肿瘤中心位置可能在一定程度上帮助临床医师增加术前鉴别子宫癌肉瘤和肉瘤的准确性,当MR显示肿瘤位于宫腔且边界不清时,需警惕淋巴结转移,可能需要更积极地进行淋巴结活检或清扫。
——一对性格习性迥异的兄弟

