大网膜包裹胰肠吻合口在胰十二指肠切除术中的应用体会
邝乃乐,许洁娜,陈云扬,左超海,余杰雄
胰十二指肠切除术是治疗胰头部及壶腹部周围良恶性病变的标准手术方式,尽管随着手术技巧持续改进及器械改进,目前文献报道该术式围手术期死亡率已降到2%以下,但手术的并发症发生率仍高达30%~65%。其中,术后胰瘘是最常见的手术并发症,也是引起患者死亡的最主要因素。尽管外科医师采用了多种方法试图降低胰瘘发生率,但仍未找到有效的方法。自2018年我科开始采用大网膜包裹胰肠吻合口方法,观察该技术在胰十二指肠切除术中的应用价值。
1 资料与方法
1.1 一般资料
回顾性分析2018年01月~2020年12月江门市中心医院肝胆外科同一个医疗小组施行胰十二指肠切除手术患者共78例,其中男性41例,女性37例,年龄介于27~83岁,平均年龄61.1±10.0岁;根据术中是否将大网膜包裹胰肠吻合口后方分为大网膜包裹组(包裹组)及大网膜未包裹组(未包裹组)。其中包裹组38例,男性22例,女性16例,平均年龄59.63±10.98岁;未包裹组40例,男性19例,女性21例,平均年龄62.58±8.83岁;两组一般资料具有可比性(见表1,P>0.05)。
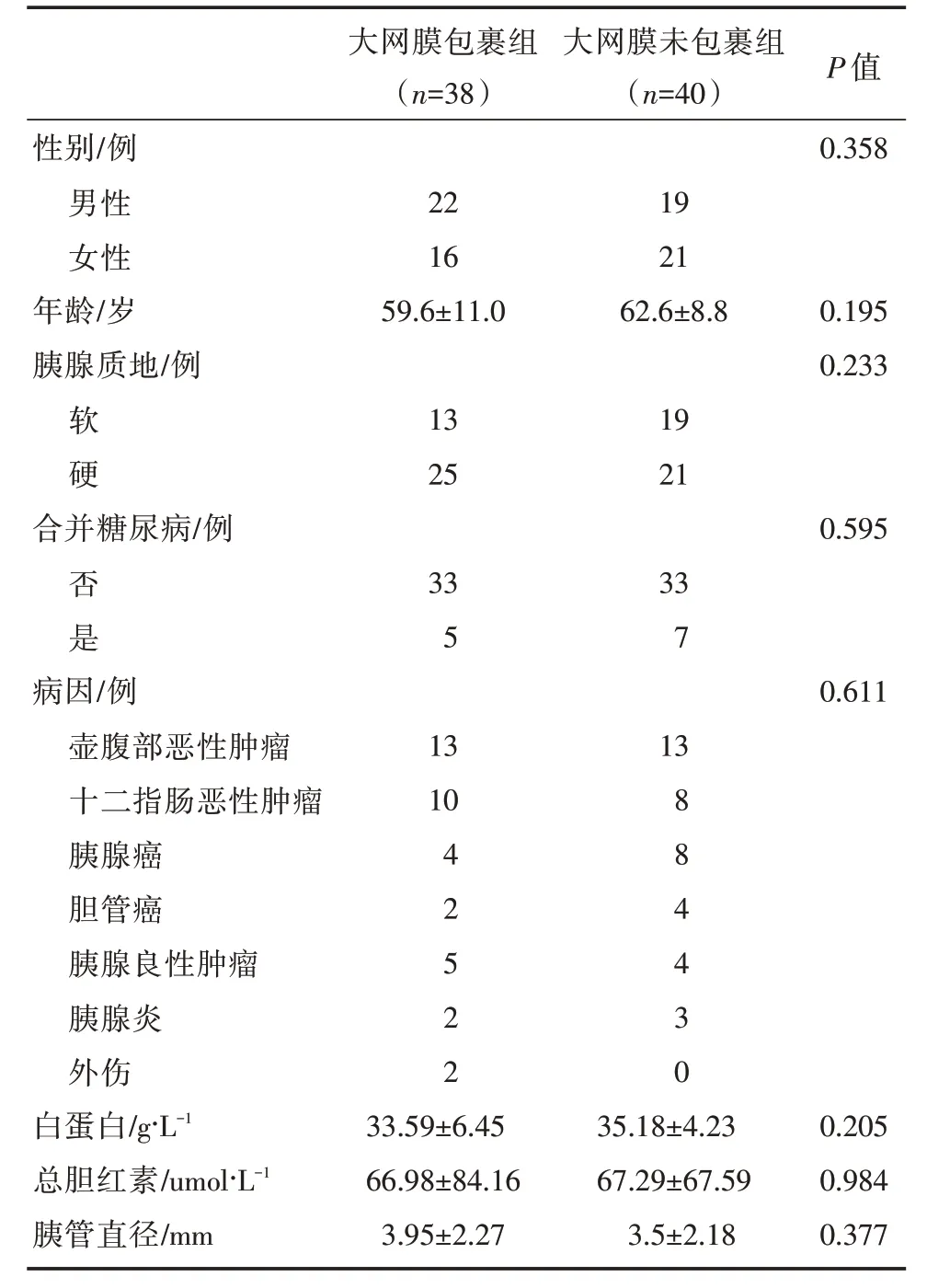
表1 两组一般资料
1.2 手术方式
两组手术均按常规方式行胰十二指肠切除术,术中无发现大网膜组织侵犯,不常规行大网膜切除;所有胰肠吻合口采用胰管-空肠黏膜对黏膜吻合,先用3-0血管缝线缝合胰腺背侧组织与空肠浆肌层,然后5-0血管缝线行胰管-空肠黏膜对黏膜缝合,胰管内置入相当大小的胰管支架管,最后另一根3-0血管缝合缝合胰腺腹侧组织和空肠浆肌层,最后于胰肠吻合口上、下缘打结,大网膜包裹组缝线打结后先不剪断。
大网膜包裹组行大网膜包裹胰肠吻合口,具体方式如下:胰肠吻合完毕后,于横结肠中段将大网膜平铺,选取2~3支血管供应区,超声刀沿无血管区将周围网膜切开,游离一段大网膜组织,面积约10 cm×3 cm,先将该段大网膜组织经胰肠吻合口下缘缝线中间穿过,然后平铺置于胰肠吻合口后方,经胰肠吻合口上缘缝线间、前方再到胰肠吻合口下缘缝线间,将胰肠吻合口包绕一圈,并使网膜组织附着于胰肠吻合口周围,然后用胰肠吻合口上、下缘预留缝线打结固定避免大网膜滑脱,最后大网膜组织将胰肠吻合口整个包绕,呈夹心样,注意大网膜包绕不宜太紧避免张力过大,同样打结不宜太紧,松紧度适当,既要避免大网膜滑脱,也要避免过紧引起网组织缺血坏死,如图箭头所示;而大网膜非包裹组则无需行该步骤。关腹前分别于胰肠旁、胆肠前、胆肠后方各放置螺旋形引流管各1条。

图1 大网膜包绕胰肠吻合口
1.3 术后处理及随访
术后常规使用抗生素、奥曲肽抑制胰液分泌、质子泵抑制剂抑制胃酸分泌、全静脉营养支持治疗;如出现白蛋白<30 g/L,则补充血白蛋白。术后胃肠减压,有肛门排气,无腹胀、恶心、呕吐后可拔除胃管;术后第1、3、7天监测腹水淀粉酶,术后5天复查腹部CT排除腹腔积液,如确定无胰漏,则于第7天拔除腹腔引流管,如有积液及时穿刺置管引流。
1.4 收集数据及记录临床观察资料
收集和记录两组患者的术中情况(术中出血、手术时间、胰腺质地、胰管直径)和术后情况(术后并发症情况如:胰漏、胆漏、胃排空延迟、腹腔感染、出血等;术后住院时间、术后引流管拔除时间)。术后胰漏标准:根据最新的国际胰腺外科研究组(ISGPS)胰漏定义:术后≥3 d任意量的引流液中淀粉酶浓度高于正常血清淀粉酶浓度上限3倍以上,同时必须有相应临床表现。
1.5 统计分析
计量资料以mean±SD表示,采用独立样本t检验;计数资料例数或百分数表示,采用χ2检验或精确概率法。SPSS 25.0统计软件进行统计学处理,P<0.05为差异有统计学意义。
2 结果
78例患者均顺利完成手术,无围手术期死亡病例发生。两组患者在手术时间、术中出血量上差异无统计学意义(见表二,P>0.05),虽然术后两组的胰漏发生率差异无统计学意义,但包绕组术后胰漏分级均为A级胰漏,未见B、C级胰漏,而未包绕组A级胰漏2例,B级胰漏5例,C级胰漏1例,差异具有统计学意义(P=0.003);术后实验组出现2例胃排空延迟,而对照组出现1例胆漏,5例术后出血,3例胃排空延迟,除了1例术后腹腔出血需行介入治疗外,其余患者均予以保守治疗而治愈,两组差异无统计学意义(P=0.231);术后住院时间(11.5±3.0天vs.17.4±6.8天,P<0.001)及住院费用(106442±16230vs.129831±35875元,P<0.001)实验组较对照组明显减少(P<0.05)。见表2。

表2 两组结果对照
3 讨论
胰十二指肠切除术(PD)是治疗胰头部、壶腹部、十二指肠及胆管等疾病的常用手术方式,该手术方式是普通外科比较复杂和高风险的手术,胰漏是最常见、最严重的并发症,常常引起致死性的后果,相关文献报道,PD术后胰肠吻合口漏的发生率在5%~25%,但与之有关的死亡率却高达20%~50%[1,2]。而胰漏引起术后出血是PD术后最严重的并发症,发生率在3.0%~10%,而相关死亡率却达到20%~50%[3,4]。如何防止胰瘘发生,或者虽发生胰瘘,如何使胰瘘以后产生的危害减小是目前肝胆胰外科医生一直致力解决的问题及努力方向,如胰肠吻合技术的改进、胰管支撑管的放置、生长抑素类药物的应用等等,但是胰十二指肠切除术后胰漏发生率仍高达10%~20%[5,6]。
既往有报道采用大网膜组织包绕吻合口可减少吻合口漏发生[7,8]。其中,刘英俊等[9]利用带蒂大网膜包裹梗阻性结肠癌术后结肠吻合口的研究结果显示,采用大网膜包裹后吻合口漏的发生率为2%,而没有大网膜包裹的吻合口漏达12%;Kurosaki等[10]对54例胰十二指肠切除术的患者采用大网膜覆盖于胰肠吻合口后方,胰漏的发生率为9.3%,且多是轻度胰漏;Shah等[11]对147例胰十二指肠切除的患者分成两组,101例患者术中采用网膜组织缠绕胰肠、胆肠及胃肠吻合口,46患者术中没有采用缠绕技术,结果发现两组胰漏发生率为4%和17.4%,出血发生率为0%和6.5%,总并发症18.8%和47.8%,提示大网膜缠绕技术可低术后胰漏、出血等并发症发生;牟一平团队[12]在施行腹腔镜胰十二指肠切除术后,不单将大网膜包裹胰肠吻合口,更强调使用大网膜将创面间隙进行充填,通过大网膜的生理屏障保护周围血管,加快胰肠吻合口的粘附,有效减少液体集聚,降低胰漏、腹腔积液、腹腔出血等严重并发症发生。
从胰十二指肠切除术导致胰漏的程度,Deng等[13]针对175例胰十二指肠切除术的患者的随机对照研究中发现大网膜包裹胰肠吻合口组患者B/C级胰漏发生率为8.1%,而未包裹组B/C级发生率高达19%,同时,前者的术后胆漏、腹腔出血、腹腔感染、再次手术发生率等均较后者明显减少。本文结果同样显示大网膜包裹胰肠吻合口组患者胰漏发生A级胰漏为主,经引流后短期内愈合,尚未发现B/C级胰漏,术后无胰漏引起腹腔出血,而未包裹的患者中出现B级胰漏5例,C级胰漏1例,并发术后腹腔大出血1例。
大网膜包裹胰肠吻合口减少术后胰漏发生可能与以下机制有关[14-17]:①大网膜血管丰富,与胰肠吻合口的紧密包绕,有利于侧支循环形成及改善吻合口的血供;②网膜组织富含吞噬细胞及丰富血供,且具有强大吸收功能,能吸收吻合口周围积液,加快吻合口局部炎症消退,促进愈合;③网膜组织覆盖吻合口具有加固吻合口作用,使胰肠吻合口连接更加紧密,进一步避免缝合死角的存在,减少缝合技术对胰肠吻合口愈合的影响;④大网膜覆盖于手术创面处可阻断胰液直接腐蚀吻合口后方重要血管,尤其是胃十二指肠动脉残端,减少胰液腐蚀血管的机会,避免术后出血发生。另外,大网膜组织属于就地取材,大小容易把控,适合各种吻合口的大小,是包裹胰肠吻合口、隔断胰漏与创面血管的理想材料,方法简单易行,创伤相对较小,完成手术操作时间一般为10 min以内,并不增加手术难度及手术时间。但是需要注意的是,选取网膜组织时所选网膜的血液供应正常,另外,缝线固定网膜组织时打结不宜过紧而影响血供,以避免由于缺血和组织坏死引起的腹腔感染。也有学者不主张采用大网膜缠绕胰肠吻合,他们认为该技术无法降低胰漏发生,甚至会影响术后胰周引流,加重胰漏发生,并且导致小肠梗阻、大网膜坏死及腹腔感染发生[18,19]。本研究虽然也发现大网膜包裹部分术区积液,需要超声引导穿刺置管引流,但由于积液主要位于术区旁,并非胰肠吻合口内,我们猜测可能是由于引流管位置移位导致积液引流不畅,并非大网膜包裹所导致。
总之,对于大网膜包裹胰肠吻合能否预防术后胰瘘及出血仍无定论,由于目前相关研究多是回顾性资料且样本量小,缺乏临床随机对照研究和大样本的前瞻性研究[20],因此需要更多的临床数据和经验报告来进一步确认大网膜包裹胰肠吻合口以防止胰漏发生的重要性。

