术前检查指标dNLR、SII、CRP/ALB对乳腺癌复发转移的预测价值
王绪娟,罗永鑫,李陈强,王汝晋,郑婷婷
(内江市第二人民医院肿瘤三科,四川内江 641099)
乳腺癌在女性恶性肿瘤中发病率居首位、病死率居第2 位[1-2]。目前手术切除联合术后辅助放化疗、内分泌治疗是乳腺癌主要的治疗手段,治疗后复发及转移是影响乳腺癌患者预后及生存的主要因素[3]。因此,研究乳腺癌复发转移的相关因素对于判断病情及预后、指导临床诊疗、深入认识发病机制均有重大意义。
近些年肿瘤微环境在恶性肿瘤发生发展中的作用受到越来越多关注,肿瘤相关炎症是肿瘤微环境的重要组成部分,多种炎症细胞在癌细胞增殖、迁移、侵袭及免疫逃逸中发挥了不同的生物学作用[4-5],相应的临床研究提出系统性免疫性炎症指数(systemic immune-inflammation index,SII)、中性粒细胞与淋巴细胞比值(neutrophil to lymphocyte ratio,NLR)、血小板和淋巴细胞比值(platelet to lymphocyte ratio,PLR)、淋巴细胞与单核细胞比值(lymphocyte monocyte ratio,LMR)、衍生中性粒细胞与淋巴细胞比值(derived neutrophil-lymphocyte ratio,dNLR)、C 反应蛋白(C-reactive protein,CRP)/白蛋白(albumin,ALB)比值等实验室指标可作为炎症标志物用于恶性肿瘤的诊断及预后评估[6-8]。乳腺癌相关的研究主要关注了某一项标志物对病情的评估价值,尚缺乏关于多项炎症标志物用于乳腺癌预后评估的研究。因此,本研究将以接受手术治疗的乳腺癌患者为对象,分析其术前多项实验室指标联合预测复发转移的价值,旨在为临床上评估乳腺癌患者预后提供新思路。
1 对象与方法
1.1 研究对象
选择2016 年4 月—2019 年4 月在四川省内江市第二人民医院接受手术治疗并经术后病理诊断为乳腺癌的患者作为研究对象。纳入标准:①接受乳腺癌改良根治术或保乳术;②术后按指南完成辅助治疗[9];③临床病理资料和随访资料完整。排除标准:①术前接受过辅助治疗;②晚期转移患者;③既往有其他恶性肿瘤病史;④合并自身免疫性疾病或急慢性感染。共纳入184 例患者,年龄31~70 岁,平均51.99±9.49 岁;浸润性导管癌156 例,浸润性小叶癌28 例;Luminal A型48例、Luminal B型62、HER-2阳性型32例、三阴型42例;合并淋巴结转移102例,无淋巴结转移82例;根据美国肿瘤联合委员会(American Joint Committee on Cancer,AJCC)分期I 期32 例、II 期101例、III期51例。本研究获得四川省内江市第二人民医院伦理委员会批准(批准同意书编号:内二医2021117号),取得入组患者知情同意。
1.2 临床病理资料的收集
查阅病历并对相关临床病理资料进行登记:相关指标见表1,另包括术前白细胞计数(W)、中性粒细胞计数(N)、淋巴细胞计数(L)、单核细胞计数(M)、血小板计数(P)、C 反应蛋白(CRP)、白蛋白(ALB),并计算NLR=N/L、PLR=P/L、LMR=L/M、dNLR=(W-N)/L、SII=P×N/L、CRP/ALB比值。
1.3 复发转移的随访
采用门诊复查、电话回访等方式进行随访,随访截止时间为2021年4月30日。复发转移的定义为发生局部复发或远处转移,局部复发根据病灶切除或穿刺后的病理检查证实,远处转移的依据包括CT、MRI等影像学检查以及核医学骨扫描。术后第1 天至首次发生复发转移的时间为无病生存时间。
1.4 统计学方法
采用SPSS 22.0 软件及Prism 6.0 软件录入数据并进行统计学分析,乳腺癌患者的无病生存情况以Kaplan-Meier 曲线描述,组间比较采用log-rank 检验,乳腺癌患者无病生存的影响因素采用COX回归模型分析,联合指标在logistic回归模型中生成,单独指标或联合指标对乳腺癌患者无病生存期的预测采用ROC曲线分析。P<0.05为差异有统计学意义。
2 结果
2.1 乳腺癌患者无病生存期的随访情况
入组的184 例乳腺癌患者随访时间为24~60 个月,中位随访时间为40 个月。随访过程中,共26 例患者发生复发转移,其中局部复发4 例、远处转移22例。
2.2 影响乳腺癌患者无病生存期的单因素分析
计算结果显示NLR、PLR、LMR、dNLR、SII、CRP/ALB 比值的中位数分别为4.28、106.81、5.67、1.92、452.07、0.10。AJCC 分期III 期的乳腺癌患者的累积无病生存率低于AJCC分期I~II期;合并淋巴结转移的患者累积无病生存率低于未合并淋巴结转移者;NLR、PLR、LMR、dNLR、SII、CRP/ALB 比值≥中位数的乳腺癌患者的累积无病生存率均低于比值<中位数的患者(均为P<0.05),Kaplan-Meier 曲线见图1。而不同年龄、病理类型、肿瘤最大径、组织学分级及是否脉管瘤栓、是否三阴性乳腺癌的乳腺癌患者的累积无病生存率的比较差异均无统计学意义(P>0.05),log-rank检验结果见表1。
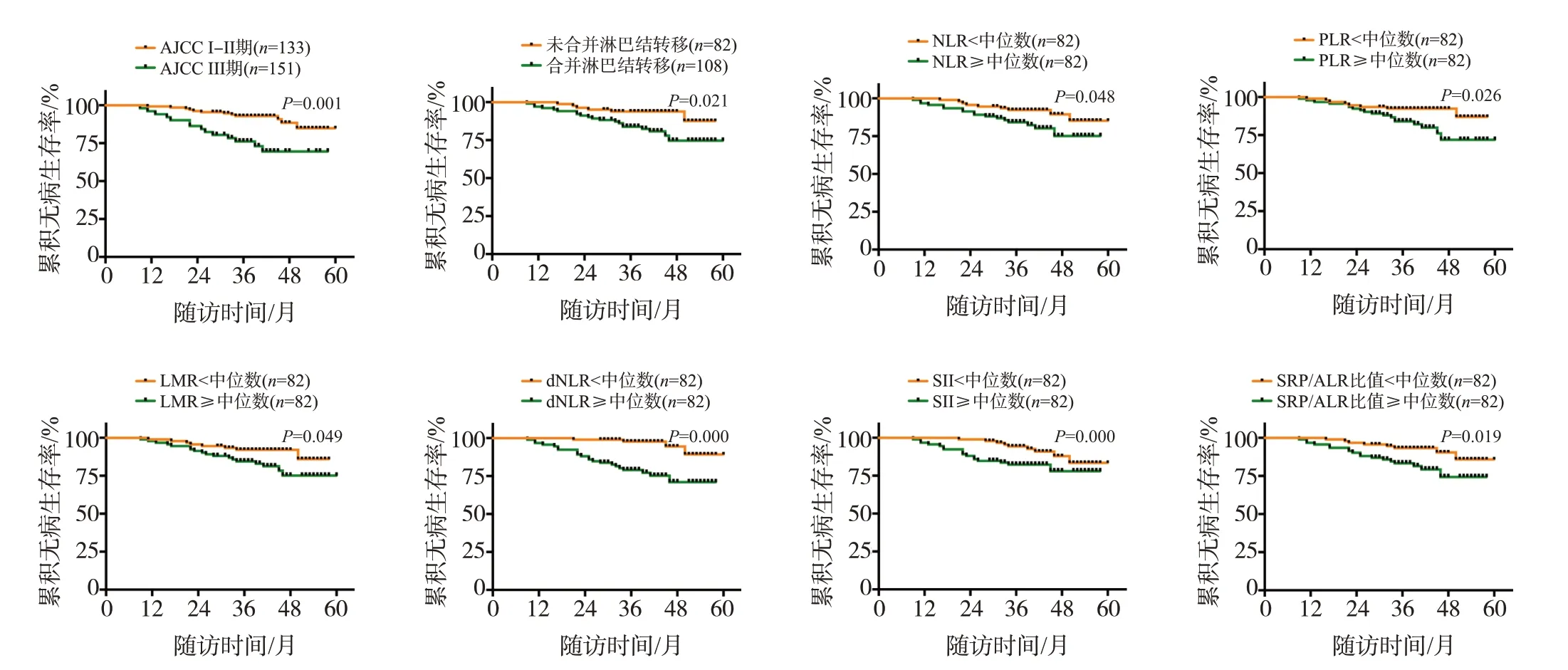
图1 不同AJCC分期、淋巴结转移、NLR、PLR、LMR、dNLR、SII、CRP/ALB比值患者无病生存率的Kaplan-Meier曲线
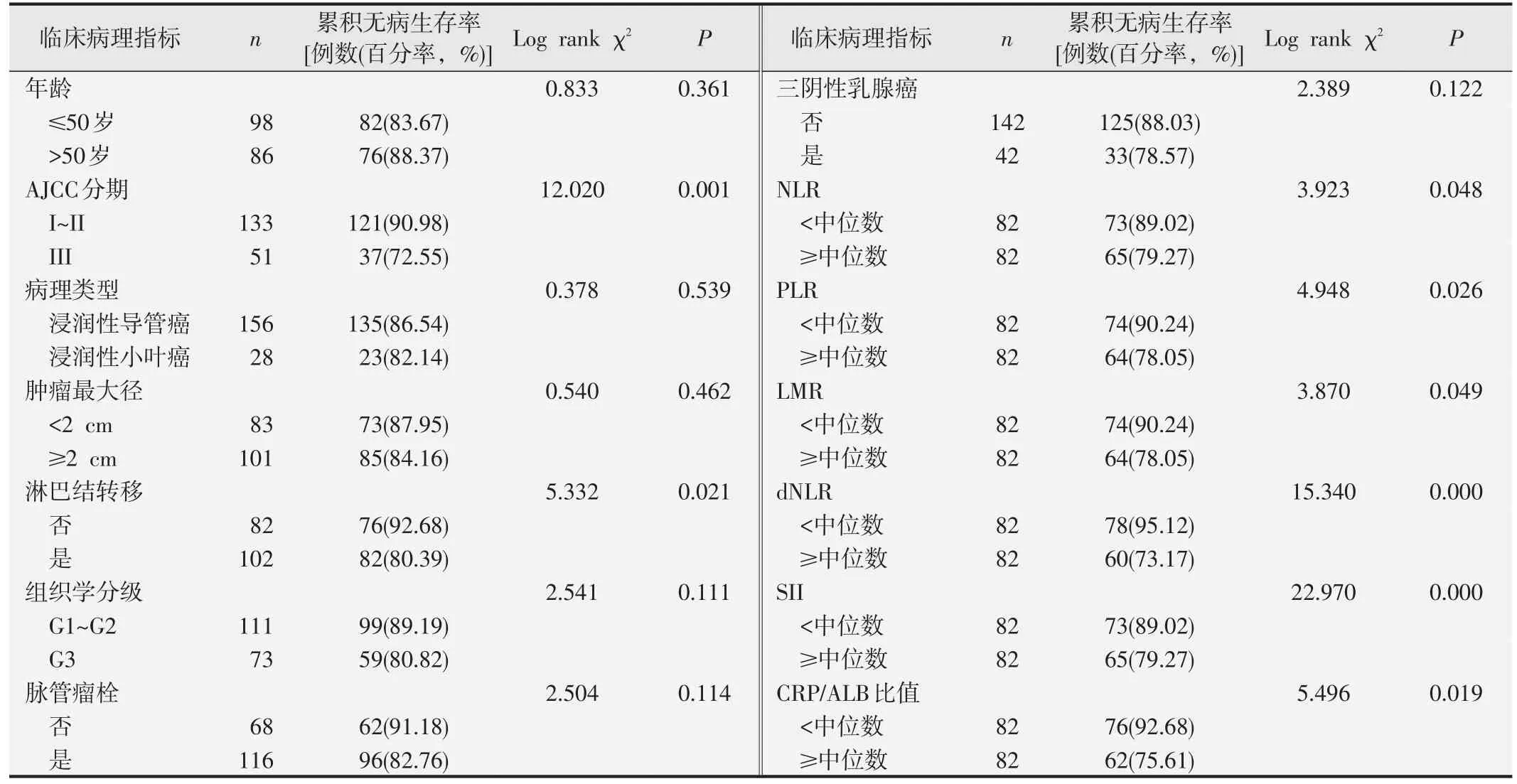
表1 影响乳腺癌患者无病生存期的log-rank单因素分析
2.3 影响乳腺癌患者无病生存期的COX 回归模型分析
以乳腺癌患者无病生存情况作为因变量,以单因素分析有统计学差异的AJCC 分期、淋巴结转移、NLR、PLR、dNLR、SII、CRP/ALB 比值作为自变量,在COX 回归模型中进行多因素分析,结果显示:AJCC 分期、dNLR、SII、CRP/ALB 比值是乳腺癌患者无病生存期的影响因素(P<0.05),见表2。
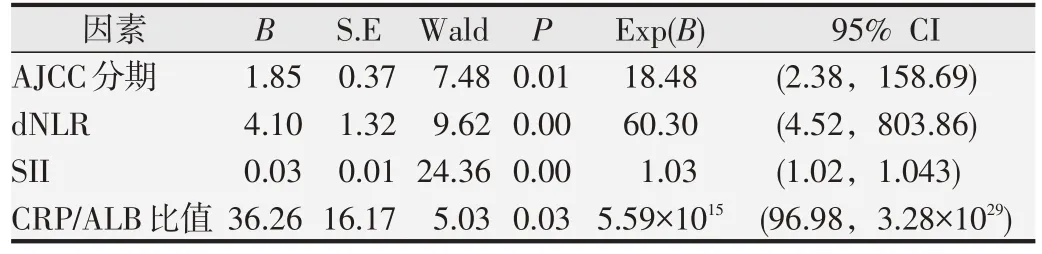
表2 乳腺癌患者无病生存影响因素的COX回归模型分析
2.4 dNLR、SII、CRP/ALB 比值预测乳腺癌患者无病生存期的ROC曲线分析
dNLR、SII、CRP/ALB 比值单独预测乳腺癌患者无病生存情况的ROC 曲线见图2A~C。在logistic 模型中得到dNLR、SII、CRP/ALB 比值联合预测乳腺癌患者无病生存的方程为:-15.513+2.614×dNLR+0.009×SII+38.113×CRP/ALB 比值。以该方程作为联合指标、预测的ROC曲线见图2D,ROC曲线分析结果见表3。

图2 dNLR、SII、CRP/ALB比值单独及联合预测乳腺癌患者无病生存期的ROC曲线
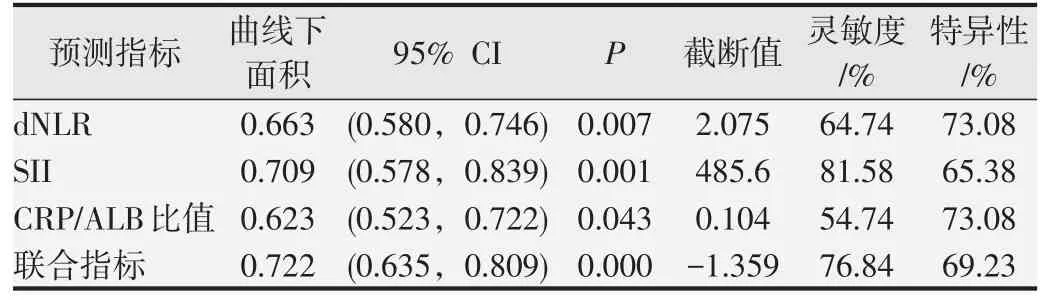
表3 ROC曲线分析
3 讨论
乳腺癌复发转移是影响患者预后、造成患者死亡的主要原因,研究乳腺癌复发转移的分子机制、发现乳腺癌复发转移的早期预测手段是近些年国内外学者关注的重点。肿瘤微环境中炎症反应激活在恶性肿瘤发病中起重要作用,中性粒细胞、单核细胞在肿瘤微环境中浸润能够释放多种细胞因子,进而促进肿瘤细胞的增殖、迁移、侵袭,也有利于局部组织中血管新生和淋巴管新生。淋巴细胞能够介导抗肿瘤免疫应答,肿瘤微环境中淋巴细胞浸润不足会影响抗肿瘤免疫、进而引起肿瘤细胞发生免疫逃逸。近些年,基于对炎症反应与恶性肿瘤发病密切相关的认识,NLR、PLR、LMR、dNLR、SII、CRP/ALB比值等实验室炎症指标被用于多种恶性肿瘤的诊断及预后评估。
在乳腺癌的相关研究中,陆续有学者报道了不同炎症指标用于疾病诊断、化疗效果评估、预后评估的价值。已有研究[10-11]证实NLR、PLR、LMR、dNLR、SII等指标对乳腺癌具有诊断价值。另有研究以接受新辅助化疗的乳腺癌患者为对象,分析证实LMR 升高、NLR及PLR降低与新辅助化疗达到部分缓解或完全缓解有关[12-14]。Kim等[15]关注了NLR及PLR两项指标与乳腺癌预后的关系,治疗前NLR、PLR 水平与乳腺癌转移无关,而治疗后24 及36 个月时NLR、PLR 升高与乳腺癌转移有关,提示炎症激活与乳腺癌转移有关;虽然治疗后NLR 及PLR 的水平能够评估乳腺癌转移,但治疗前NLR 及PLR 水平无法早期预测乳腺癌转移。而胡赟宏等[16]的研究结果则提示不同NLR、PLR 乳腺癌患者的无病生存率虽然有差异,但NLR、PLR 不是乳腺癌无病生存的影响因素。
本研究通过随访入组乳腺癌患者的复发转移情况,通过Kaplan-Meier 曲线分析实验室指标与预后的关系可知:不同NLR、PLR、LMR、dNLR、SII、CRP/ALB比值患者在随访过程中的累积无病生存率存在差异,与既往研究中关于实验室炎症指标与乳腺癌无病生存相关的结果一致。经COX回归模型确认影响乳腺癌无病生存期的相关因素可知:dNLR、SII、CRP/ALB 比值以及AJCC 分期是乳腺癌无病生存的影响因素。国内外其他学者也研究了dNLR、SII、CRP/ALB 比值与乳腺癌复发转移、无病生存期的关系,Duan 等[17]通过Meta 分析证实dNLR 在预测乳腺癌复发转移中的价值,张艳秋等[18]证实术前dNLR 与三阴性乳腺癌患者的预后有关;赵佳琳[19]和Cho等[20]的研究证实系统性炎症相关指标是乳腺癌复发转移的影响因素且对复发转移具有预测价值,而Zhou等[21]的研究则证实CRP/ALB比值是乳腺癌复发转移的影响因素且对复发转移具有预测价值。虽然上述炎症指标被证实能够用于乳腺癌复发转移的评估和预测,但缺点是单一指标预测的效能有限。
本研究中COX 回归分析证实dNLR、SII、CRP/ALB比值与乳腺癌的无病生存期相关后,进一步采用ROC 曲线分析了此3 项指标对无病生存期的预测价值。首先,通过ROC曲线分析单独指标的预测价值可知:单独使用dNLR、SII、CRP/ALB 比值均对乳腺癌患者的无病生存期具有预测价值,与既往国内外研究关于这3 项指标预测乳腺癌预后的结果一致。进一步在logistic 模型中得到dNLR、SII、CRP/ALB 比值指标的回归方程,将该方程作为联合指标进行ROC曲线分析,联合指标对乳腺癌患者的无病生存期具有预测价值且预测效能优于单独指标,这为今后使用实验室炎症指标评估乳腺癌患者的预后提供了新方法、新模型。
综上所述,本研究通过实验室指标的分析证实多项炎症指标与乳腺癌术后复发转移有关,提示肿瘤微环境中炎症反应的激活可能与乳腺癌的复发转移有关;3项指标dNLR、SII、CRP/ALB比值升高是乳腺癌术后复发转移的影响因素,这3 项指标联合分析能够为乳腺癌预后的评估提供依据。基于此,在今后的临床工作中可以针对具有较高复发转移风险的乳腺癌患者制定更为严格的复诊策略,也可以以此为依据,针对性地调整术后辅助治疗手段与降低复发转移风险。本研究的不足之处是因为随访时间较短,将无病生存时间作为终点事件,未能得到总生存期有统计学差异的分析结果,今后应延长随访时间,观察对总生存期的影响因素及预防方式。

