神经源性直立性低血压患者直立倾斜试验血流动力学的特点
王佳玉 吴越阳 张佳 刘杰昕
直立性低血压(orthostatic hypotension,OH)是自主神经功能障碍的重要表现,也是晕厥的常见病因[1-2]。OH患者常出现脑灌注不足症状,使跌倒风险增加,严重影响患者的生活质量。OH病因分为神经源性和非神经源性[3-4]。神经源性直立性低血压(neurogenic orthostatic hypotension,nOH)患者由于交感神经释放去甲肾上腺素减少,直立时血管收缩能力下降,常见于糖尿病、帕金森病、多系统萎缩以及单纯自主神经功能衰竭等患者[5-6]。由于nOH的病因是外周或中枢神经系统疾病,因此其治疗和改善相对困难[7-8]。同时,nOH患者常伴有平卧位高血压,增加了治疗的复杂性和挑战性[9]。
临床上,应对以下几类患者进行OH筛查:①疑似或患有自主神经功能障碍相关的神经系统疾病的患者,如帕金森病、多系统萎缩、路易体痴呆、单纯性自主神经功能障碍;②曾发生不能确定病因的跌倒或晕厥的患者;③患有与自主神经功能障碍相关的外周神经病变的患者,如淀粉样变性、糖尿病;④服用多种药物的≥70岁的患者;⑤体位变化发生头晕或仅在站立时发生非特异性症状的患者。OH筛查手段具体包括诊室内和家中坐位、站立位血压监测,自主神经功能评价,动态血压监测以及相关生物学标志物检测;早期识别有nOH风险的人群,并进行适当治疗,这是至关重要的[10]。
本研究为回顾性研究,旨在探讨典型nOH患者在直立倾斜试验(head-up tilt test,HUTT)中血流动力学的特点以及年龄对血流动力学的影响。既往研究多采用袖带法监测血压,可能导致体位变化时血流动力学参数测量的不及时,而本研究使用无创连续逐搏血压监测,旨在提高血流动力学参数监测的及时性和准确性,为临床准确识别OH患者以及探讨其血流动力学变化模式提供基础。
1 资料与方法
1.1 一般资料
选取2021年1至12月在首都医科大学附属北京天坛医院神经心脏中心晕厥门诊就诊、明确诊断为典型nOH的患者,根据年龄进行分组(≥60岁组和<60岁组)。所有患者均完成HUTT。典型OH的诊断标准:在70°头高位直立倾斜后3 min内,收缩压下降≥20 mmHg或舒张压下降≥10 mmHg[11-13]。nOH的诊断标准:除符合OH诊断标准外,还伴有自主神经系统损伤[10]。对患者进行综合评估,排除心源性、血管性、医源性等其他原因引起的非神经源性OH。
研究方案符合《赫尔辛基宣言》的伦理准则,并经医院伦理委员会批准。对患者临床资料的使用已获得患者本人及其家属或法定监护人的知情同意。
1.2 资料收集
收集患者的一般资料(年龄、性别、身高、体重)和既往病史(高血压、糖尿病、高脂血症、冠心病、脑血管病、外周血管疾病)。HUTT的血流动力学参数包括平卧位和倾斜直立位的收缩压(systolic blood pressures,SBP)、舒张压(diastolic blood pressures,DBP)、平均动脉压(mean arterial pressures,MAP)、心率(heart rate,HR)、每搏量(stroke volume,SV)、心排血量(cardiac output,CO)和系统血管阻力(systemic vascular resistance,SVR)。
1.3 直立倾斜试验
HUTT均在09:00—13:00、保持室温相对稳定于(23±1)℃的情况下完成。受试者试验前4 h禁食,停用可影响自主神经功能和心血管活性的药物至少5个半衰期,不饮用酒、浓茶和含有咖啡因的饮料。在动态心电监测、无创连续血流动力学监测下,受试者先平卧5 min,继而开始70°头高位HUTT。试验终止条件:患者出现晕厥或晕厥先兆反应(如面色苍白、出汗、黑矇、视力模糊、胸闷、呼吸急促、反应减慢等),血压显著降低(收缩压≤80 mmHg或舒张压≤50 mmHg)和(或)心动过缓(窦性心率≤40次/min超过10 s,伴或不伴窦性停搏≥3 s)。如倾斜直立20 min内未达到终止条件,则于倾斜直立状态下舌下含服硝酸甘油片0.25 mg,继续进行药物负荷试验,最长达15 min;在HUTT全程中,一旦达到终止条件,立即终止试验。
1.4 血流动力学参数分析
血压和心率数据使用无创连续逐搏血压监测仪(指动脉红外光电容积描记法,Finometer Model 1,Finapres Medical System,荷兰)采集。手指夹置于右手中指第二指节,高度传感器分别固定于手指夹和患者心脏水平位置,并在试验开始前,使用设备内置的上臂袖带血压测量仪校正连续血压数据[14-16]。获取患者血压的逐搏变化数据后,脱机后使用BeatScope 1.1a软件(内置Modelflow算法),计算SBP、DBP、MAP、HR、SV、CO和SVR的逐搏数据。分别计算上述各参数在5 min平卧位的平均值,作为患者平卧位血流动力学参数。如果患者在倾斜直立3 min内未达到终止条件,则分别计算倾斜直立位每分钟(第1、2、3分钟)各血流动力学参数的平均值。如果患者在倾斜直立3 min内达到终止条件,则终止HUTT,计算其在实际倾斜直立时间内每分钟各血流动力学参数的平均值。
患者倾斜直立后,SBP、DBP、MAP的最小值分别表示为SBPmin、DBPmin、MAPmin;SV和CO的最小值分别表示为SVmin和COmin;HR和SVR的最大值分别表示为HRmax和SVRmax。患者从平卧位到倾斜直立位血流动力学参数变化的数值分别表示如下:ΔSBPmin=SBP平卧位-SBPmin,ΔDBPmin=DBP平卧位-DBPmin,ΔMAPmin=MAP平卧位-MAPmin,ΔHRmax=HR平卧位-HRmax,ΔSVmin=SV平卧位-SVmin,ΔCOmin=CO平卧位-COmin和ΔSVRmax=SVR平卧位-SVRmax。从平卧位到倾斜直立位血流动力学参数变化的幅度分别表示如下:ΔSBPmin(%)=(SBP平卧位-SBPmin)/SBP平卧位,ΔDBPmin(%)=(DBP平卧位-DBPmin)/DBP平卧位,ΔMAPmin(%)=(MAP平卧位-MAPmin)/MAP平卧位,ΔHRmax(%)=(HR平卧位-HRmax)/HR平卧位,ΔSVmin(%)=(SV平卧位-SVmin)/SV平卧位,ΔCOmin(%)=(CO平卧位-COmin)/CO平卧位和ΔSVRmax(%)=(SVR平卧位-SVRmax)/SVR平卧位。
1.5 统计学方法
采用SPSS 23.0软件进行统计学分析。符合正态分布的计量资料以±s表示,两组间比较采用t检验;不符合正态分布的计量资料采用M(P25,P75)表示,两组间比较采用秩和检验。计数资料采用n(%)表示,两组间比较采用χ2检验。采用重复测量方差分析,比较平卧位和倾斜直立位每分钟血流动力学参数的变化。所有统计检验均为双侧检验,以P<0.05为差异有统计学意义。
2 结果
2.1 一般资料
本研究共纳入82例患者,其中男68例、女14例。根据患者年龄进行分组,≥60岁组46例,<60岁组36例。≥60岁组患者高血压发生率显著高于<60岁组(52.17%vs.27.78%,P<0.05)。两组患者在性别、糖尿病、高脂血症、冠心病、脑血管病和外周血管疾病方面差异无统计学意义。两组患者一般资料比较见表1。
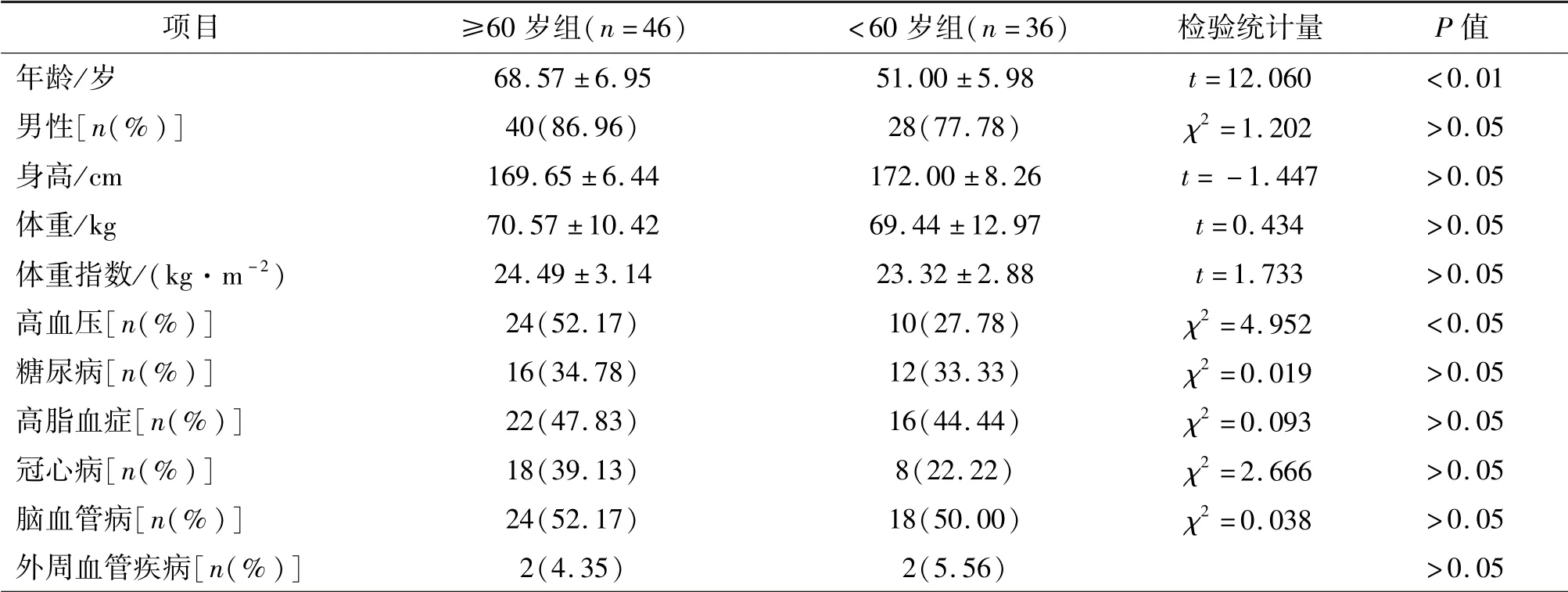
表1 两组患者一般资料比较
2.2 血流动力学分析
患者在倾斜直立第1、2分钟的SBP、DBP、MAP显著降低(P均<0.01),SV、CO在倾斜直立第1、2、3分钟均显著降低(P<0.05),HR在倾斜直立第1、2分钟显著升高(P<0.01),SVR在倾斜直立第1分钟显著降低(P<0.01)。见表2。

表2 平卧位和倾斜直立位每分钟血流动力学参数的比较

续表
平卧位时,≥60岁组患者的HR显著低于<60岁组患者(P<0.01)。与<60岁患者相比,≥60岁患者倾斜直立第1、2、3分钟HR更低,而SV更高,且差异有统计学意义(P均<0.01)。见表3。
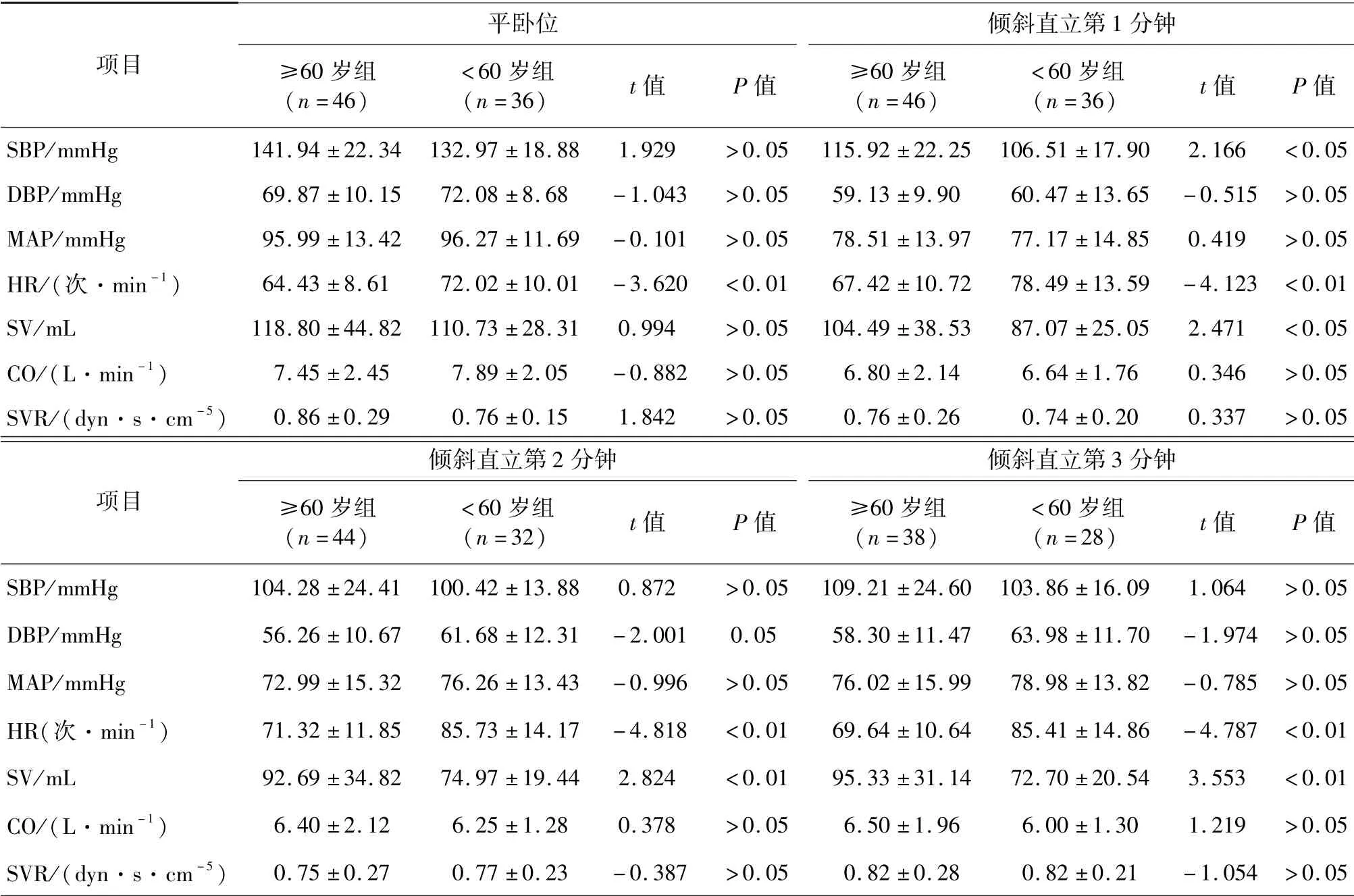
表3 两组患者平卧位和倾斜直立位每分钟血流动力学参数比较
同<60岁患者相比,≥60岁患者倾斜直立后,HRmax更低,SVmin更高,且差异均有统计学意义(P均<0.01);从平卧位到倾斜直立位,HR增加值(ΔHRmax)的绝对值以及SV减小值(ΔSVmin)显著减小(P<0.01),对应的变化幅度ΔHRmax(%)和ΔSVmin(%)也显著减小(P<0.05)。见表4。
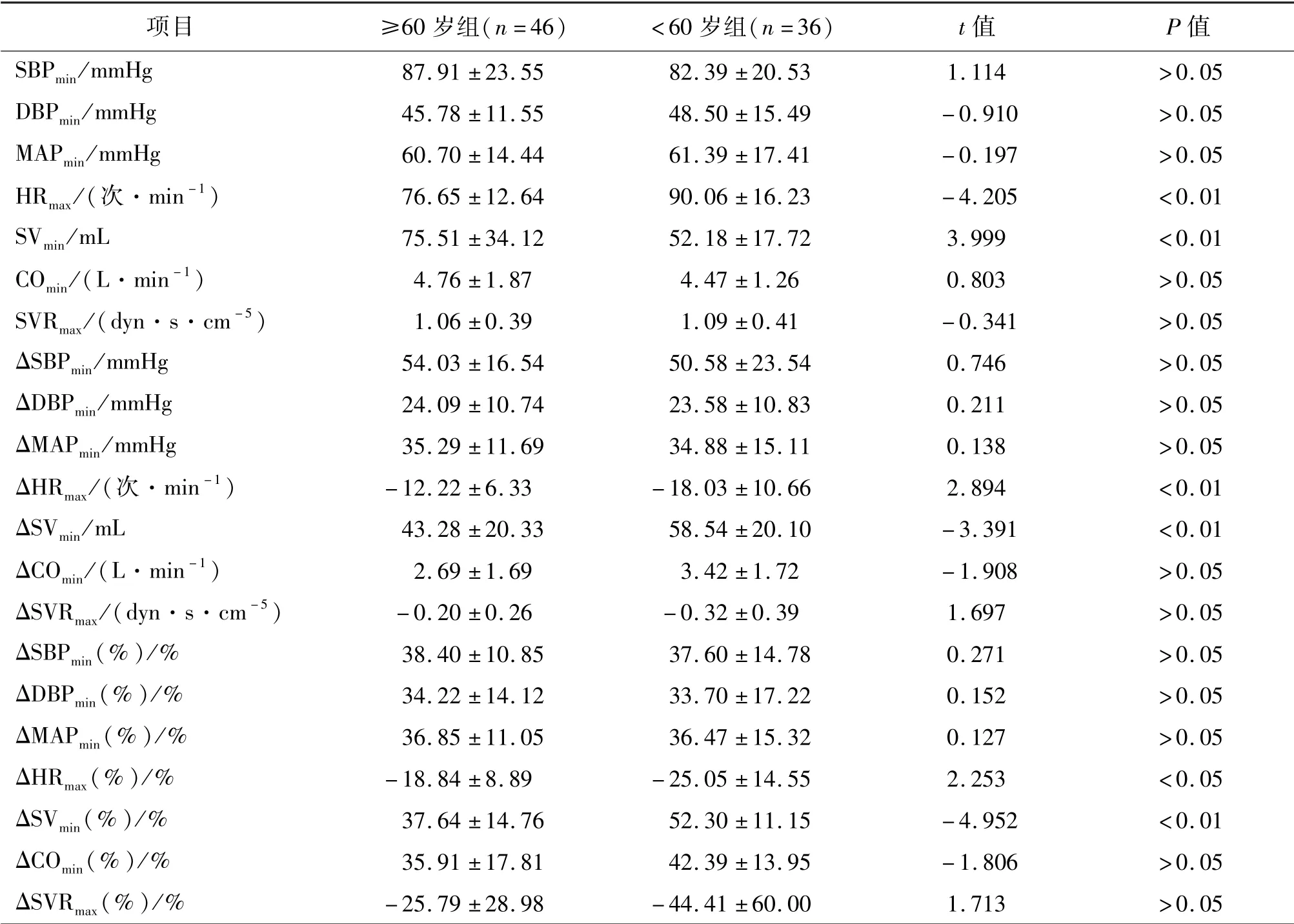
表4 两组患者从平卧位至倾斜直立位血流动力学参数变化的数值及变化幅度比较
3 讨论
OH的发病率随年龄增长而升高,半数患者伴有卧位高血压,常不被早期识别或出现漏诊,而这可能是一个与心脑系统疾病全因死亡率升高相关的因素,也容易被忽视[3]。在HUTT时进行连续无创血压测量,使我们能够观察到血压从平卧位到倾斜直立位的快速变化,并据此研究nOH患者潜在的血流动力学机制[17-18]。
3.1 系统血管阻力增加受损
SVR增加是从平卧位到倾斜直立位时收缩压得以维持的主要决定性因素。而在本研究中,nOH患者从平卧位到倾斜直立位时,SVR增加受损。
生理情况下人体主动站立时,下肢和腹部的肌肉收缩,压迫下肢和腹腔的血管,增加回心血量,从而维持血压。而在本研究中,nOH患者在倾斜直立状态下血压下降,原因是CO增加和SVR增加之间的供需不匹配,甚至可能出现SVR的明显下降。不同病因OH患者的SVR增加受损有不同的机制[2,19-20]:在非nOH患者中,由于循环系统血容量较低,SVR不增加,因此CO降低,通常伴有代偿性心动过速;在nOH患者中,交感去甲肾上腺素能衰竭导致倾斜直立时SVR增加受损。此外,血管活性药物和精神类药物也会影响SVR。因此,明确OH的病因对患者的治疗和预后尤为重要。HUTT可作为评估自主神经功能的重要无创检测方法[13,21],再结合心率和SVR的变化趋势,可做出进一步评估。鉴于SVR在维持直立位血压方面的重要作用,使用腿部弹力袜和反复倾斜训练对改善nOH患者的症状可能有效[22-24]。
3.2 倾斜直立的血流动力学变化模式
本研究比较了典型nOH患者在倾斜直立后每分钟血流动力学参数变化的幅度,发现其最大幅度发生在倾斜直立的第1分钟,此后2 min血流动力学参数变化的幅度均减缓。这种血流动力学变化模式不同于初发型OH和延迟型OH。
在健康青少年和年轻成年人中使用逐搏血流动力学监测测量SV,并计算CO和SVR,得出在倾斜直立初始时CO增加,而SVR明显下降[25-26]。因此,初发型OH的血压下降是由于CO和SVR出现暂时性不匹配。在延迟型OH患者中,SVR的增加明显减少,而CO的下降缓慢[27]。延迟型OH与SVR反应受损相关,原因可能与交感缩血管神经功能受损或血管扩张剂的使用有关。
3.3 年龄对每搏量和心率变化的影响
在本研究中,≥60岁患者倾斜直立位同平卧位进行相比,SV下降更少,原因是容量血管的硬化和血管顺应性的降低[28-29]:一方面,由于直立位时血管收缩能力下降,更多的血液聚集在腹腔内;另一方面,心肌顺应性降低导致需要更多的心脏前负荷来维持左心室充盈。因此,随着年龄的增加,心肌顺应性降低,左心室舒张充盈受限,心脏前负荷降低。在心率加快的情况下,舒张期相对缩短,这种变化会更明显。
随着年龄的增长,自主神经调节能力减弱,倾斜直立后SV下降,心率增加的绝对值减小,而这种变化并没有被SVR的显著增加所充分代偿[30-31],也导致了OH的发生。
3.4 本研究的局限性
首先,即使基础疾病的严重程度保持不变,自主神经调节能力也会随年龄的增加而下降,年龄和基础疾病进展的连锁效应增加了OH发生的复杂性。其次,nOH患者血流动力学模式存在性别差异,本研究中82.93%的患者是男性,在以后的研究中,女性患者的样本量需要增加。第三,本研究为单中心研究,限制了其结果的普适性;加之样本量较小,可能会对预测因子和主要不良事件的关联强度产生影响。今后应开展大规模、多中心、前瞻性研究,并对典型nOH进行亚组分析,进一步探讨性别、年龄、基础神经系统疾病等因素对患者血流动力学变化模式、机制等的影响。
综上所述,nOH患者从平卧位到倾斜直立位,SVR增加受损。与≥60岁的nOH患者相比,<60岁的nOH患者倾斜直立后心率升高和SV降低更显著,这可能与自主神经调节能力和血管顺应性有关。

