胎儿心律失常的产前诊断和宫内治疗进展
宋双,乔宠
胎儿心律失常发生率约为1%[1],占胎儿心脏相关疾病就诊率的10%~20%。大多数胎儿心律失常为良性,具有自限性,可在宫内或出生后自行消失,无需处理,但室上性心动过速、室性心动过速、房颤和房室传导阻滞等心律失常可导致胎儿心输出量减少、胎儿水肿,甚至引起胎儿死亡。目前美国、日本等发达国家对于胎儿心律失常的诊断及宫内治疗流程基本成熟,我国关于胎儿心律失常的认识及诊治尚在起步阶段。因此,根据胎儿心律失常类型、严重程度、是否合并心脏畸形进行产前诊断并实施针对性的胎儿宫内管理及治疗极为重要,有助于改善我国围生儿结局。
1 胎儿心律失常的病理生理学机制
在人类心脏发育过程中,窦房结发育的第一个形态学征象出现在妊娠5 周。转录因子Tbx18 和Tbx3 特异性参与窦房结的发育,而转录因子Pitx2抑制异位窦房结的形成[2]。心脏传导系统在妊娠16周开始发育。窦房结作为心脏起搏器,位于右心房上部。窦房结细胞产生电脉冲,进行自动去极化,从而发挥起搏作用。电脉冲通过心房肌传导至房室结,再从房室结通过希氏束及其左右分支和浦肯野纤维传导到心室,这一过程引发心肌细胞的电活动,从而引起心肌细胞的收缩与舒张。其中任一环节的异常均可导致心律失常。胎儿心律失常的主要原因为心肌细胞电活动的产生和传导发生异常。
2 胎儿心律失常的诊断方法
临床上胎儿心律失常大部分是在常规产检的胎心听诊、胎心监护及常规胎儿超声检查过程中被偶然发现。目前根据胎儿心电图、胎儿心磁图(fetal magneto cardiography)、脉冲多普勒及M 型超声心动图可进行进一步诊断。其中,胎儿心电图对异常QRS波的检出率较高,对T 波、P 波检查效果欠佳。而胎儿心磁图造价昂贵,对环境要求高,妊娠24 周以上可行检查,对于诊断长QT 综合征(long QT syndrome,LQTS)及房室传导阻滞具有优势。脉冲多普勒则有3 种检测方法,可将取样容积放置于左室流入道与流出道交汇处、肺动脉与肺静脉相邻处、主动脉与上腔静脉相邻处进行取样,从而根据心房心室活动进一步诊断。M 型超声心动图将M 取样线经过心房、心室或将双M 取样线分别经过心房及心室进行测量。
当发现胎儿心律失常时,需要评估心率、节律规律性、房室关系、房室间期和室房间期等重要指标。正常胎儿的胎心律规则,房室传导比例1∶1,范围110~160 次/min,随胎龄不同可能有所变化。对于存在心律失常的胎儿,应通过超声心动图或心脏超声筛查进行心功能评估和详细的心脏结构检查。
持续的胎儿心动过缓或心动过速可能导致胎儿心力衰竭、非免疫性水肿,甚至死亡。心血管整体评分(cardiovascular profile score,CVPS)用于胎儿心功能评价,该评分包括心脏瓣膜返流、静脉导管频谱、脐动脉血流频谱、心胸面积比和水肿体征等5 项,具体见表1[3]。该评分满分为10 分,7 分以下可诊断胎儿心力衰竭,可导致围生儿充血性心力衰竭、水肿疾病的发病率和死亡率的增加。当CVPS≤7 分且无胎儿水肿,建议寻找病因,积极治疗。当CVPS<5 分,患儿围生期死亡率高,治疗意义不大[4-5]。
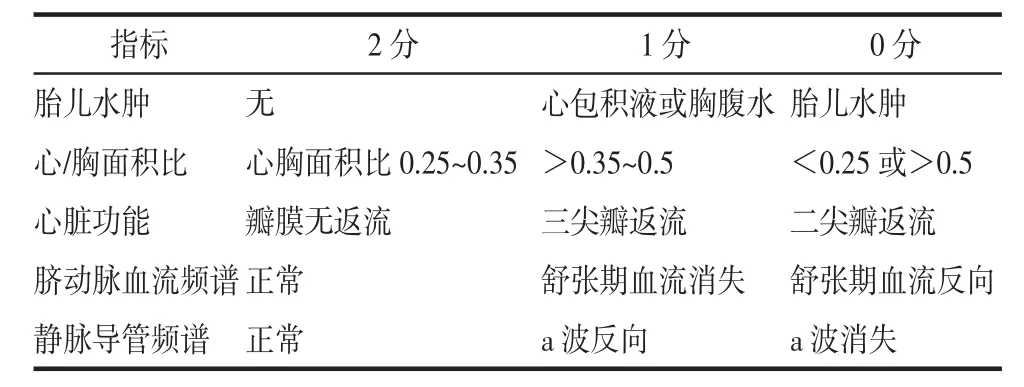
表1 CVPS 评分系统
3 胎儿心律失常的分类及病因
3.1 胎心节律不规则胎心节律不规则是最常见的心律失常,其中房性早搏较常见。主要发生于妊娠中晚期,妊娠期的发生率为1%~2%[6],多数在分娩前可自行缓解,预后良好。心房早搏是指异位病灶起源于心房,伴随不完全代偿间期;而心室早搏是指起源于心室的搏动,伴随着完全代偿间期。因约1%的心室早搏与先天性心脏缺陷有关,因此建议此类患者完善胎儿超声心动图,检查是否存在胎儿心脏缺陷。常见的心脏缺陷包括心脏畸形、心肌疾病(肥厚性或扩张性心肌病)、心脏占位性病变、憩室及心肌致密化不全。
3.2 胎儿心动过速胎儿心动过速定义为胎心率持续超过180 次/min,既往有报道胎心率超过160次/min 即为胎儿心动过速,持续时间也不统一,有研究认为持续超过10 min 即可诊断[7]。胎儿心动过速可以为生理性和病理性。但当胎心率持续维持在160~180 次/min 很大可能是病理性。当心动过速与正常胎心率交替出现时,为间歇性心动过速。临床上将胎儿心动过速分为窦性心动过速、室上性心动过速、交界性心动过速和室性心动过速,其中室上性心动过速占胎儿心动过速的70%~75%,而室性心动过速最为少见[6]。
3.2.1 窦性心动过速窦性心动过速是指胎心率为180~200 次/min,房室传导正常(1∶1)。持续窦性心动过速通常与胎儿宫内窘迫和母体基础疾病有关。病因包括母体甲状腺功能亢进、贫血、发热、应用β 受体激动剂或服用兴奋剂、胎儿缺氧、绒毛膜羊膜炎和胎儿宫内巨细胞病毒感染等。而不适当的窦性心动过速又称为特发性窦性心动过速,发病率极低,可能与原发性窦房结异常或自主神经系统紊乱有关。与窦性心动过速相似,不适当的窦性心动过速中房室传导比例为1∶1,但其胎心率(大于200 次/min)高于窦性心动过速。在不适当的窦性心动过速中,胎儿运动期间心率的加快可与窦性心动过速相鉴别。与窦性心动过速不同,不适当的窦性心动过速难以控制,且持续、快速的胎心率可对胎儿造成不利影响,应及时予以治疗[8]。
3.2.2 室上性心动过速室上性心动过速是最常见的胎儿快速性心律失常,包括房室折返性心动过速、房室结折返性心动过速和窦房折返性心动过速。常发生于妊娠24~32 周,胎儿心房率为220~300 次/min,房室传导正常(1∶1)。其发生的电生理机制主要为旁路传导构成房室折返。室上性心动过速的主要病因包括胎儿合并染色体异常、结构性心脏病 [如Ebsteins 畸形(三尖瓣下移)、心脏黏液瘤、心房占位和卵圆瓣冗长(房间隔膨胀瘤)等]或其他缺陷,30%的室上性心动过速可合并上述心脏发育异常,其胎儿水肿发生率高达30%~40%[8-9]。
3.2.3 心房扑动心房扑动的心房率为350~500次/min,房室传导比例为1∶1 或2∶1(常见心房率440~450 次/min,心室率220~225 次/min)、3∶1 和4∶1,伴有不同程度的房室传导阻滞。心房扑动在快速性心律失常中的发生率为25%~30%[9]。心房扑动只在妊娠晚期才能观察到,常由胎儿心肌炎、结构性心脏异常导致,约30%伴有母体SSA/Ro 和SSB/La 抗体阳性[10]。
3.2.4 室性心动过速及交界性期前收缩心动过速室性心动过速胎儿心室率大于心房率,发病率低。交界性期前收缩心动过速包括交界性心动过速和交界异位性心动过速。室性心动过速在胎儿期极少发生,往往与室上性心动过速较难鉴别,一般存在房室分离,常伴室性早搏、窦性心动过缓,心室率为180~300 次/min,超过心房率。室性心动过速的电生理机制是由于炎症(心肌病)或心肌氧供异常引起的异位心室灶。胎儿的心肌缺氧与房室瓣膜狭窄或心脏肿瘤(如错构瘤)引起的心肌肥厚有关。当室性心动过速同时出现心动过缓和房室传导阻滞时,应警惕是否为LQTS[11]。
3.3 胎儿心动过缓胎儿心动过缓定义为胎心率低于110 次/min 且持续时间超过10 min[2]。胎儿心动过缓常与胎儿窘迫有关。在妊娠中晚期,胎心率的下降多为一过性改变,在短时间内可自行恢复,大多预后良好。当胎儿心动过缓持续存在,需考虑病理性改变。
3.3.1 窦性心动过缓发病机制包括先天性心房异位起搏、获得性窦房结损伤、离子通道功能异常以及继发性窦房节律受抑。发病原因包括胎儿特发性窦性心动过缓、胎儿颈部过度伸展、胎儿心房异构、胎儿病毒性心肌炎、母体SSA/Ro 和SSB/La 抗体引起的胎儿窦房结纤维化以及母体使用β 受体阻滞剂、镇静剂或其他药物等[12]。胎儿窦性心动过缓时,房室活动同等缓慢,房室1∶1 传导[10-12]。
40%窦性心动过缓的胎儿伴有LQTS,LQTS 的表现多样,包括轻度窦性心动过缓、2∶1 房室传导阻滞[10]、尖端扭转型室性心动过速或室性心动过速[11]。当怀疑胎儿存在LQTS 时,可考虑行胎儿心磁图或心电图监测QT 间期[13]。LQTS 为常染色体显性遗传病,因此需要详细询问病史,重点询问孕妇亲属中是否有癫痫发作史、复发性昏厥史以及猝死者,详细询问患者既往是否有妊娠20 周后不明原因胎死宫内等病史,如有上述病史则高度怀疑LQTS。父母双方应行心电图检测,新生儿出生后应行12 导联心电图检测。
3.3.2 阻滞性房性期前收缩阻滞性房性期前收缩在持续性胎儿心动过缓的病例中约占30%,其发病机制为期前收缩的房性心律未下传至心室,导致心室率下降。阻滞性房性期前收缩通常具有典型的时间间隔短长交替的心房节律。此外,因等容收缩时间较短,可以与2∶1 房室传导阻滞进行鉴别诊断。阻滞性房性期前收缩通常在分娩前自动转换为正常窦性心律[14]。
3.3.3 房室传导阻滞先天性房室传导阻滞的发生率为1/20 000~1/15 000[2],半数与胎儿心脏解剖结构异常(如左房异构、先天性矫正型大动脉转位、心内膜垫缺损)、胎儿宫内感染、胎儿病毒性心肌炎、母体SSA/Ro 和SSB/La 抗体阳性引起的胎儿心肌细胞炎症反应以及胎儿心脏传导系统纤维化有关。房室传导阻滞临床上分为3 度,即一度、二度(不完全性)以及三度(完全性)房室传导阻滞[15]。
一度房室传导阻滞心房激动下传至心室时间延长,房室间期大于140 ms,胎儿正常房室间期为(120±20)ms。二度Ⅰ型房室传导阻滞房室间期逐渐延长,直至受阻而脱落,不能下传至心室。二度Ⅱ型房室传导阻滞心房的激动部分下传至心室,部分受阻于房室间,不能下传至心室,常见传导比例为2∶1。三度房室传导阻滞心室率在50~80 次/min,心房的激动全部不能下传至心室,心房、心室均有各自的节律,即房室分离。胎儿房室传导阻滞最常伴有的心脏结构异常为左房异构和矫正型大动脉转位,胎儿房室传导阻滞合并先天性心脏缺陷的预后非常差,胎儿和新生儿的总死亡率为80%[15-16]。
母体SSA/Ro 和SSB/La 抗体阳性导致的胎儿房室传导阻滞常发生在妊娠16~24 周,大多发生于妊娠30 周之前[10]。因此,妊娠16~24 周应每周行胎儿超声心动图检查。第一胎胎儿出现完全性房室传导阻滞的风险为2%~3%,一旦第一胎发生房室传导阻滞,若不进行干预,再次妊娠发生率为20%~25%。当伴有胎儿水肿或心内膜弹力纤维增生症时,胎儿死亡的风险可高达6%~20%。与其他病因相比,母体自身免疫性相关病因的胎儿房室传导阻滞预后相对较好,死亡率为10%~30%[15,17]。
综上所述,一旦发现胎儿心律失常,首先要明确是否存在胎儿心脏结构异常,如发现异常,应进行产前诊断,排除胎儿染色体异常。同时需除外胎儿病毒感染、母体用药、母体自身疾病引起的胎儿心律失常,包括母体贫血、甲状腺功能异常和自身免疫性疾病等,除完善SSA/Ro 和SSB/La 抗体检查外,还应除外母体干燥综合征、系统性红斑狼疮、系统性硬化症、多发性肌炎/皮肌炎、类风湿关节炎及混合性结缔组织病等疾病,积极治疗原发病。
4 胎儿心律失常的干预及治疗
4.1 胎心节律不规则治疗胎心节律不规则多数在分娩前可自行缓解,预后良好。极少数情况下与胎儿心脏结构异常或心脏肿瘤相关。2%~3%的期前收缩可连续(成对)出现,其中10%可能进展为持续性室上性心动过速,因而建议孕妇每1~2 周进行一次胎心率的监测,避免吸烟、摄入咖啡因等[8]。
4.2 室上性心动过速及心房扑动的治疗室上性心动过速和心房扑动容易引起胎儿水肿、心力衰竭,胎儿死亡率及新生儿死亡率增加。如不予治疗,室上性心动过速的胎儿死亡率为0~5%,胎儿水肿的发生率为30%~40%,若伴有水肿,胎儿死亡率可达21%~27%。心房扑动胎儿水肿发生率约为7%~43%[18]。
地高辛、氟卡尼、索他洛尔和胺碘酮为首选的相对安全的治疗药物[19]。即使不能实现快速转律,降低心率对于治疗及胎儿预后也至关重要。经胎盘药物治疗仍是首选,室上性心动过速的治疗成功率较高,胎儿存活率可达80%~90%。治疗效果与胎儿水肿密切相关,同时与心动过速类型和使用的药物有关,室上性心动过速的治疗效果优于心房扑动[20]。有研究指出,室上性心动过速患者用药5 d 后,氟卡尼(59%)和地高辛(57%)的转律成功率均优于索他洛尔(38%);而在心房扑动患者中,索他洛尔效果更好[21]。
多项研究表明,合并胎儿水肿的病例中,氟卡尼治疗效果优于地高辛。对于短室房间期的室上性心动过速,氟卡尼的转律成功率更高且用时更短;氟卡尼在房室折返性心动过速的治疗中同样占有优势[21-23]。Uzun 等[24]研究采用氟卡尼联合地高辛治疗所有类型的胎儿快速心律失常,在27 例胎儿中22 例转律成功,但围生期死亡率为13%。Ekman-Joelsson 等[25]研究则发现,索他洛尔单药治疗合并胎儿水肿和无胎儿水肿的室上性心动过速的转律成功率分别为50%和70%。地高辛虽为我国常用的治疗胎儿心律失常的药物[19],但水肿的胎儿体内药物浓度达不到治疗效果。因此对于严重水肿或难治性病例,应直接羊膜腔内给药。胺碘酮经胎盘转运不良,半衰期长,可在胎儿体内蓄积[6],虽然可以长期使用,但是对于合并水肿的胎儿效果较差。
胎儿心动过速的用药方案总结详见图1。孕妇在地高辛、氟卡尼、索他洛尔用药前应完善12 导联心电图监测,用药期间需行心电监护,监测QRS 和QT 间期[26]。
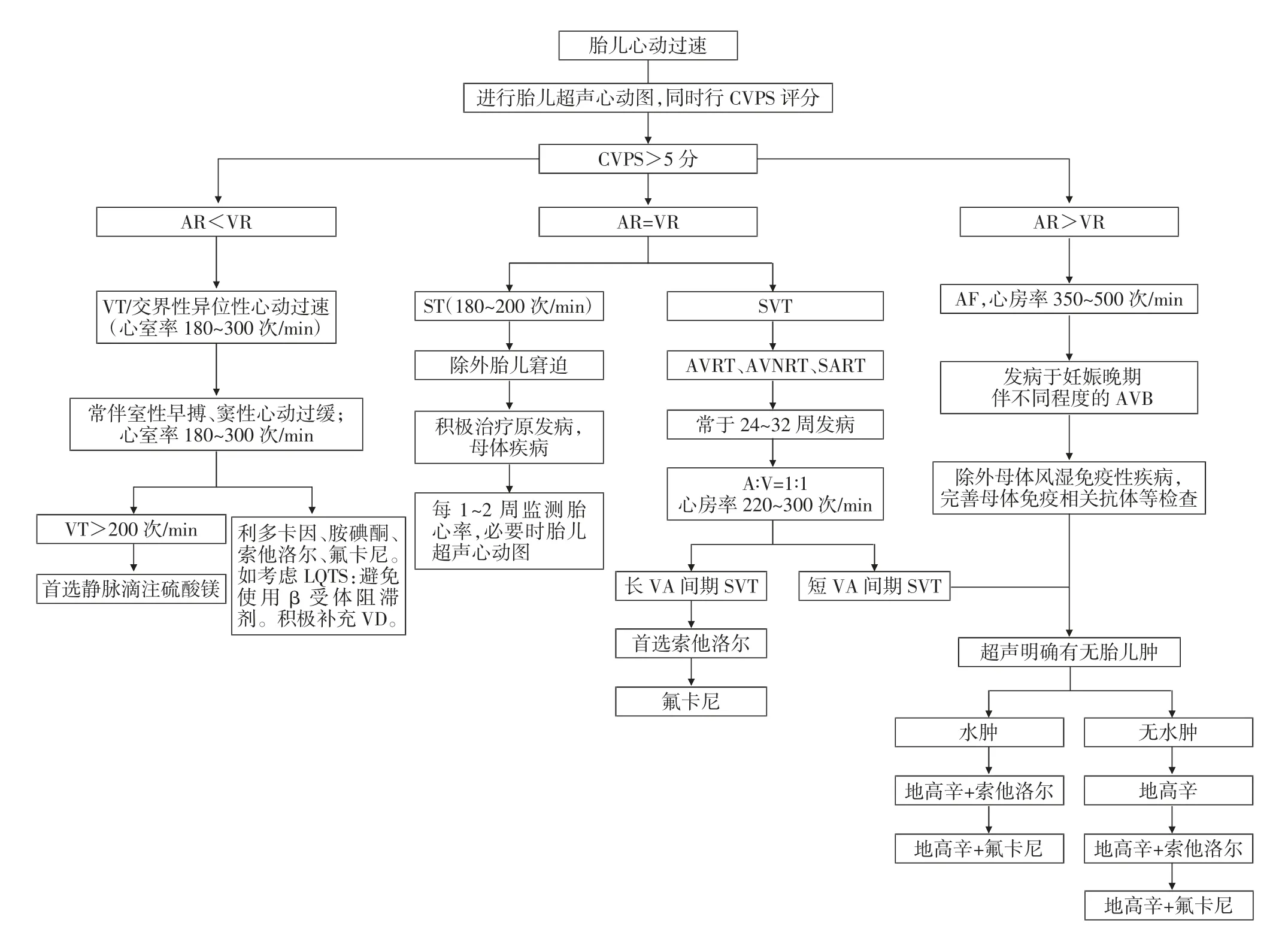
图1 胎儿心动过速治疗流程
4.3 室性心动过速及交界性期前收缩心动过速的治疗对于持续性室性心动过速且胎心率超过200次/min 时,推荐母体静脉滴注硫酸镁作为一线治疗。可使用硫酸镁(静脉负荷剂量2~4 g,随后1~2 g/h)、利多卡因(静脉负荷剂量1~1.5mg/kg,随后1~3mg/min)和(或)口服普萘洛尔(40~80 mg,每8 h 1 次)治疗室性心动过速。胺碘酮、索他洛尔和氟卡尼也可能有效[8]。如果与LQTS 有关,最好避免使用β 受体阻滞剂,并避免使用延长QT 间期的药物(如索他洛尔)。胎儿交界性心动过速、交界异位性心动过速的治疗药物包括索他洛尔、地高辛和氟莱卡奈[26]。同时建议母体积极补充维生素D。
4.4 胎儿心动过缓的治疗胎儿心动过缓的治疗目的是降低或避免心肌及心脏传导的异常,降低母体抗体水平,增加胎心率。治疗的选择包括母体类固醇、β-拟交感神经药物、静脉注射免疫球蛋白(intravenous immunoglobulin,IVIG)和血浆置换。自身免疫性三度房室传导阻滞是不可逆的。母体妊娠期应用羟氯喹可将房室传导阻滞复发率降低50%[10]。
治疗药物的具体用量推荐如下。①类固醇:可减少炎症,治疗胎儿水肿,一、二度房室传导阻滞合并胎儿水肿、心肌炎等情况可考虑地塞米松4~8 mg/d,妊娠晚期减少至2 mg/d 直到分娩。其不良反应较多,如糖尿病、高血压、骨质疏松、胎儿肾上腺功能不全和羊水过少等,使用前需权衡利弊[27]。②β-拟交感神经药物:沙丁胺醇和特布他林可用于改善胎心率小于50~55 次/min 的心动过缓。特布他林2.5~7.5 mg,每4~6 h 1 次,最大剂量30 mg/d(可提高心率5~10 次/min);沙丁胺醇10 mg,每8 h 1 次,最大量40 mg/d[28]。③IVIG:妊娠12~24 周用药,每隔3 周使用400 mg/kg。如未成功可使用倍他米松联合IVIG。羟氯喹可减少房室传导阻滞的复发。如妊娠大于34 周发生胎儿水肿建议终止妊娠,也可采用IVIG 和血浆置换方案。母体反复静脉注射丙种免疫球蛋白的目的是减少抗体对胎儿心脏的影响,血浆置换的目的是降低母体的抗体水平。Ruffatti 等[29]小型前瞻性研究报道了6 例IVIG 联合倍他米松对二度房室传导阻滞的治疗效果,其中2 例胎儿转为一度房室传导阻滞,1 例恢复至正常房室传导,另外3 例妊娠期间病情稳定。但需要更大规模的对照试验验证其疗效。房室传导阻滞的治疗取决于病因、心室率以及心力衰竭的存在和程度。④建议监测25-羟基维生素D水平并纠正不足。
5 结语与展望
因我国各地区医疗水平参差不齐,胎儿心脏彩超检查水平有限,胎儿心律失常的诊断不及时,错失最佳宫内治疗时机,导致很多此类胎儿引产或医源性早产,严重影响新生儿预后。我国应加强对于胎儿心律失常诊治的系统规范化培训及管理。一旦发现胎儿心律失常,应转入当地产前诊断中心系统检查,积极寻找病因。密切监测胎儿心脏功能,根据病因、孕周、胎儿宫内情况、病情的进展程度及预后进行综合评判,同时应结合患者家庭情况、区域新生儿救治水平等进行针对病因的个体化宫内治疗。

