颅内破裂动脉瘤夹闭术后慢性脑积水的影响因素和应对方法
李雪梅 李湘 韩浴阳 张孙富
颅内动脉瘤破裂是指脑动脉局部瘤样囊变并发生破裂出血,其是导致蛛网膜下腔出血(Subarachnoid hemorrhage,SAH)的常见的发病原因,具有较高的病死率和致残率[1]。研究表明,颅内动脉瘤首次发生破裂后2 d内死亡的概率可达30%~40%[2]。动脉瘤夹闭术是有效清除蛛网膜下腔积血和颅内血肿,阻断动脉瘤血供的有效方法[3]。然而,临床研究发现,动脉瘤夹闭术治疗若夹闭不全,则会造成瘤体残余或瘤体破裂,导致SAH,进而引发慢性脑积水和脑血管痉挛等并发症[4]。此外,由于颅内动脉瘤多发于老年患者,这类患者常合并高血压、糖尿病等基础疾病,血管条件差,极大地增大了动脉瘤再次破裂的风险[5]。脑积水是动脉瘤夹闭术后危害较大的并发症,其中约20%的患者会使病情加重,导致认知功能缺陷和神经功能损害,严重影响了患者的预后[6]。SAH后进行终板造瘘和持续性腰大池引流可减少脑积水的发生,但有研究发现,部分患者仍出现依赖性脑积水[7]。基于此,本研究将对影响颅内破裂动脉瘤夹闭术后慢性脑积水的相关因素进行探讨,并针对行驶时相关护理干预措施,为进一步提升颅内破裂患者的术后恢复提供参考依据,报道如下。
1 资料与方法
1.1 一般资料 回顾性选择2019年6月至2021年8月在本院行动脉瘤夹闭术的颅内破裂患者150例作为研究对象,其中男91例,女59例;年龄19~80岁,平均(56.47±8.62)岁;入院时Hunt-Hess分级:Ⅰ级43例,Ⅱ级51例,Ⅲ级34例,Ⅳ级22例。
1.2 纳入与排除标准
1.2.1 纳入标准:①经过CT、动脉血管造影或全脑血管造影等检查,确诊为动脉瘤破裂患者[8];②慢性脑积水的诊断符合《中国脑积水规范化治疗专家共识(2013版)》[9];③符合《世界医学协会赫尔辛基宣言》,患者及家属签署知情同意书;④病程≤48 h;⑤在本院行动脉瘤夹闭术的患者;⑥入院时Hunt-Hess分级为Ⅰ~Ⅳ级;⑦临床资料完整;⑧术后意识清晰,能够独立完成调查表的填写。
1.2.2 排除标准:①有既往脑积水史或先天性脑积水;②围手术期发生急性梗阻性脑积水;③合并其他颅内疾病患者;④凝血功能障碍或入院前口服抗凝药物史患者;⑤合并严重心、肝、肺部损害患者;⑥术后死亡或再出血患者。
1.3 方法 以本院自行设计的调差表为工具,对所有患者进行资料收集,包括年龄、性别、高血压、糖尿病、Hunt-Hess分级、手术时机、出血次数、脑室血肿、腰大池引流、终板造瘘、颅内感染的情况。
1.4 观察指标 (1)统计术后慢性脑积水发生情况。(2)以单因素方法分析颅内破裂患者动脉瘤夹闭术后发生慢性脑积水的影响因素。(3)再以多因素方法分析颅内破裂患者动脉瘤夹闭术后发生慢性脑积水的影响因素。
1.5 统计学分析 应用SPSS 18.0统计软件,计数资料以百分数(%)表示,采用χ2检验,采用单因素和多因素Logistic回归分析颅内破裂动脉瘤夹闭术后慢性脑积水的影响因素,P<0.05为差异有统计学意义。
2 结果
2.1 术后慢性脑积水发生情况 150例在本院行动脉瘤夹闭术的颅内破裂患者,有18例患者术后发生慢性脑积水,发病率为12.00%。
2.2 术后慢性脑积水的单因素分析 将年龄、性别、高血压、糖尿病、Hunt-Hess分级、手术时机、出血次数、脑室血肿、腰大池引流、终板造瘘、颅内感染11个变量纳入分析,颅内破裂患者动脉瘤夹闭术后发生慢性脑积水与年龄、Hunt-Hess分级、出血次数、脑室血肿、腰大池引流、终板造瘘、结果显示,颅内感染的关系有统计学意义(P<0.05),与性别、糖尿病、高血压、手术时机差异无统计学意义(P>0.05)。见表1。
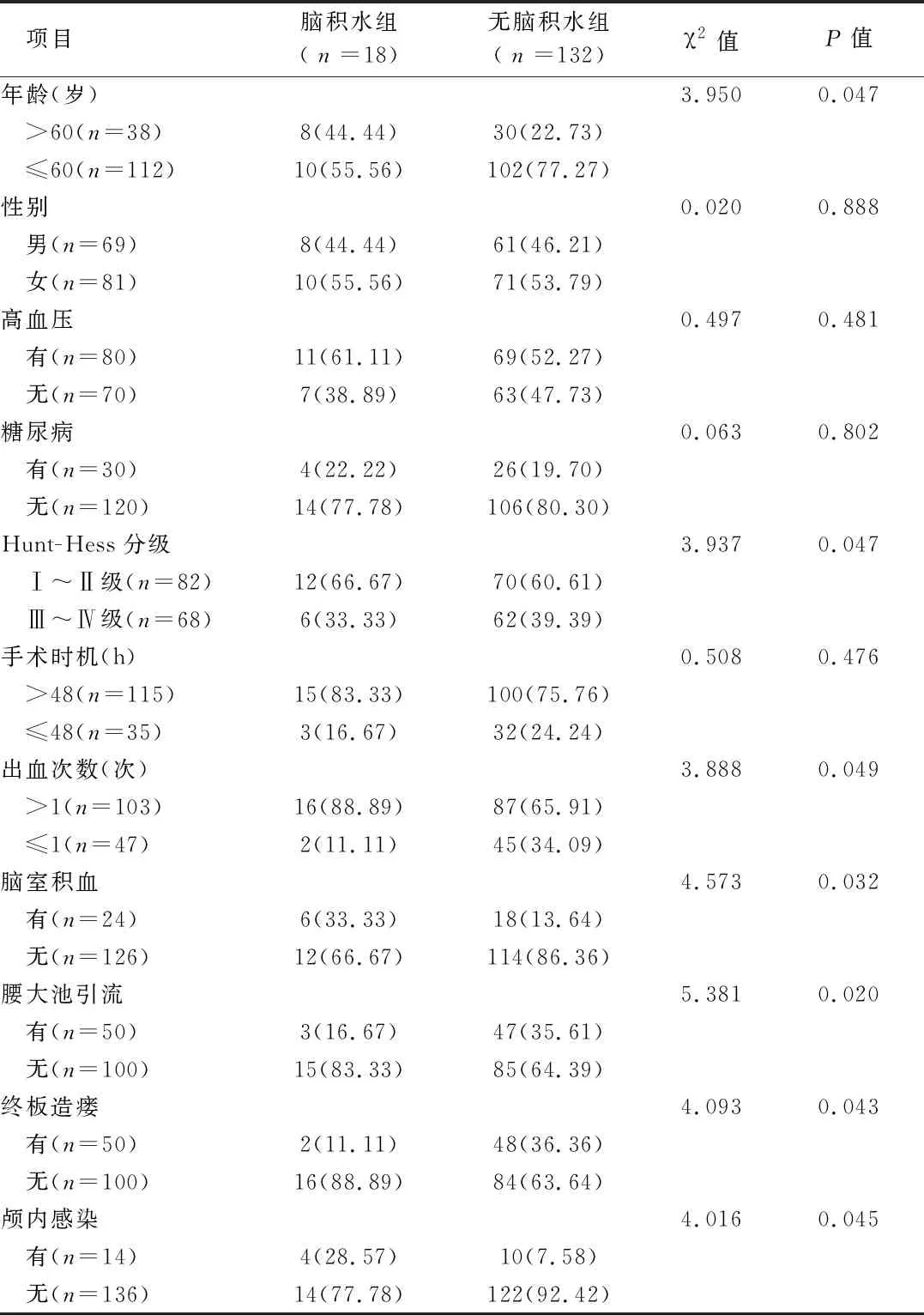
表1 颅内破裂动脉瘤夹闭术后慢性脑积水的单因素分析 例(%)
2.3 术后慢性脑积水的多因素分析 对单因素分析中有统计学意义的变量进行变量赋值,脑积水组=1,未脑积水组=0;年龄>60岁=1,≤60岁=0;Hunt-Hess分级:Ⅰ~Ⅱ级=0,Ⅲ~Ⅳ=1;出血次数>1次=1,≤1次=0;有脑室积血=1,无脑室积血=1;有腰大池引流=0,无腰大池引流=1;有终板造瘘=0,无终板造瘘=1;有颅内感染=1,无颅内感染=0。采用多因素Logistic分析,年龄>60岁(OR=1.803,P=0.022)、Hunt-Hess分级为Ⅲ~Ⅳ级(OR=1.895,P=0.030)、出血次数>1次(OR=3.591,P=0.009)、脑室积血(OR=1.822,P=0.030)、无腰大池引流(OR=3.364,P=0.000)、无终板造瘘(OR=4.198,P=0.003)、颅内感染(OR=2.811,P=0.004)均为影响颅内破裂患者动脉瘤夹闭术后发生慢性脑积水的独立危险因素。见表2。

表2 术后发生慢性脑积水的多因素分析
3 讨论
3.1 颅内破裂患者动脉瘤夹闭术后发生慢性脑积水现状 颅内动脉瘤是颅内动脉管壁的异常扩张或膨出的脑血管疾病,据报道,中国的颅内动脉瘤的患病率为7%[10]。目前,对于颅内动脉瘤破裂导致的SAH术后发生慢性脑积水的发病机制仍没有明确的定论,国内普遍认为SAH后可能会引起脑脊液循环障碍或血性脑脊液刺激软脑膜及蛛网膜等组织,进而导致蛛网膜颗粒的黏连和蛛网膜纤维化,使脑脊液吸收障碍,形成脑室对外的压力差[11]。脑室在压力差的作用下发生进行性扩张,最终导致慢性交通性脑积水[12]。此外,动脉瘤破裂后的脑室积血也可刺激释放炎性因子和红细胞降解产物等,直接作用脑室壁脉络丛,使脑脊液异常生成,从而导致脑脊液分泌吸收紊乱[13]。慢性脑积水进展缓慢,且临床症状十分不典型,且发生的时间也不确定,往往需要行颅脑CT检查确诊,这给其临床早期诊断和治疗带来了极大地困难[14]。因此,分析颅内破裂患者术后并发慢性脑积水的危险因素,对具有高危风险的患者采用针对性干预措施,对改善患者预后具有重要作用。
3.2 颅内破裂患者动脉瘤夹闭术后发生慢性脑积水危险因素分析 本研究结果显示,年龄>60岁、Hunt-Hess分级为Ⅲ~Ⅳ级、出血次数>1次、脑室积血、无腰大池引流、无终板造瘘、颅内感染为影响颅内破裂患者动脉瘤夹闭术后发生慢性脑积水的独立危险因素。年龄>60岁是颅内动脉瘤的高危因素,且由于老年患者常合并糖尿病的基础疾病,动脉瘤夹闭术后患者发生再次出血、感染的概率较高,老年患者会更容易出现脑脊液循环系统被破坏[15]。有研究发现,老年患者往往存在脑萎缩,因此其蛛网膜下腔的间隙较宽,SAH后血液更容易弥散,进而导致蛛网膜颗粒纤维化进程加快[16]。此外,老年患者脑血管顺应性降低,代偿能力不足,也会影响脑脊液的吸收能力[17]。Hunt-Hess分级是评估动脉瘤性SAH的临床状态和判断预后的重要量表,以往的研究表明,Hunt-Hess分级Ⅲ级或Ⅳ级的患者发生再次出血和脑积水的概率要增大3倍以上[18]。多次出血可直接影响患者脑脊液的吸收,且出血后红细胞降解产物及炎性因子可使脑脊液分泌吸收紊乱,慢性脑积水的发生率也随之升高。脑室内积血可阻塞中脑导水管、脑室间孔或基底池,直接引起脑脊液循环动力学的改变[19]。颅内感染引发的炎性反应可使脑脊液生化指标发生变化,影响脑脊液循环通路[20]。持续性腰大池引流可降低SAH后分流依赖性脑积水的发生率,但部分研究学者发现仍有17.2%依赖性脑积水发生[21]。脑脊液平均日引流过多可能会打破脑脊液负反馈调节抑制肌力,引起过多脑脊液持续性分泌。而脑脊液平均日引流<150 ml,可导致脑脊液澄清时间延长,加重蛛网膜颗粒吸收负荷[22]。动脉瘤夹闭术后行终板造瘘可释放脑室内的积水,三脑室脑脊液也可经造瘘口脉冲式释放,加快脑脊液循环[23]。
3.3 护理对策 (1)密切关注具有高危风险因素患者:针对具有年龄>60岁、Hunt-Hess分级为Ⅲ~Ⅳ级的不可控因素的患者应给予高度重视,密切关注患者的体征变化,此外还可配合营养支持,纠正机体代谢紊乱,提高患者的机体功能、增加免疫力。(2)实施有效干预措施:动脉瘤术后早期给予腰大池引流和终板造瘘等有效的治疗措施,例如,腰大池引流的脑脊液应控制在150~250 ml,防止脑脊液引流过多过少而引起的脑脊液循环通路异常。脑室内积血是脑积水的高危因素,通过早期脑脊液引流可降低减少血性脑脊液对脑室系统的刺激,从而减少其对脑脊液吸收平衡的影响。针对再出血的患者应密切监视血压,若血压较高可使用降血压药等手段控制。(3)严格实施无菌操作:严格执行无菌操作是避免颅内感染的重要手段。针对气管插管、机械通气、导管引流的患者应加强相关导管、引流管的保护,切口保护套及相关冲洗策略可有效防止或减少切口接触细菌,减少细菌繁殖,降低医院感染。此外,还应加强医护人员的消毒护理意识,防止交叉感染。
综上所述,年龄>60岁、Hunt-Hess分级为Ⅲ~Ⅳ级、出血次数>1次、脑室积血、无腰大池引流、无终板造瘘、颅内感染为影响颅内破裂患者动脉瘤夹闭术后发生慢性脑积水的独立危险因素,临床医护人员高度重视以上因素,尽早识别高危因素并给予针对性的干预,改善预后。

