内镜经鼻入路个体化切除侵袭海绵窦垂体腺瘤
任铭,付晓君,刘亚伯,刘宁,韩松,杨亚坤,张林朋,闫长祥
(首都医科大学三博脑科医院 神经外科,北京 100093)
由于垂体腺瘤侵袭海绵窦的生长方式多种多样,颈内动脉(internal carotid artery,ICA)在海绵窦内的走形也因人而异、变异性很大,因此侵袭海绵窦垂体腺瘤的手术切除仍然具有相当大的挑战性[1];加之肿瘤复发或接受放疗后肿瘤粘连加重、瘤内通常有多个纤维分隔,全切肿瘤相当困难。本文回顾性总结2020年1月—2023年3月首都医科大学三博脑科医院单病区连续收治的32例侵袭海绵窦的垂体腺瘤临床资料,结合手术前后影像学特点及术中情况,提出侵袭海绵窦垂体腺瘤的临床分型,并针对不同侵袭类型的垂体腺瘤所采取的手术方式及手术要点进行归纳总结,初步探讨侵袭海绵窦垂体腺瘤的内镜手术策略,以其提高手术安全性和肿瘤切除率。
1 资料与方法
1.1 一般资料
本组纳入侵袭海绵窦垂体腺瘤患者32例,其中男18例,女14例,年龄35~72岁,平均年龄55.7岁。初发肿瘤21例,复发肿瘤11例;既往有放疗史6例。
1.2 临床表现
32例患者均为慢性病程,头痛、头晕25例(78%),视力下降、视野缺损19例(60%),鼻出血2例(6.2%),眼睑下垂1例(3.1%)。
1.3 内分泌学检查
32例患者中无功能型24例,生长激素(GH)型6例,泌乳素(PRL)型2例。
1.4 影像学检查
32例患者入术前均行头颅MRI平扫+增强、导航序列,头颅三维脑窗+骨窗CT检查,结果显示侵袭单侧海绵窦25例、侵袭双侧海绵窦7例。根据肿瘤与ICA在海绵窦内走形的相对位置关系,将32例患者分为ICA外上型(10例)、ICA外下型(6例)和ICA外侧型(16例)3种类型。前两者类型为海绵窦内肿瘤主体位于ICA虹吸弯的外上方和外下方,对ICA局部或者完全包绕;第3种类型肿瘤完全包绕ICA,肿瘤主体位于ICA外侧。
1.5 治疗方法
32例患者均行内镜经鼻入路手术治疗,术中均采用30°内镜、行术中导航。患者取仰卧位、颈部伸展,0.01%肾上腺素棉条浸润双侧鼻腔黏膜,显露右侧蝶筛隐窝、暴露蝶窦开口,针状单极制备右侧带蒂鼻中隔黏膜瓣,高速磨钻开放蝶窦,暴露鞍底、双侧ICA隆突、视神经-ICA隐窝、斜坡凹陷等骨性标志性结构,按需磨除海绵窦前壁及下壁骨质,镰状刀切开鞍底硬膜,按需切开海绵窦壁,刮圈、取瘤钳、成角吸引器及剥离子分块切除肿瘤,需要助手持镜时更换0°镜。术中出现海绵窦出血汹涌时采用喷洒流体明胶,明胶海绵局部压迫止血。手术时间2.25~3.5 h,平均(2.8±0.2)h;失血量400~1 000 mL。术后均给予强的松5~10 mg/d替代治疗,其中2例患者还给予甲状腺素片25~50 μg/d替代治疗,1个月后根据患者具体情况及内分泌专科复查结果调整剂量。术后3个月、半年及每年常规复查MRI及内分泌以评估手术效果。
1.6 治疗效果评价
依据手术前后MRI影像对比,以肿瘤切除程度作为治疗效果评价[2],即全切除、近全切除(切除90%以上)、大部分切除(切除60%以上)。内分泌缓解率因功能性垂体腺瘤例数不足,不做统计学处理。
2 结果
2.1 手术结果
32例患者中全切5例(15.6%),均为ICA外下型;近全切除23例(71.9%);大部分切除4例(12.5%),均为ICA外侧型。术中见肿瘤质软21例、质地中等9例、质韧2例,肿瘤内存在纤维分隔11例。术中发生脑脊液漏10例,其中3例术中取自体筋膜、脂肪及带蒂鼻中隔黏膜瓣修补,其余7例仅行带蒂鼻中隔黏膜瓣修补。3种类型典型病例手术前后图片见图1~3。
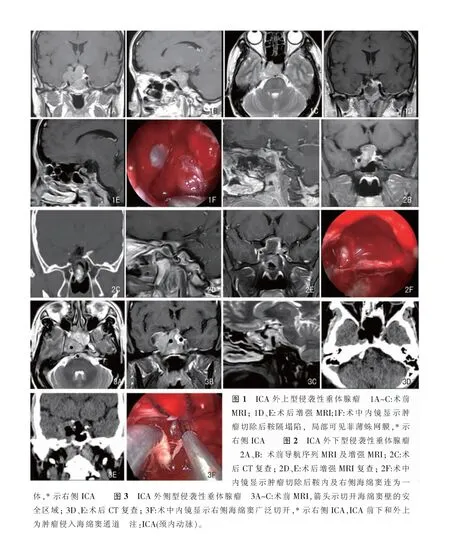
2.2 术后并发症和随访
术前19例视力下降、视野缺损患者术后均有不同程度好转。术前1例眼睑下垂患者术后症状消失。术后新增复视及外展麻痹10例,术后电话随访在1周至1个月内逐渐恢复。32例患者术后均未发生脑脊液鼻漏。术后腰大池置管6例;术后颅内感染2例,无死亡病例。32例患者出院后均常规电话及门诊随访,随访时间3~20个月,平均(13.5±2.4)个月。5例全切患者随访均未复发,23例近全切除患者18例肿瘤相对稳定无进展,并继续定期复查,其余5例及4例大部分切除患者,均继续行专科立体定向放射外科综合治疗。32例患者中2例长期口服强的松替代治疗,其余患者在术后2周至1个月内逐渐停激素药。
3 讨论
侵袭性垂体大腺瘤常常累及海绵窦,其中多数为由内向外挤压内壁或侵入海绵窦,占据海绵窦内侧、前下、后上甚至外侧腔隙,包绕ICA和外展神经,重者海绵窦外壁可明显向外膨隆,但极少突破海绵窦壁进入蛛网膜下腔,术前出现海绵窦内神经症状者亦较少。随着内镜技术的进步,有文献报道肿瘤可以通过上三角、外侧三角和后三角进入大脑脚旁、鞍旁及鞍后蛛网膜下腔[3-4]。传统的Knosp分级对肿瘤侵袭海绵窦本质上是一种影像学分级,在其后来的改良中结合了术中内镜观察证实,将3级分为3A、3B两个亚型: 3A级肿瘤侵犯ICA水平段上方,3B级肿瘤侵犯ICA水平段下方;3A级肿瘤中仅约26.5%侵入海绵窦,大部分情况是肿瘤推挤海绵窦,而没有实际侵入;在3B中实际侵入海绵窦者约占70.6%[5-6]。因此Knosp分级并不能准确评估垂体瘤侵袭海绵窦的程度,虽然在一定程度上可以指导临床医生术前判断肿瘤切除的难易程度、肿瘤可能的切除率和切除范围,但是对具体如何进行手术操作并没有指导意义。临床外科医生更需要一种有手术指导价值的临床分型来帮助其术前制定详细的手术策略和手术方案。
对于侵袭海绵窦的肿瘤,最重要的解剖结构是走形各异的ICA,Fernanaez-Miranda[7-9]依据ICA在海绵窦内走形,将海绵窦腔分为4个间隙:上间隙、下间隙、后间隙和外侧间隙。上间隙内重要的解剖结构有床突间韧带、动眼神经,下间隙内有颈交感干、外展神经,后间隙内有脑膜垂体干、外展神经,外侧间隙内有下外侧干、动眼神经、滑车神经、眼神经和外展神经。垂体瘤多数质软的特性导致肿瘤会包绕而不是推挤ICA,因此肿瘤在侵入海绵窦时沿ICA走形而生长,均是先行突破海绵窦内侧壁进入上间隙、下间隙和 /或后间隙,最后进入外侧间隙。2022年,Xiao等[10]报道一组129例Knosp 4级侵袭性垂体瘤患者,按肿瘤与海绵窦内ICA水平段的关系,将Knosp4级肿瘤分为3个亚型,即沿ICA水平段上方侵入海绵窦型、沿ICA水平段下方侵入海绵窦型和混合型,并提出“肿瘤通道”理论。本组患者中亦发现,术前仔细研读高分辨率MRI、薄层三维CT,可以了解和判断肿瘤侵入海绵窦的通道和肿瘤生长的通道,术中沿着这个“肿瘤通道”就可以安全的打开和进入海绵窦,较为安全的切除肿瘤;特别对于质软的初发肿瘤,这个通道很明确,甚至较为宽敞,没有分隔,只要保持轻柔仔细的操作,肿瘤可以做到全切。本组32例患者中全切5例(15.6%),近全切除23例(71.9%),总体效果满意。通过对32例侵袭海绵窦患者的垂体腺瘤临床资料分析,结合术前、术后影像对比研读及术中情况,我们根据肿瘤与ICA在海绵窦内走形的相对位置关系,将32例患者分为ICA外上型、ICA外下型和ICA外侧型3种类型。前两者为海绵窦内肿瘤主体位于ICA虹吸弯的外上方和外下方,对ICA局部或者完全包绕;第3种类型肿瘤完全包绕ICA,肿瘤主体位于ICA外侧。该分型与其他学者一样注重ICA在侵袭海绵窦垂体瘤外科治疗中的重要地位,所不同的是我们更关注ICA垂直段(后曲),而不是水平段[10]。由于ICA在海绵窦内走形各异,虹吸弯的弯曲程度有个体化的特质,肿瘤侵入海绵窦的方式似乎与ICA虹吸弯的自身走形特点有很强的相关性,需要进一步研究证实。
对于ICA外上型,ICA走形特点是虹吸弯曲度小、后曲平直,ICA紧邻海绵窦壁走形,ICA垂直段后方间隙较大,肿瘤经ICA后上方侵入海绵窦。对于该型肿瘤,手术无需扩大磨除海绵窦下壁骨质,只要经鞍内-海绵窦内侧壁沿肿瘤通道即可进入海绵窦,于ICA后方间隙切除肿瘤,需要注意的要点是鞍隔反折处肿瘤的仔细探查、脑脊液漏发生率高,和动眼神经的保护。患者术后MRI显示右侧ICA外侧少许肿瘤残留(图1),考虑与鞍隔塌陷后遮挡术野有关。
对于ICA外下型,ICA走形特点是虹吸弯后曲弯度大,后垂直段前方空间开阔,肿瘤通常经ICA垂直段前方,向外下方侵入海绵窦。对于该型肿瘤,手术需要充分显露所侵犯一侧的海绵窦下壁,扩大磨除海绵窦下壁骨质,自鞍底硬膜由内而外切开海绵窦前下壁进入海绵窦,于ICA前方和前下方间隙切除肿瘤,需要注意外展神经的保护。该类型全切率高,一般术中不会发生脑脊液漏,本组5例全切患者均为该类型。
对于ICA外侧型,ICA走形特点是虹吸弯前后曲均明显,肿瘤经ICA前下和外上方侵入海绵窦,海绵窦外侧壁受推挤明显向外膨隆,手术需要扩大磨除海绵窦下壁骨质,充分暴露海绵窦壁,硬膜的切开除了以上两条路径,还需切开ICA外侧的海绵窦下壁,海绵窦壁安全打开的部位一要远离ICA,二要循肿瘤通道切开,多方向进入海绵窦切除肿瘤。切除外侧间隙肿瘤时,须将颈内动脉内环打开,行颈内动脉内侧移位,才能显露外侧肿瘤。另外由于外展神经入海绵窦越过颈内动脉后曲上方,走行在颈内动脉水平段外侧,所以在海绵窦的后方及侧方间隙切除肿瘤时需特别注意对外展神经的保护。该类型手术最为复杂、难度最大,本组大部分切除的4例患者均属于该类型。本组1例患者由于肿瘤复发,质地坚韧,术中分离过程中过度牵拉外展神经,造成术后外展麻痹、复视,所幸神经结构保留,术后近1个月患者逐渐恢复,肿瘤最终只达到大部分切除,所以术中需仔细权衡利弊,对于良性肿瘤应以功能保护为主。
总之,个体化切除侵袭海绵窦垂体腺瘤符合现代微侵袭外科理念,术前仔细研读高分辨率MRI、薄层三维CT,可以将肿瘤分为ICA外上型、ICA外下型和ICA外侧型3种类型,每种类型都有各自不同的ICA走形特点和肿瘤生长(侵袭)通道,因而所需的暴露程度各不相同;应遵循由内而外、循肿瘤通道按需切开海绵窦壁的原则,结合术中导航及/或超声多普勒技术,时刻保持对ICA位置的判断,沿ICA走形切除肿瘤,可以最大程度地保护颈内动脉,同时提高肿瘤切除率。

