血肿抽吸联合低后位去骨瓣治疗高血压性脑出血的疗效分析
温兆孟,黄铭,马少波,刘文虎,刘建雄
1.甘肃中医药大学第一临床医学院,甘肃兰州 730000;2.甘肃省人民医院神经外科,甘肃兰州 730099
高血压性脑出血(hypertensive intracerebral hemorrhage,HICH)是由于长期高血压损伤脑内小动脉引起的急性脑血管病变,其起病急骤且进展迅速,近年来发病有年轻化趋势[1-3]。目前对HICH患者的外科治疗方式并无统一标准。本研究在既往钻孔引流手术的基础上增加低后位去大骨瓣手术,即低后位去除大骨瓣与血肿抽吸引流术,并探讨其疗效。
1 资料与方法
1.1 一般资料
选取甘肃省人民医院神经外科132例HICH患者进行回顾性研究,根据手术方式分为小骨窗组(n=52)及抽吸组(n=80)。小骨窗组患者采用显微镜下小骨窗开颅血肿清除术;抽吸组患者采用低后位去骨瓣联合血肿抽吸引流术。两组患者的一般资料比较,差异无统计学意义(P>0.05),见表1。本研究经甘肃省人民医院医学伦理委员会审批通过(伦理审批号:2023-240)。
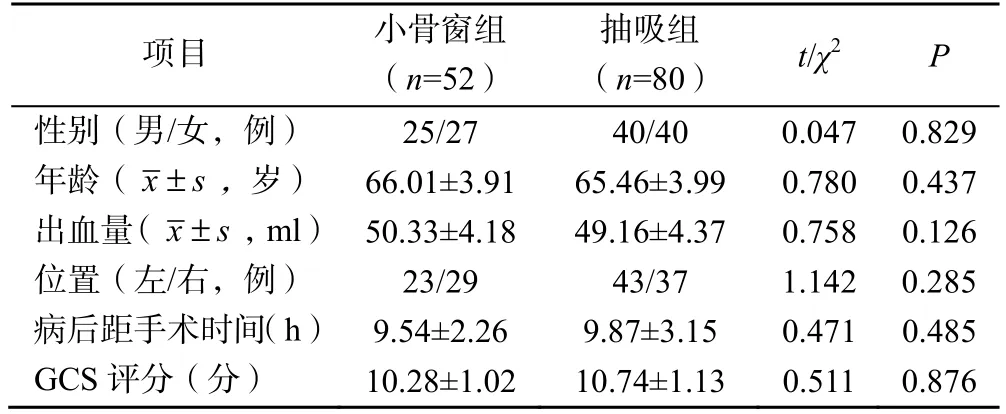
表1 两组患者的一般资料比较
1.2 纳入和排除标准
纳入标准:①有高血压病史;②经头颅CT检查确诊为脑出血,其中幕上出血量30~60ml;③临床资料齐全。排除标准:①有手术禁忌证;②出现脑疝者;③其他疾病引起的脑出血如动脉瘤破裂。
1.3 手术方法
两组患者均采取全身麻醉,根据术前头颅CT定位颅内血肿及选择合适的手术体位。
小骨窗组患者术前CT定位血肿,经碘酊消毒后于最大血肿层面相应的头皮处依次垂直切开至骨膜后,使用金属铣刀做一大小为3cm×3cm的骨窗,于骨窗中央十字形打开硬脑膜,在显微镜下分离脑组织并清除血肿,使用温生理盐水冲洗血肿腔,血肿腔壁覆盖医用即时止血纱布,充分止血,留置并固定引流管及颅内压监测仪,保持通畅并持续引流,应用人工生物补片减张缝合硬脑膜,骨瓣复位固定,缝合头皮切口并无菌包扎。
抽吸组患者以血肿抽吸装置行低后位去骨瓣抽吸引流术,见图1。患者全身麻醉后,采取仰卧位,根据CT下血肿的术前定位,测定血肿中央与最大血肿层面标记点的间距,于最大血肿层面相应的头皮处依次垂直切开至骨膜后,使用金属铣刀做一大小约为10cm×15cm的骨窗,骨瓣距中线约3cm,且向枕后方向扩展,下方骨瓣使用咬骨钳尽量去除至接近颧弓部位,于骨窗中央使用尖刀片与脑膜剪十字形打开硬脑膜,以血肿抽吸装置,常规消毒后在穿刺针的引导下进入血肿中心予以抽吸20%~40%总血肿量,留置并固定引流管及颅内压监测仪,保持通畅并持续引流,术后第2天向血肿腔内注射3万U尿激酶并夹闭引流管1.5h后再次开放,12h/次,待无血性液体引出后拔管,局部缝合并无菌包扎。
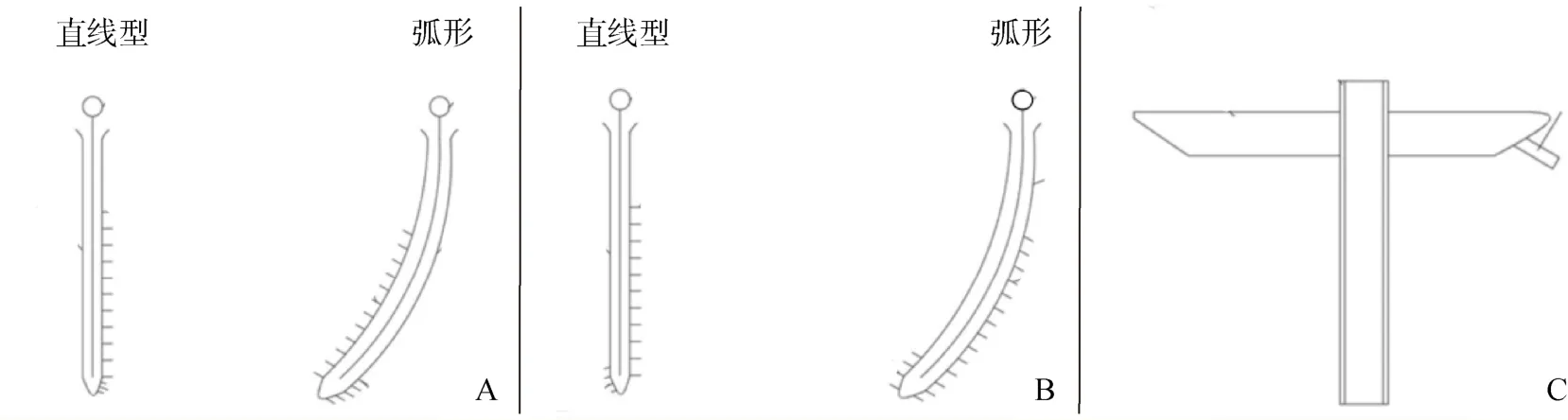
图1 抽吸组引流套件示意图
1.4 观察指标
对比两组患者血清中的神经元特异性烯醇化酶(neuron specific enolase,NSE)及白细胞介素-6(interleukin-6,IL-6)水平、手术情况(手术时长及术中失血量)、颅内压、颅内血肿完全清除率、术后并发症发生率、远期并发症总发生率,应用日常生活能力量表评估患者的预后状况(以独立、轻度依赖、中度依赖为预后良好)。
1.5 统计学方法
采用SPSS 25.0统计学软件对数据进行处理分析,计量资料以均数±标准差(±s)表示,比较采用t检验;计数资料以例数(百分率)[n(%)]表示,比较采用χ2检验或Fisher确切概率法,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者的手术情况及治疗效果比较
两组患者术前血清NSE、IL-6水平比较,差异无统计学意义(P>0.05);术后血清NSE与IL-6均较术前明显降低,差异有统计学意义(P<0.05);抽吸组患者术后血清NSE及IL-6水平、手术时长与术后颅内压均低于小骨窗组患者(P<0.05),术中失血量与小骨窗组相比差异无统计学意义(P>0.05);两组患者的颅内血肿完全清除率比较,差异无统计学意义(χ2=0.363,P=0.547),见表2~4。
表2 两组患者的血清NSE、IL-6水平比较(±s)

表2 两组患者的血清NSE、IL-6水平比较(±s)
注:与术前比较,*P < 0.05
?
表3 两组患者的手术情况比较(±s)
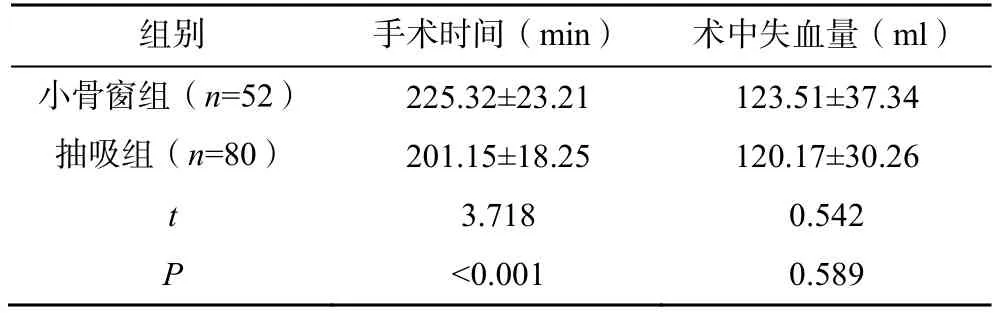
表3 两组患者的手术情况比较(±s)
组别 手术时间(min) 术中失血量(ml)小骨窗组(n=52) 225.32±23.21 123.51±37.34抽吸组(n=80) 201.15±18.25 120.17±30.26 t 3.718 0.542 P <0.001 0.589
表4 两组患者的颅内压比较(±s,mmHg)
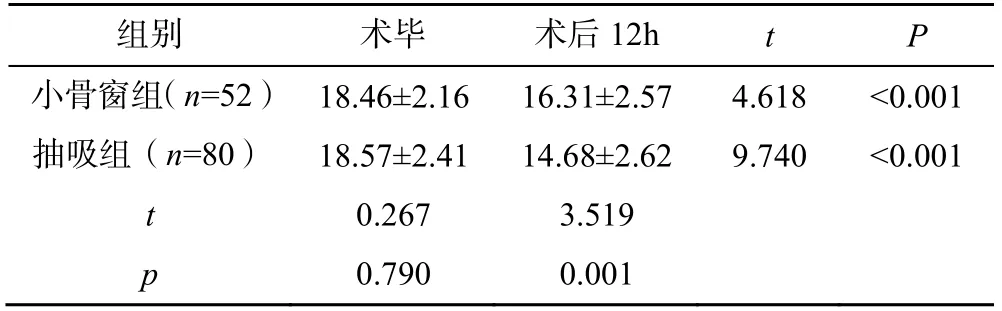
表4 两组患者的颅内压比较(±s,mmHg)
组别 术毕 术后12h t P小骨窗组(n=52) 18.46±2.16 16.31±2.57 4.618 <0.001抽吸组(n=80) 18.57±2.41 14.68±2.62 9.740 <0.001 t 0.267 3.519 p 0.790 0.001
2.2 两组患者的术后并发症比较
抽吸组患者的术后并发症总发生率低于小骨窗组患者(χ2=4.064,P=0.044);远期并发症总发生率比较,差异无统计学意义(χ2=2.121,P=0.145);术后6个月随访中,抽吸组患者的预后良好率高于小骨窗组患者,差异有统计学意义(χ2=3.875,P=0.049),见表5。
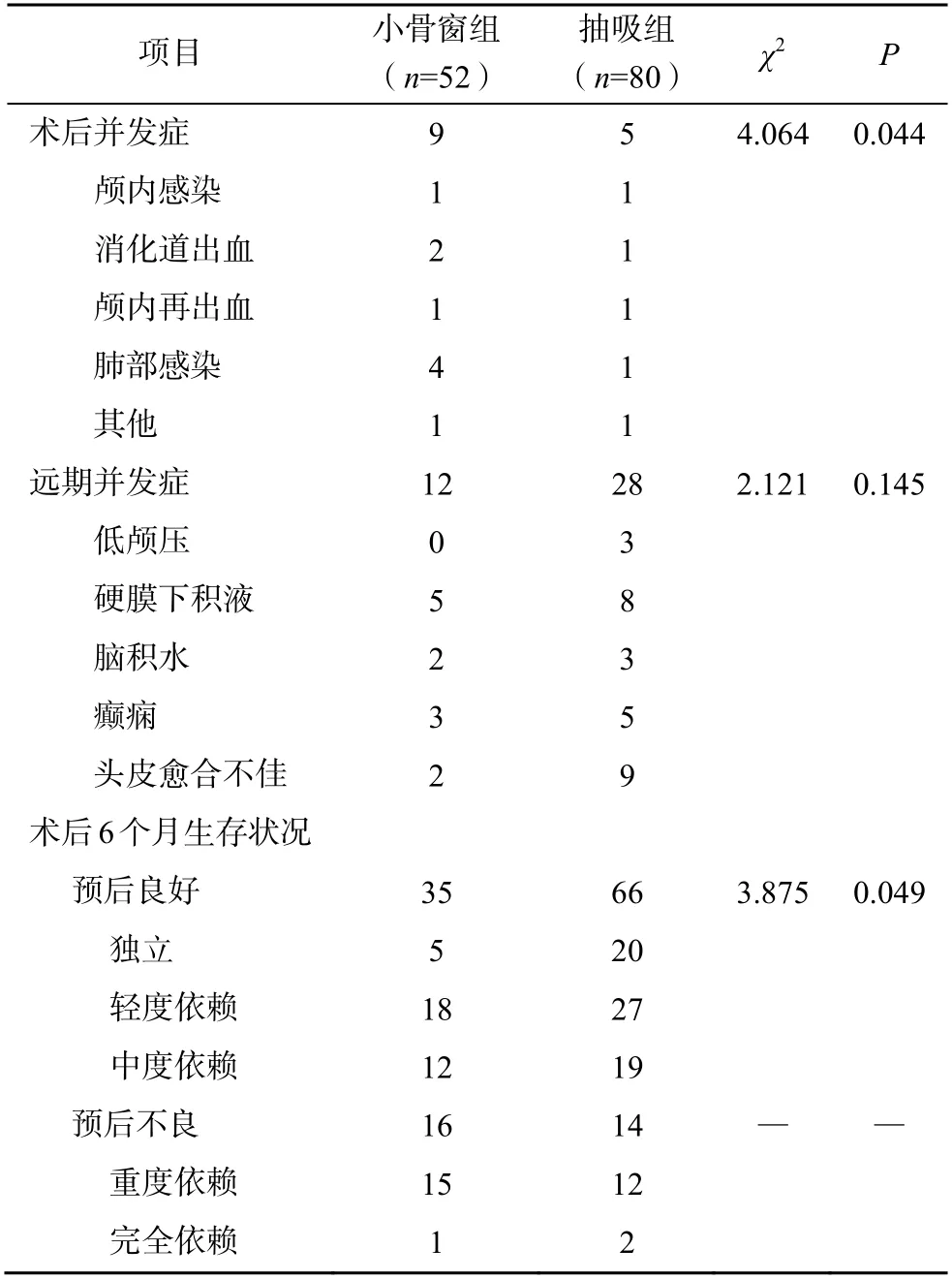
表5 两组患者的术后情况比较(n)
3 讨论
脑出血患者的手术治疗以降颅压为主[4]。当脑组织损伤引起血-脑脊液屏障功能障碍时,血清NSE、IL-6含量升高。因此,血清NSE、IL-6可用于评估中枢神经系统的受损情况和预后[5-6]。近年来,微创颅内血肿清除术已广泛应用,尤其在减轻血肿压迫、降低颅内压和预防继发性血肿扩大方面[7-8]。显微镜下小骨窗开颅血肿清除术是目前临床上治疗HICH的常用外科术式之一,该术式可在直视下清除血肿,提升血肿清除率,缺点是手术时间长,有潜在增加出血的风险,且可能对血肿周围正常的脑组织和血管造成一定的损伤[9]。为更好地降低颅内压与保护正常脑功能,减少术中损伤,本研究对既往血肿抽吸的手术方式进行改良,即低后位去骨瓣联合血肿抽吸引流术。术前设计皮瓣切口时靠近中线,为扩大骨瓣或再次手术预留选择,骨瓣距中线约3cm,向枕后方向扩展,下方骨瓣使用咬骨钳尽量去除至接近颧弓部位,通过以上方式补偿中线部位减少的去骨瓣面积,同时使用侧脑室引流装置,术中引流脑脊液,尽可能减轻因颅内高压或局部脑血管受压导致的脑肿胀,达到早期充分控制颅内压的目的。
本研究中,低颅压患者给予补液及平卧位支持治疗后好转;抽吸组1例脑积水患者后期行脑室-腹腔分流术,另4例患者诊断为单纯脑室扩大,无明显临床症状;小骨窗组2例患者出现硬膜下少量积液,无明显临床症状,随访后自行吸收,3例为硬膜下穿刺抽液;抽吸组4例无症状型硬膜下积液患者,另4例患者行硬膜下穿刺抽液。两组患者术后均常规应用抗癫痫药物,癫痫的延迟发作可能与皮质损伤和瘢痕形成有关。头皮愈合不良的患者定期换药或再次清创缝合后均愈合良好。两种术式血肿清除效果无明显差异,但从术后降颅压、并发症发生率及预后状况等方面比较,低后位去骨瓣联合抽吸引流术在治疗HICH中具有一定优势,可有效减少术中脑组织及局部血管损伤,特别是作为一种进入皮层下空间的手段,最大限度地减少对脑组织的损伤和去除血肿[10]。通常去大骨瓣手术失血多于小切口小骨窗,主要因头皮、颅骨、脑膜动脉失血等,本研究中低后位大骨瓣减压术虽较小骨窗开颅手术扩大去骨瓣面积,但避开矢状窦旁蛛网膜颗粒较多的中线部位,使术中出血量及术中止血时间并未显著增加,兼顾传统大骨瓣与改良大骨瓣术式减压效果的优点,利于再次扩大去骨瓣手术。在引流过程中联合使用尿激酶促进剩余血肿的引流,通过控制血肿的排出速度,借助残余血肿对潜在出血点的压迫,减少因血肿过快排空而引起再出血。早期拔除引流管有利于降低感染概率;使用个体化的血压控制方案改善患者预后且可降低HICH复发的风险[10-11]。需要注意的是,低后位去除大骨瓣与血肿抽吸引流术一定程度上存在首次手术后血肿清除欠佳及因引流时间延长而导致颅内感染等并发症增多的隐患,术前需与患者及家属充分沟通。
综上所述,低后位去除大骨瓣与血肿抽吸引流术可有效治疗HICH,解救被压迫的脑组织,减少正常脑组织的损伤及并发症的发生,进而达到早期充分控制颅内压、促进神经功能恢复的目的。本研究不足之处在于样本量较小,后续需扩大样本量进行多中心研究。

