产后出血危险因素回顾性分析及风险预测模型的建立*
马一虎,张俊茹,马 妍,白 璐,姚念玲,乔谷媛,马向东
(空军军医大学第一附属医院妇产科,西安 710032)
产后出血(postpartum hemorrhage,PPH)是导致产后死亡的主要原因之一,根据世界卫生组织在全球范围内的调查统计,约25%的孕产妇死亡由产后出血导致[1]。近年来,随着我国“二孩”及“三孩”政策开放,孕妇年龄和妊娠次数增加,宫缩乏力、前置胎盘甚至凶险性前置胎盘、胎盘植入的发生风险增加,严重产后出血的发生风险也明显增大。2016年以后,我国产后24 h出血量在1 000 mL以上的严重产后出血逐渐增加,2016—2018年全国严重产后出血发生率分别为0.62%、0.81%、0.93%[2]。因此,如何有效预测产后出血尤其是严重产后出血的发生风险,制订相应的预防措施,对于降低孕产妇死亡率极其重要。本研究通过分析产后出血的危险因素,建立列线图风险预测模型,以期为产后出血的预测及出血量的预估提供依据,现报道如下。
1 资料与方法
1.1 一般资料
选取2017-2022年于本院定期产检的产妇884例,将其中分娩并发生产后出血的472例产妇纳入出血组,足月分娩且未发生产后出血的产妇516例纳入未出血组。纳入标准:(1)出血组产后出血符合2014年版中华医学会妇产科学分会《产后出血预防与处理指南》诊断标准[3],即阴道分娩后24 h内出血量>500 mL,剖宫产后24 h内出血量>1 000 mL;(2)围产儿正常;(3)分娩孕周≥28 周;(4)产妇本人知情同意。排除标准:(1)患有精神或心理疾病,无法配合或非自愿配合者;(2)临床资料不完整者。出血组排除多胎妊娠36例,流产、引产及外院分娩68例,最终纳入368例。本研究经本院伦理委员会审核通过,所有受试者均知情同意。
1.2 方法
1.2.1资料收集
(1)临床基本信息:年龄、婚姻状况、孕前BMI、有无既往子宫手术史、孕产史(是否孕次≥3次、有无既往流产史)等。(2)本次妊娠及分娩情况:分娩时孕周、胎盘情况(是否合并凶险性前置胎盘、是否胎盘滞留)、分娩方式(本次分娩是否剖宫产)、胎儿体重(是否巨大儿)、产后24 h出血量、辅助生殖情况(是否辅助生殖)、有无妊娠期糖尿病、有无妊娠期高血压疾病(包括妊娠期高血压、子痫前期、子痫,以及妊娠合并慢性高血压和慢性高血压并发子痫前期)、是否合并自身免疫系统疾病等。
1.2.2产后出血量计算
(1)阴道分娩产妇:产时采用容积法评估出血量,产后采取会阴垫称重法,以称重时的重量减去会阴垫自重再乘以1.05计算产后出血量,总出血量为产时出血量与24 h内产后出血量之和。(2)剖宫产产妇:术中出血量包括术中负压吸引器吸出物总量减去羊水量,估算地板、手术衣、无菌巾、床单、尿铺垫、手术布单等手术材料上的出血量,以及纱布上的失血量(采用减重法,即血纱布重量与干纱布重量之差),术中出血量为以上3个部分之和。术后出血量计算与阴道分娩产妇产后出血量一致[4],总出血量为术中出血量与24 h内产后出血之和。
1.3 统计学处理
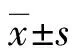
2 结 果
2.1 基本资料
共纳入884例产妇,年龄29(23,42)岁。两组婚姻状况、孕前BMI、分娩时孕周比较,差异均无统计学意义(P>0.05),见表1。

表1 两组基本资料比较[n(%)]
2.2 产后出血的单因素分析
单因素分析结果显示,既往子宫手术史、合并凶险性前置胎盘、胎盘滞留、本次分娩剖宫产、孕次≥3次、既往流产史、巨大儿、合并妊娠期糖尿病、合并妊娠期高血压疾病、合并自身免疫系统疾病对产后出血有影响(P<0.05),年龄、辅助生殖对产后出血无明显影响(P>0.05),见表2。

表2 产后出血的单因素分析
2.3 产后出血风险列线图预测模型的建立
2.3.1logistic预测模型变量筛选
本研究共纳入12个变量,将单因素分析筛选出差异有统计学意义的10个变量利用Lasso回归方法进行筛选,最终10个潜在变量全部为非零特征预测因子:既往子宫手术史、胎盘滞留、合并凶险性前置胎盘、本次分娩剖宫产、巨大儿、合并妊娠期高血压疾病、合并妊娠期糖尿病、孕次≥3次、既往流产史、合并自身免疫系统疾病,见图1。

A:系数路径图;B:交叉验证曲线。
2.3.2logistic多因素回归分析
以上述筛选的10个变量为自变量,以是否发生产后出血为因变量(赋值:出血=1,未出血=0),logistic多因素回归分析结果显示:既往子宫手术史、合并凶险性前置胎盘、本次分娩剖宫产、巨大儿、合并妊娠期高血压疾病、既往流产史、合并自身免疫系统疾病是产后出血的独立影响因素(P<0.05),见表3。
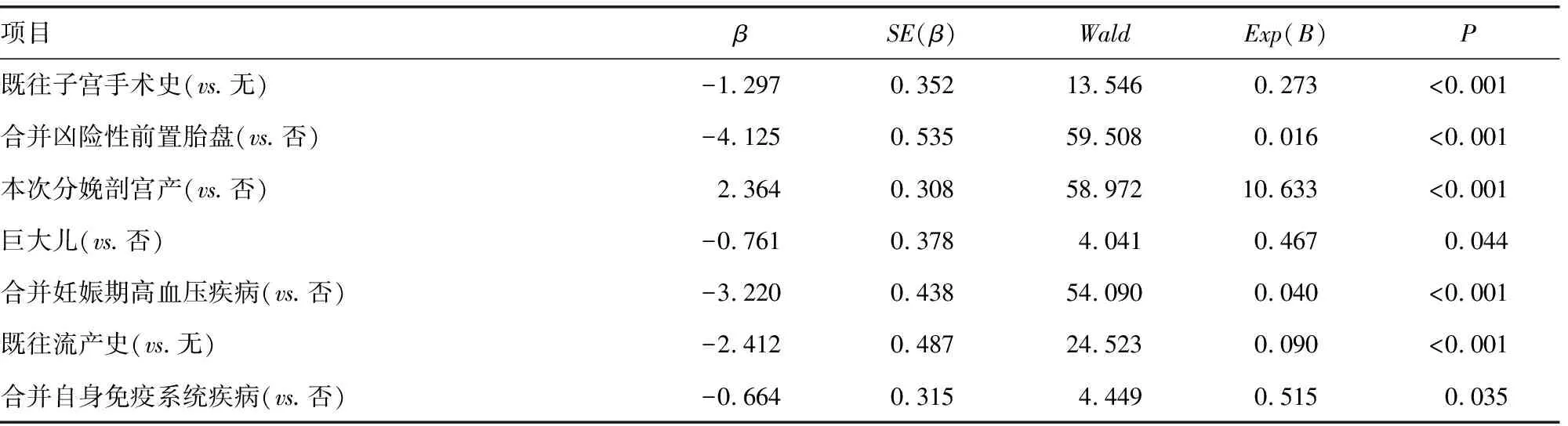
表3 产后出血的多因素logistic回归分析
2.3.3产后出血风险列线图预测模型
基于上述筛选出的独立影响因素建立产后出血风险预测模型,绘制列线图(图2)。其中,既往子宫手术史赋24分,合并凶险性前置胎盘赋赋100分、本次分娩非剖宫产赋50分、巨大儿赋14分、合并妊娠期高血压疾病赋80分,既往流产史赋49分,合并自身免疫系统疾病赋32分。

图2 产后出血风险列线图预测模型
2.3.4模型预测效果评价
采用Bootstrap法重复自抽样200次对预测模型进行效果评价。校准曲线显示,实际概率和预测概率较一致,具有较好的预测精度,见图3。模型的ROC曲线下面积(AUC)为0.853(95%CI:0.826~0.879),见图4。DCA曲线及临床影响曲线显示,阈值在0.2以上时具有较好的净获益,见图5。以上均提示模型具有较好的精准度。

图3 预测模型的校准曲线

图4 预测模型的ROC曲线

A:DCA曲线;B:临床影响曲线;Prediction nomogram:预测模型曲线;All:所有样本均为阳性,全部发生产后出血;None:所有样本均为阴性,均不发生产后出血,净获益为0。
3 讨 论
产后出血是导致孕产妇死亡的原因之一。既往研究证实,产后出血的危险因素包括年龄>35岁,胎盘因素(前置胎盘、凶险性前置胎盘、胎盘早剥),妊娠合并症(妊娠期糖尿病、妊娠期高血压),巨大儿,多次妊娠,瘢痕子宫,羊水过多等[5],与本研究结果基本一致。本研究共纳入884例产妇作为研究对象,根据是否发生产后出血分为出血组与未出血组。多因素logistic回归分析结果显示,既往子宫手术史、合并凶险性前置胎盘、巨大儿、合并妊娠期高血压疾病、既往流产史、合并自身免疫系统疾病是产后出血的独立危险因素,本次分娩剖宫产是产后出血的保护因素。
有既往子宫手术史的孕产妇易形成瘢痕子宫。瘢痕子宫是指在子宫有创操作后(包括剖宫产手术、子宫肌瘤切除术、子宫成形术等),在子宫切口处形成瘢痕,其并非一种病理状态,而是子宫切口正常愈合的过程。近年来,我国有前次及前两次剖宫产史的产妇越来越多,产妇中合并瘢痕子宫的患者增多。瘢痕子宫再次妊娠易发生子宫肌肉层分离,产后出血的发生风险增加[6]。据报道,瘢痕子宫再次妊娠,剖宫产后并发产后出血的概率为14.8%[7],这可能与瘢痕子宫合并宫缩乏力、腹腔粘连、胎盘植入的概率较高有关。瘢痕子宫切口若缝合错位或感染,易导致剖宫产切口处发生子宫内膜炎,从而使此处的子宫内膜间质缺乏或缺陷,若再次妊娠囊在此着床,胎盘可通过此处缺陷进入肌层,发生胎盘植入[8]。因此,临床要严格掌握剖宫产指征,控制首次剖宫产率,并降低非必要的子宫有创操作,优化对子宫切口的缝合及护理,这对于防止产后大出血具有重要意义。
胎盘因素是产后出血的常见病因之一,包括胎盘植入、胎盘残留、胎盘早剥等,约36%的产后出血由胎盘相关因素造成[9]。前置胎盘常导致蜕膜基底外的胎盘绒毛侵犯,进而引起胎盘植入[10],胎盘植入往往导致较为严重的产后出血。对于前置胎盘的产妇,发现经阴道分娩产后出血的发生率为43%,剖宫产后出血的发生率为25%,远高于总体产后出血发生率[11]。对于前置胎盘不合并胎盘植入的产妇,仍然有约19%出现产后出血[12]。凶险性前置胎盘指既往有剖宫产史或其他子宫有创操作史(如子宫肌瘤剔除术),再次妊娠胎盘附着于子宫瘢痕处,易并发胎盘粘连、胎盘植入、大出血,严重威胁母儿的生命安全,是产科危急重症之一[13-14]。黎萍等[15]发现,凶险性前置胎盘患者胎盘主体附着部位与妊娠结局存在相关性,其中宫颈外口浸润型胎盘的子宫切除率、胎盘植入率、术中及术后大出血概率较高,妊娠结局较差。凶险性前置胎盘患者子宫肌层收缩能力差,子宫下段组织菲薄,胎盘部位血供极其丰富,在术中多可以看到怒张的血管,在剥离胎盘后往往血窦无法闭合,发生严重产后出血[16]。超声是诊断凶险性前置胎盘的首选方法[17],可以利用超声检测子宫动脉搏动指数(UtA-PI)和子宫动脉组里指数(UtA-RI)预测凶险性前置胎盘的植入深度[18],判断大出血风险。临床对于凶险性前置胎盘患者应按照规范化流程处理,合理评估其风险,选择合适的手术方式,术前及术后及时纠正贫血[19],才能有效改善妊娠结局。
妊娠期高血压疾病的发病基础为滋养细胞浸润不足、螺旋动脉重铸障碍,发生血流灌注异常[20],严重者导致胎盘早剥,从而并发严重的产后出血[21]。此外,由于治疗妊娠期高血压疾病时往往需要使用解痉、降压药物,这些药物均能降低子宫平滑肌的兴奋性,易诱发宫缩乏力,从而导致产后出血[22]。
巨大儿一般指出生时胎儿体重≥4 000 g,会引起产妇子宫过度膨胀,子宫肌纤维过度延长,影响子宫的收缩性,产生宫缩乏力,从而导致产后出血[23]。此外,巨大儿在分娩时易引起产妇外阴撕裂及软产道损伤,造成产后持续性出血。既往多项研究表明,巨大儿增加了产后出血风险[5,24]。
妊娠期免疫系统的变化是母体对维持胎儿这一“非己”成分的免疫耐受及对外界刺激的应答[25]。妊娠期自身免疫系统疾病表现多种多样,最常有系统性红斑狼疮、抗磷脂综合征、干燥症、自身免疫性甲状腺炎、血小板减少、肾病综合征等。妊娠期自身免疫系统疾病患者,尤其系统性红斑狼疮患者由于血栓与流产的发生风险,往往需要持续使用抗凝药改善胎盘循环,包括阿司匹林与低分子肝素[26],这增加了产后出血风险。此外,妊娠期免疫系统的改变使血小板的利用也相应增加[27],产后出血的风险也随之增加。
若产妇在剖宫产术中有出血倾向,医护人员可迅速采用子宫动脉结扎、子宫改良B-Lynch缝合术、缝扎及电凝出血点等方式迅速减少出血量;而对于阴道分娩出现出血倾向的产妇,往往只能采用给予宫缩药物、宫腔压迫、动脉介入等手段,无法快速准确止血,止血效果与时效远比不上剖宫产术中止血。本研究也发现,本次分娩剖宫产是产后出血的保护因素(P<0.05)。
2017年,我国的人工流产率已达50.6%。人工流产可导致多种妊娠不良结局的发生,包括产后出血[28]。已有证据表明流产次数是前置胎盘及胎盘植入的独立危险因素[29]。同瘢痕子宫,人工流产次数过多或多次刮宫,可造成创伤性内膜缺陷,使得底蜕膜部分或完全缺乏,最终造成胎盘附着异常,从而侵入肌层形成胎盘植入[30],增加产后出血的风险。因此,对于育龄期女性,应做好宣教,采取合适的避孕措施,避免发生非意愿妊娠。并且,严格把握人工流产指征,术中注意无菌操作,避免暴力操作,术后做好护理与康复;此外,对孕产妇严格建卡,记录孕次、产次及流产次数,做好产后出血风险评估,减少不良妊娠结局的发生。
本研究基于产后出血的独立影响因素绘制列线图预测模型,该预测模型的校正曲线与理想曲线较为接近,AUC为0.853(95%CI:0.826~0.879),DCA曲线及临床影响曲线显示阈值在0.2以上时,模型所判断的产后出血高风险人群与实际产后出血人群基本一致,模型具有较好的净获益,表明模型具有较好的应用价值,对于预测产后出血具有较好的精准度。
综上所述,产后出血是一种多因素引起的产科严重并发症,临床需要产科医生与多学科联合共同预防与诊治,做好规范化管理、孕前宣教,完善合理的孕前、孕期检查。产科工作人员需要熟练掌握高危妊娠和产后出血的危险因素,根据孕检资料识别高危孕妇。对于存在产后出血风险的孕妇,建议选择三级甲等及有血库的医院,并选择合适的分娩方式。在术中灵活运用手术方式彻底止血,产后合理选择缩宫药物来减少产后出血。只有加强孕前保健、孕期检测、产时及产后预防,才能减少严重产后出血的发生,有效改善母婴结局。

