乙肝相关性慢加急性肝衰竭的TBIL、WBC、HGB、PT、PTA、INR变化趋势分析
尹朋博 曾庆磊 李晶晶 杨康丽 何玉婷 余祖江
(郑州大学第一附属医院 感染病科 河南 郑州 450052)
乙肝相关性慢加急性肝衰竭的TBIL、WBC、HGB、PT、PTA、INR变化趋势分析
尹朋博曾庆磊李晶晶杨康丽何玉婷余祖江
(郑州大学第一附属医院 感染病科河南 郑州450052)
【摘要】目的探讨乙肝相关性慢加急性肝衰竭(HBV-ACLF)患者TBIL、WBC、HGB、PT、PTA、INR的变化趋势。方法选取2014年3月至2015年4月郑州大学第一附属医院收治的86例HBV-ACLF患者,均给予基础内科治疗,根据4周预后情况分为好转组和恶化组,分析TBIL、WBC、HGB、PT、PTA、INR的动态变化趋势。结果恶化组在入院4周内TBIL逐渐升高,存活组在第1周升高至峰值后逐渐下降,死亡组TBIL水平高于存活组(P<0.05)。4周内两组WBC均逐渐下降,除第3周外,死亡组WBC水平高于存活组(P<0.05)。4周内两组HGB均逐渐下降,且两组间HGB水平差异无统计学意义(P>0.05)。4周内死亡组的PT和INR均逐渐上升,存活组均逐渐下降,第1~4周死亡组PT和INR水平均高于存活组(P<0.05)。4周内死亡组PTA逐渐下降,存活组逐渐上升,第1~4周死亡组PTA水平低于存活组(P<0.05)。结论通过观察HBV-ACLF患者TBIL、WBC、PT、PTA、INR早期的动态变化趋势可初步反映其预后情况,为临床评估预后及指导治疗提供参考。
【关键词】慢性乙型病毒性肝炎;慢加急性肝衰竭;生化学指标
慢加急性肝衰竭(acute-on-chronic liver failure,ACLF)是在慢性肝病(先前诊断或未诊断)基础上短期内发生急性或亚急性肝功能失代偿的临床症候群,临床表现为黄疸、凝血障碍、腹水和/或肝性脑病[1-2]。在我国,引起肝衰竭的病因主要是乙型肝炎病毒[3]。因此,乙肝相关性慢加急性肝衰竭(HBV-ACLF)是临床常见的严重肝病症候群。本研究对86例HBV-ACLF患者的总胆红素(TBIL)、白细胞(WBC)、血红蛋白(HGB)、凝血酶原时间(PT)、凝血酶原时间活动度(PTA)、国际标准比值(INR)进行分析,研究其变化趋势及对预后的影响,为初步评估肝衰竭预后提供依据,并为临床治疗提供参考。
1资料与方法
1.1临床资料病例来自2014年3月至2015年4月在郑州大学第一附属医院住院并确诊为HBV-ACLF的86例患者。其中男59例(68.60%),女27例(31.40%);年龄为15~73岁,平均(44.66±12.23)岁。
1.2入选及排除标准选取符合2012年《肝衰竭诊治指南》标准并确诊为HBV-ACLF的病例,排除原发性肝癌,排除肝胆管结石、肿瘤等引起的梗阻性黄疸、溶血性黄疸及先天性疾病导致的高胆红素血症,排除伴有慢性肾功能不全、血液系统疾病的患者。
1.3分组标准所有患者均给予抗病毒、保肝、输白蛋白、调节肠道菌群等内科治疗,根据4周预后情况分为好转组及恶化组。肝功能及凝血功能恢复好转或正常,无其他伴随并发症者纳入好转组(45例);肝功能及凝血功能恶化,或出现严重并发症,病情恶化或死亡者,肝移植或放弃治疗者均纳入恶化组(41例)。好转组中男28例,女17例,年龄(43.20±11.98)岁;恶化组中男31例,女10例,年龄(46.27±12.43)岁。两组患者性别、年龄差异无统计学意义(P>0.05)。
1.4观察指标对入院期间患者的TBIL、WBC、HGB、PT、PTA、INR生化指标进行记录,观察基线及第1、2、3、4周的变化情况,对两组间各统计指标的变化情况进行统计分析。

2结果
2.1TBIL、WBC的变化趋势及比较好转组TBIL在入院第1周上升至峰值后呈下降趋势;恶化组TBIL在入院4周内呈升高趋势,且4周内TBIL均值高于好转组(P<0.05)(见图1和表1)。两组中WBC在入院4周内均呈下降趋势,除第3周外恶化组WBC均值高于好转组(P<0.05)(见图2和表1)。
2.2HGB、PTA的变化趋势及比较好转组HGB除第3周外总体呈下降趋势;恶化组入院4周内HGB呈持续下降趋势;两组间HGB均值差异无统计学意义(见图3和表1)。好转组PTA入院4周内呈持续升高趋势;恶化组PTA除第2周外总体呈下降趋势;恶化组1~4周内PTA均值低于好转组(P<0.05)(见图4和表2)。

图1 4周内TBIL的变化趋势
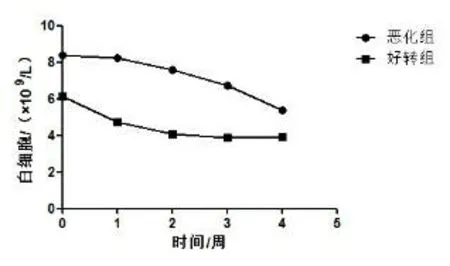
图2 4周内WBC的变化趋势

图3 4周内HGB的变化趋势

图4 4周内PTA的变化趋势
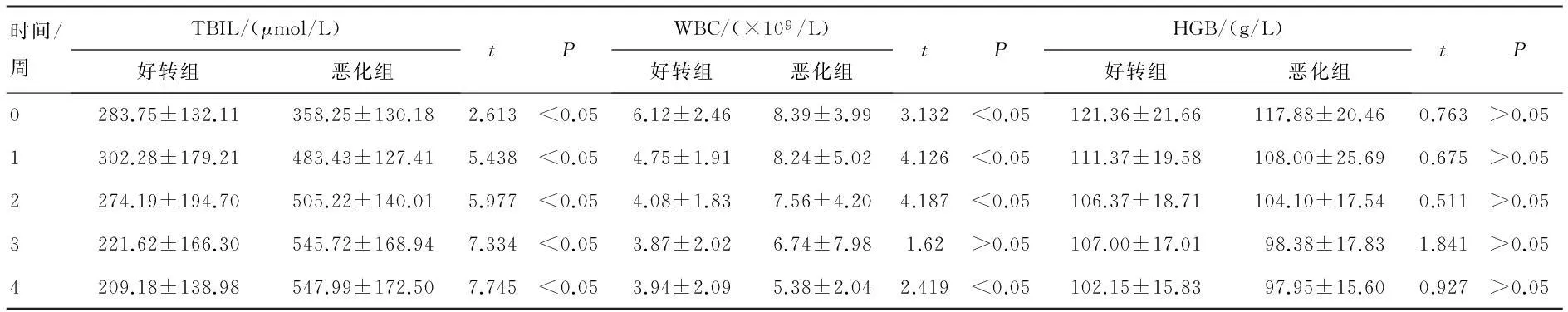
时间/周TBIL/(μmol/L)好转组恶化组tPWBC/(×109/L)好转组恶化组tPHGB/(g/L)好转组恶化组tP0283.75±132.11358.25±130.182.613<0.056.12±2.468.39±3.993.132<0.05121.36±21.66117.88±20.460.763>0.051302.28±179.21483.43±127.415.438<0.054.75±1.918.24±5.024.126<0.05111.37±19.58108.00±25.690.675>0.052274.19±194.70505.22±140.015.977<0.054.08±1.837.56±4.204.187<0.05106.37±18.71104.10±17.540.511>0.053221.62±166.30545.72±168.947.334<0.053.87±2.026.74±7.981.62>0.05107.00±17.0198.38±17.831.841>0.054209.18±138.98547.99±172.507.745<0.053.94±2.095.38±2.042.419<0.05102.15±15.8397.95±15.600.927>0.05
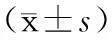
表2 两组PTA、PT、INR的变化情况比较
2.3PT、INR的变化趋势及比较好转组PT和INR入院4周内均呈下降趋势,恶化组均呈上升趋势,恶化组1~4周内PT和INR均值高于好转组(P<0.05)(见图5、图6和表2)。
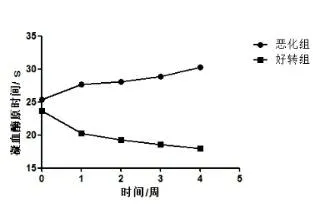
图5 4周内PT的变化趋势
3讨论
HBV-ACLF是感染科常见疾病,是各种肝病中发展较快、病死率较高的疾病类型,目前尚无有效的治疗方法。肝脏具有多种功能,且肝细胞的再生能力强大,肝衰竭的研究前景非常广阔。本文通过研究

图6 4周内INR的变化趋势
HBV-ACLF患者TBIL、WBC、HGB、PTA、PT、INR的变化趋势并进行对比分析,为初步评估肝衰竭预后提供依据,并指导临床治疗。
HBV-ACLF是在慢性乙型肝炎的基础上,因急性诱因出现肝功能失代偿的临床症候群。本研究发现,HBV-ACLF患者经积极的抗病毒、保肝等内科治疗后好转45例,恶化41例,好转率为52.33%。这与Sun、Ma等[3-4]报道的HBV-ACLF生存率(51.0%、57.8%)相比稍有差异,其可能原因:①HBV-ACLF患者年龄及性别比例构成不同,同时国内外患者的身体素质、体型有所差异;②所选病例区域不同,因地域及经济条件的差异,对肝衰竭的诊断及治疗有所差别,导致生存率的差异。
本研究通过对两组TBIL在4周内的变化趋势分析发现,两组在第1周后变化趋势呈明显差异。因发生ACLF时肝细胞短时间内大量破坏,肝功能受到严重损伤,而肝脏是胆红素代谢的唯一场所,从而导致胆红素代谢障碍,TBIL短时间内快速升高[5-6]。第1周因肝细胞破坏严重,TBIL在两组中均升高明显。随着积极的内科治疗,部分肝细胞再生能力恢复,肝细胞处于不断的破坏与再生状态,存活组中肝细胞再生高于肝细胞破坏,肝脏处于恢复期,肝衰竭病情进展得以有效控制,从而使胆红素呈下降趋势。反之,死亡组中残存肝细胞过少,再生能力严重受损,肝衰竭病情进展未完全受控制,导致病情持续恶化,胆红素不断上升。因此,可根据TBIL在第1周后的变化趋势为预后判断提供依据。
既往相关研究显示,ACLF的临床表现与感染性休克相似,肝衰竭时肝细胞大量坏死激活体内的免疫系统,产生各种细胞因子及炎症介质,作用于机体各种器官、系统,导致组织细胞缺血缺氧、代谢紊乱、功能障碍,甚至多器官功能衰竭[2]。Moreau等[7]研究发现肝衰竭具有较高的白细胞及C反应蛋白水平,可能与肝衰竭时机体存在不同程度的细菌或真菌感染有关,或与肝细胞坏死激活的免疫反应有关。本研究中两组WBC在入院4周内均逐渐下降,除第3周外,恶化组WBC水平均高于好转组。入院后经积极的抗感染治疗,WBC逐渐下降,且好转组下降趋势明显。因此,预防及控制感染尤为关键,尤其是早期能否及时控制感染对HBV-ACLF患者预后极为重要[8]。
肝衰竭患者常伴发贫血,可能与肝衰竭患者多伴消化道出血、饮食差及肝细胞摄取造血物质能力下降等有关[9]。Lang等[10-12]研究表明,TBIL可通过引起红细胞凋亡导致贫血,但不同的胆红素浓度对贫血的影响不同。两组HGB在4周内基本呈下降趋势,但两组间HGB均值未见明显差异,一方面可能与胆红素浓度对HGB的影响有关,一方面可能与部分贫血较重者接受输血有关。
肝脏不仅合成凝血因子,同时清除活化的凝血因子。肝衰竭时肝功能严重受损,导致凝血及抗凝血的平衡遭到破坏。 Wlodzimirow等[13]研究发现,PTA、INR等对肝衰竭预后有重要影响。本研究中两组PTA、PT、INR在入院1~4周内变化趋势均呈明显差异,因此可根据PTA、PT、INR在入院1周后的变化趋势评估HBV-ACLF患者的预后。
综合分析可知,HBV-ACLF患者TBIL、WBC、PTA、PT、INR在恶化组与好转组中变化趋势呈显著性差异,且于入院第1周即开始出现。因此,可根据TBIL、WBC、PTA、PT、INR的变化趋势为HBV-ACLF患者预后评估提供依据,并及早采取有效措施,从而指导临床治疗。
参考文献
[1]Liver Failure and Artificial Liver Group,Chinese Society of Infectious Diseases,Chinese Medical Association;Severe Liver Diseases and Artificial Liver Group,Chinese Society of Hepatology,Chinese Medical Association.Diagnostic and treatment guidelines for liver failure (2012 version)[J]. Zhonghua Gan Zang Bing Za Zhi,2013,21(3):177-183.
[2]Sarin S K,Kedarisetty C K,Abbas Z,et al.Acute-on-chronic liver failure: consensus recommendations of the Asian Pacific Association for the Study of the Liver (APASL) 2014[J].Hepatol Int,2014,8(4):453-471.
[3]Sun Q F,Ding J G,Xu D Z,et al.Prediction of the prognosis of patients with acute-on-chronic hepatitis B liver failure using the model for end-stage liver disease scoring system and a novel logistic regression model[J].J Viral Hepat,2009,16(7):464-470.
[4]Ma K,Guo W,Han M,et al.Entecavir treatment prevents disease progression in hepatitis B virus-related acute-on-chronic liver failure: establishment of a novel logistical regression model[J].Hepatol Int,2012,6(4):735-743.
[5]Shabani Z,Bagheri M,Zare-Bidaki M,et al.NK cells in hepatitis B virus infection: a potent target for immunotherapy[J].Arch Virol,2014,159(7):1555-1565.
[6]Garcea G,Ngu W,Neal C P,et al.Bilirubin levels predict malignancy in patients with obstructive jaundice[J].HPB (Oxford),2011,13(6):426-430.
[7]Moreau R,Jalan R,Gines P,et al.Acute-on-chronic liver failure is a distinct syndrome that develops in patients with acute decompensation of cirrhosis[J].Gastroenterology,2013,144(7):1426-1437.
[8]Huang K,Hu J H,Wang H F,et al.Survival and prognostic factors in hepatitis B virus-related acute-on-chronic liver failure[J].World J Gastroenterol,2011,17(29):3448-3452.
[9]Thachil J.Anemia-the overlooked factor in bleeding related to liver disease[J].J Hepatol,2011,54(3):593-594.
[10]Lang E,Gatidis S,Freise N F,et al.Conjugated bilirubin triggers anemia by inducing erythrocyte death[J].Hepatology,2015,61(1):275-284.
[11]Lang E,Qadri S M,Lang F.Killing me softly-suicidal erythrocyte death[J].Int J Biochem Cell Biol,2012,44(8):1236-1243.
[12]Khan N M,Poduval T B.Bilirubin augments radiation injury and leads to increased infection and mortality in mice: molecular mechanisms[J].Free Radic Biol Med,2012,53(5):1152-1169.
[13]Wlodzimirow K A,Eslami S,Abu-Hanna A,et al.A systematic review on prognostic indicators of acute on chronic liver failure and their predictive value for mortality[J].Liver Int,2013,33(1):40-52.
The dynamic changes of TBIL、WBC、HGB、PT、PTA、INR of HBV-associated acute-on-chronic liver failure
Yin Pengbo, Zeng Qinglei, Li Jingjing, Yang Kangli, He Yuting, Yu Zujiang
(DepartmentofInfectiousDiseases,theFirstAffiliatedHospitalofZhengzhouUniversity,Zhengzhou450052,China)
【Abstract】ObjectiveTo investigate the dynamic changes of total bilirubin (TBIL), white blood cells (WBC), hemoglobin (HGB), prothrombin time (PT), prothrombin time activity (PTA), international standard value(INR) of the HBV-associated acute-on-chronic liver failure (HBV-ACLF). Methods86 patients with HBV-ACLF were enrolled and divided into improvement group and deterioration group according to their prognosis at 4 weeks after admission. All patients were administered with the same regimen. And then the dynamic changes of TBIL、WBC、HGB、PT、PTA、INR and its predictive value on prognosis were analyzed.ResultsTBIL in improvement group increased to peak at week 1 after admission and then declined gradually through week 4, while TBIL in deterioration group increased consistently. Serum TBIL levels in deterioration group were higher than the improvement group(P<0.05).WBC in both groups declined gradually during the four-weeks observational period after admission. WBC levels in deterioration group was higher than the improvement group(P<0.05). However, the week 3 was excluded. HGB in both groups declined gradually during the four-week observational period after admission. No statistical difference was observed for HGB level in both groups(P>0.05). PT and INR in deterioration group increased gradually while declined in improvement group during the four-week observational period after admission. PT and INR levels in deterioration group was higher than the improvement group during the four-week observational period after admission (P<0.05). PTA in deterioration group declined gradually while elevated in improvement group during the four-week observational period after admission. PTA levels in deterioration group was lower than the improvement group(P<0.05). ConclusionThe early dynamic changes of TBIL, WBC, PT, PTA and INR could reflect the prognosis and guide the treatment of the HBV-ACLF.
【Key words】chronic Hepatitis B; acute-on-chronic liver failure; biochemical index
(收稿日期:2015-12-22)
【中图分类号】R 512.6+2
doi:10.3969/j.issn.1004-437X.2016.03.007
通讯作者:余祖江,E-mail:johnyuen@zzu.cn。

