开腹与腹腔镜下子宫肌瘤剔除术对多发或巨大子宫肌瘤的疗效对比
郑 霞 朱 烨
子宫肌瘤是由于子宫平滑肌细胞增生而导致的一种女性生殖道良性肿瘤。目前临床上对于子宫肌瘤的治疗主要为手术及性激素治疗[1]。传统的手术方法主要包括子宫全切除术、子宫的次全切除术以及开腹子宫肌瘤剔除术[2]。为探讨开腹剔除术与腹腔镜子宫肌瘤剔除术对多发或巨大子宫肌瘤的临床治疗效果和安全性,本研究选择我院行开腹剔除术33例和腹腔镜子宫肌瘤剔除术34例的临床资料进行对比分析,现报告如下。
1 资料与方法
1.1 一般资料
选择2011年1月至2015年12月在我院进行诊治的多发或巨大子宫肌瘤患者67例,均符合乐杰主编的《妇产科学》[4]中子宫肌瘤的相关诊断标准,且均经宫颈细胞学检查,排除宫颈癌者,无盆腔粘连和盆腔手术史者,无手术禁忌证。随机分为2组。开腹组33例,年龄28~45岁,平均(36.12±3.58)岁;多发子宫肌瘤数目为 4~ 15个,单个巨大肌瘤直径为 8~20 cm。腹腔镜组34例,年龄29~46岁,平均(35.92±4.13)岁;多发子宫肌瘤数目为 4~16个,单个巨大肌瘤直径为7~20 cm。本研究获得我院伦理委员会的批准,所有患者均签署知情同意书。2组的基线资料具有可比性。
1.2 方法
开腹组患者给予传统的开腹手术治疗,取下腹横切或纵切口6~8 cm,进入腹腔后于肌瘤突出部位做梭形或纵形切口,切开浆肌层,然后剔除肿瘤并缝合瘤腔,逐层关腹。腹腔镜组:患者取头低足高膀胱截石位,进行全身麻醉,建立CO2气腹,于腹壁部位做 3 ~ 4 个穿刺孔,放置腹腔镜以及操作器械,进行腹腔镜探查,宫体肌肉注射20 U缩宫素或12 U垂体后叶素,将肌瘤剔除,电凝止血,缝合瘤腔,生理盐水冲洗腹腔,排净气腹,取出手术器械,缝合腹壁穿刺孔。
1.3 观察指标
①机体免疫功能:分别于手术前、术后 1 d、术后2 d 检测2组患者的血清免疫球蛋白A、免疫球蛋白G和免疫球蛋白M。②一般手术指标:观察2组的手术时间、排气时间、术中出血量、下床时间和住院时间。③术后疼痛程度:采用视觉模拟评分对患者术后12 h、2 d、3 d的疼痛程度进行评定,评分范围为 0~10 分,评分分值越高,表明患者的疼痛越严重。④近期疗效:观察患者症状缓解、子宫异常和子宫肌瘤复发等情况。⑤术后并发症:观察患者术后切口疼痛、性功能障碍、切口感染、肠梗阻以及盆腔粘连等并发症发生情况。
1.4 统计学分析
2 结果
2.1 2组患者机体免疫功能对比
2组患者的免疫球蛋白A和免疫球蛋白M 在术后 1 d、2 d均无明显改变(P>0.05),但2组患者在术后1 d免疫球蛋白G均明显降低(P<0.05),而腹腔镜组在术后2 d恢复到术前水平(P>0.05),但开腹组未恢复到术前水平(P<0.05),见表1。
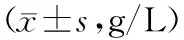
表1 2组患者机体免疫功能对比
*为与开腹组相比,P<0.05;#为与术前相比,P<0.05。
2.2 2组一般手术指标对比
腹腔镜组的术中出血量、手术时间、下床时间、排气时间和住院时间均明显低于开腹组(P<0.05),见表2。
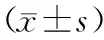
表2 2组一般手术指标对比
2.3 2组术后疼痛评分对比
腹腔镜组术后12 h、2 d、3 d的疼痛评分均明显低于开腹组(P<0.05),见表3。

表3 2组术后疼痛评分对比分)
2.4 2组术后近期疗效对比
腹腔镜组和开腹组的症状缓解率、子宫异常率和子宫肌瘤复发率相比,均无明显差异(P>0.05),见表4。

表4 2组术后近期疗效对比(例,%)
2.5 2组并发症发生率对比
腹腔镜组的并发症发生率为5.88%(2/34),明显低于开腹组的18.18%(6/33)(χ2=6.818,P<0.05),见表5。

表5 2组并发症发生率对比/例
3 讨论
子宫肌瘤又称为子宫纤维瘤、纤维肌瘤、子宫平滑肌瘤,其发病率高居女性生殖器官良性肿瘤的第一位[3]。子宫肌瘤能引起盆腔疼痛、异常子宫出血、便秘以及尿频等临床症状,还能导致习惯性流产及继发不孕,对女性的生殖健康造成严重影响[4-5]。随着社会的不断发展,晚婚晚育的女性逐渐增多,临床手术治疗子宫肌瘤患者中已育但仍要求保留生育能力或还未进行生育的患者也越来越多。子宫肌瘤剔除术是能保留女性子宫及生育功能的一种临床较为常见的妇产科良性肿瘤手术,不仅可以维持患者子宫的正常生理功能,使得盆底的解剖结构保持较为完整的状态,而且对机体下丘脑-垂体-子宫轴的影响极轻微,有助于患者术后的康复[6-7]。
传统的开腹子宫肌瘤剔除术可以在直视下进行子宫肌瘤剔除,具有技术难度较低,操作方便的优点,但同时具有手术创伤大、腹壁切口大、对盆腔内环境影响大、术中出血量较多、胃肠道功能恢复较慢、感染率高以及住院时间长等缺点[8-9]。而腹腔镜子宫肌瘤剔除术综合了微创特点,手术对患者机体的创伤较小,有利于稳定机体环境;干扰少,术后的并发症发生率明显降低;术后恢复快,切口美观,盆腔粘连现象明显较少,更易被患者接受。随着腹腔镜器械的改进及腹腔镜技术的发展,目前腹腔镜下可以剔除的子宫肌瘤的部位、大小和个数已经由最初的浆膜下小个单发的子宫肌瘤逐步发展为深部位、巨大肌瘤和多发肌瘤[10-11]。
免疫球蛋白水平的降低程度与患者的创伤程度具有正相关性,即患者的免疫球蛋白水平越低,表明创伤越严重。本研究结果发现,2组患者的免疫球蛋白A和免疫球蛋白M 在术后 1 d、2 d均无明显改变(P>0.05),2组患者在术后1 d免疫球蛋白G均明显降低(P<0.05),但腹腔镜组在术后2 d恢复到术前水平(P>0.05),而开腹组未恢复到术前水平(P<0.05);提示腹腔镜子宫肌瘤剔除术对患者造成的创伤较小,对体液免疫和细胞免疫功能抑制能力较弱,可以有效保护免疫功能,减少术后感染的发生。腹腔镜组的术中出血量、手术时间、下床时间、排气时间和住院时间均明显低于开腹组(P<0.05);腹腔镜组术后12 h、2 d、3 d的疼痛评分均明显低于开腹组(P<0.05);提示腹腔镜手术对机体的创伤轻微,有利于术后康复。腹腔镜组和开腹组的症状缓解率、子宫异常率和子宫肌瘤复发率相比,均无明显差异(P>0.05);腹腔镜组的并发症发生率为5.88%(2/34),明显低于开腹组的18.18%(6/33)(P<0.05)。提示腹腔镜剔除术不但具有术中出血少、手术创伤小和病程短等优点,且术后疼痛程度低,并发症较少,是一种安全有效的治疗方法。
综上所述,与开腹子宫肌瘤剔除术相比,腹腔镜剔除术对体液免疫和细胞免疫功能的影响较小,对机体的应激反应小,创伤轻微,有助于术后康复。
[1] Mikami Y,Fukushima A,Komiyama Y,et al.Human uterus myoma and gene expression profiling:A novel in vitro,model for studying secretory leukocyte protease inhibitor-mediated tumor invasion〔J〕.Cancer Lett,2016,379(1):84-93.
[2] Matsuzaki S,Kakigano A,Kimura T.Managing cesarean section in a patient with rotated uterus due to a large myoma〔J〕.Clin Case Rep,2015,3(6):516-517.
[3] 乐 杰.妇产科学〔M〕.北京:人民卫生出版社,2004:224-225.
[4] Floss K,Garcia-Rocha GJ,Kundu S,et al.Fertility and pregnancy outcome after myoma enucleation by minilaparotomy under microsurgical conditions in pronounced uterus myomatosus〔J〕.Geburtshilfe Und Frauenheilkunde,2015,75(1):56-63.
[5] Sato K,Fukushima Y.Minilaparotomy hysterectomy as a suitable choice of hysterectomy for large myoma uteri:literature review〔J〕.Case Rep Obstet Gynecol,2016,2016:6945061.
[6] 王英红.腹腔镜子宫肌瘤剔除手术适应证及手术技巧探讨〔J〕.中国实用妇科与产科杂志,2016,32(2):148-150.
[7] 陈家莲,刘 佳,牟华平,等.子宫动脉暂时阻断在腹腔镜子宫肌瘤剔除术中的应用价值分析〔J〕.河北医学,2014,20(9):1452-1455.
[8] 何长宏,董志勇.开腹子宫肌瘤剔除术后感染及其影响因素分析〔J〕.现代中西医结合杂志,2014,23(17):1855-1857.
[9] 仝佳丽,张德普,李凤芹,等.开腹子宫肌瘤剔除术中出血相关因素分析及止血带应用的临床价值〔J〕.现代妇产科进展,2014,23(5):354-356.
[10] 王越凤.腹腔镜子宫肌瘤剔除术围术期应激状态的变化〔J〕.实用临床医药杂志,2015,19(13):106-107.
[11] 周 华.腹腔镜子宫肌瘤剔除术中子宫动脉阻断对卵巢功能及妊娠的影响〔J〕.广西医学,2014,36(3):332-334.

