肾移植术后间质性肺炎的诊断及治疗的经验总结
宋 萍,翟秀宇,王淮林,王 钢,王远涛,周洪澜,胡 钰
(1.吉林大学第一医院 泌尿外二科,吉林 长春130021;2.吉林大学中日联谊医院 病理科,吉林 长春130033)
目前肾移植手术是治疗终末期肾功能衰竭的重要治疗手段。肾移植术后早期免疫抑制剂大剂量的应用致机体处于免疫抑制状态,自身免疫力较差,较易发生感染,目前感染已成为肾移植术后主要的死亡原因。肺是肾移植术后患者最易发生感染的器官,发生率9%-16%[1,2]。肾移植术后肺部发生重症感染时,国内报道病死率为30%-70%,发生急性呼吸窘迫综合征(ARDS)时,有报道病死率高达93.3%[3]。间质性肺炎是肾移植术后肺部感染最常见类型,其病程短,进展快,易合并细菌、真菌等混合感染,现将我院2008年1月至2017年6月收治的166例肾移植术后早期间质性肺炎患者的诊治情况报告如下。
1 资料与方法
1.1 一般资料
我院2008年1月至2017年6月共行同种异体肾移植术1595例,其中亲属肾移植350例,其他类型肾移植1245例。166例患者中,亲属肾移植27例,其他类型肾移植139例。其中男性116例,女性50例,年龄22-66岁。供受者术前ABO血型均符合输血原则,淋巴细胞毒交叉配合试验<0.10,群体反应性抗体(PRA)均为阴性。入选标准:肾移植术后2-12个月,以发热、胸闷、呼吸困难为主要症状,影像学表现为肺部间质性改变。
1.2 影像学及病原学检查
入院后5-7天复查肺部CT 1次,常规留取痰细菌及真菌培养,体温>38.5℃或连续1 h>37.5℃时,留取双上臂血培养,所有病例常规行真菌D、血清呼吸道病毒、血尿病毒4项及结核斑点试验。
1.3 入院后免疫抑制剂的调整
110例患者免疫抑制剂使用方案为FK506+麦考酚钠肠溶片(米芙)+激素(泼尼松片),56例患者免疫制剂使用方案为环孢素A+米芙+激素(泼尼松片)。入院后,症状较轻的患者,免疫抑制剂减至原剂量的1/2,给予甲强龙40 mg,一日2次静点;症状较重的患者,停用免疫抑制剂,给予甲强龙80 mg,一日2次静点。
1.4 吸氧及机械通气
所有患者住院期间均监测血氧饱和度,5例患者使用机械通气,25例患者面罩吸氧,症状减轻后改为经鼻导管低流量吸氧,余患者均经鼻导管低流量吸氧。
1.5 其他治疗方案
(1)抗生素、抗病毒及预防卡氏肺孢子菌治疗:病原学结果未明确前,采取经验性抗生素治疗,给予广谱抗生素和抗病毒药物,抗生素以第三代、第四代头孢类为主,过敏者给予喹诺酮类或大环内酯类抗生素。抗病毒药物以更昔洛韦或缬更昔洛韦口服。同时给予复方磺胺甲噁唑、碳酸氢钠口服。治疗5-7天后,若无效,则更换抗生素。病原学结果明确后,给予敏感抗生素足量治疗。单纯CMV感染者,停用抗生素,仅抗病毒治疗。细菌合并CMV感染者,敏感抗生素治疗的同时抗病毒治疗。卡氏肺孢子菌感染者,给予复方磺胺甲噁唑口服,同时服用碳酸氢钠。患者初始阶段均未给予抗真菌治疗,抗生素使用5-7天后加用抗真菌药物伊曲康唑。明确真菌感染者,给予米卡芬净钠静点。(2)免疫治疗:适当应用丙种免疫球蛋白。(3)营养支持治疗:注意纠正水电解质紊乱,维持酸碱平衡状态,胃肠道蠕动较差者,给予促胃肠动力药,必要时给予肠外营养。补充白蛋白纠正低白蛋白血症,使血清白蛋白水平维持在40-45 g/L以上。(4)痰液较多患者,给予雾化吸入及乙酰半胱氨酸泡腾片600 mg口服。
2 结果
2.1 肾移植术后间质性肺炎发病率及其与移植类型及诱导治疗的关系
我院2008年1月至2017年6月共行同种异体肾移植术1595例,术后间质性肺炎患者166例,总发病率为10.4%,发病率总体呈逐年下降趋势(见图1)。亲属肾移植350例,发生间质性肺炎27例,发病率为7.7%,其他类型肾移植1245例,发生间质性肺炎139例,发病率为11.2%,亲属肾移植发病率较其他类型肾移植术后间质性肺炎发病率低。1595例患者中733例接受巴利昔单抗或ATG诱导治疗,其中75例出现间质性肺炎,发生率为10.2%,未接受诱导治疗的862例中91例出现间质性肺炎,发生率为10.6%,抗体诱导治疗与肾移植术后间质性肺炎的发生率无明显差别。发病时间各不相同,但主要集中在术后3-7个月(见图2)。
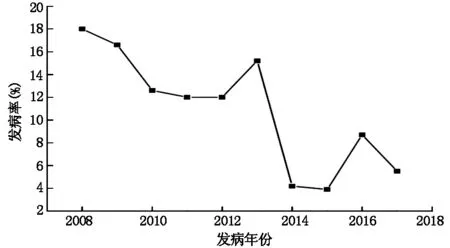
图1 我院2008-2017年肾移植术后早期间质性肺炎年发病率
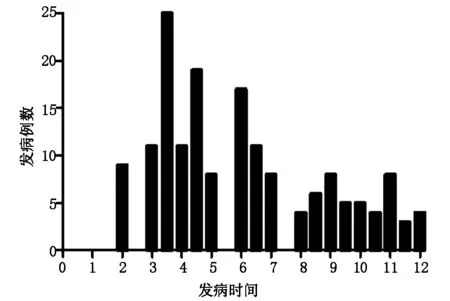
图2 我院2008-2017年肾移植术后早期间质性肺炎术后发病时间及例数
2.2 肾移植术后间质性肺炎的诊治策略
肾移植术后间质性肺炎诊断仍以临床症状及影像学为主,患者常出现发热,伴有咳嗽、咳痰、胸闷、呼吸困难等呼吸道症状(发热占39.7%,呼吸道症状占14.5%,发热伴有呼吸道症状占45.8%),影像学常见肺部间质性改变。间质性肺炎病原学诊断困难,我中心166例间质性肺炎患者,仅7例明确肺炎支原体感染,27例病毒感染(巨细胞病毒、EB病毒),10例细菌感染,13例真菌感染,其余109例病因均不明确(见图3)。治疗上根据病情给予免疫抑制剂减量或停用、激素、抗炎、抗病毒、抗真菌、对症支持等综合治疗方案。161例患者经治疗后症状逐渐得到控制,并痊愈出院,平均住院时间16.5 天,5例在治疗期间出现呼吸功能衰竭,给予呼吸机辅助呼吸,其中死亡3例。3例患者在治疗期间出现移植肾排斥反应,经抗排斥治疗后肾功均恢复正常水平。

图3 我院2008-2017年肾移植术后早期间质性肺炎发病病因
3 讨论
肾移植患者由于长期应用免疫抑制剂致机体免疫功能低下及体内潜在感染病灶的复燃,较易发生肺部感染,目前肺部感染已成为肾移植患者术后死亡的主要原因[4]。间质性肺炎是肺部感染中较难预防、诊断及治疗的一种,尤其对于肾移植术后患者。从我院收治病例看,肾移植术后早期间质性肺炎多发生在术后2-12个月,平均发病时间为术后5.6个月。近年来随着医疗水平的提高、院外药物的有效预防及术后规律随访复查,其发病时间有向后延迟趋势,住院时间有所缩短。
肾移植患者出院后,嘱托患者每日监测体温,若出现胸闷、呼吸困难、发热、咳嗽、咳痰等症状,及时行胸片或肺部CT平扫,排除肺部感染可能,部分肾移植术后间质性肺炎患者早期并无上述症状,仍需及时检查。
由于肾移植患者术后免疫力低下,病原体多为机会致病菌,且病原多较为少见,致使病原的鉴定较为困难,109例患者病因不明。患者诊断为间质性肺炎后,积极行血、痰细菌及真菌培养,检测呼吸道病毒,对部分患者可行支气管肺泡灌洗和支气管肺泡活检,部分患者可明确病原体。对发热病因不明者,不除外卡氏肺孢子虫感染可能,行支气管肺泡灌洗和支气管肺泡活检意义较大,若仍找不出病因,可行经皮肺穿刺活检。肾移植术后间质性肺炎治疗的关键在于明确病原学。病原学未明确前,经验性治疗必不可少。肾移植术后间质性肺炎多数以细菌感染为主,同时可能伴发病毒感染,如巨细胞病毒。多数器官移植中心采取抗细菌、抗病毒、抗真菌及预防卡氏肺孢子菌的综合治疗方案,且取得较好的治疗效果。考虑用药对免疫抑制剂药物浓度的影响,每周至少复查2次血药浓度,根据浓度调整免疫抑制剂,待病原学明确后,调整用药治疗方案,症状好转后复查病原学。治疗过程中需监测肾功能、血常规,如更昔洛韦等药物可产生骨髓移植致外周血象变化及肾功能损害等毒副作用。
我院总结既往肾移植术后间质性肺炎治疗经验,对于症状较重的患者,停用免疫抑制剂,给予甲强龙80 mg,一日2次静点,用药5-7 天后复查肺部CT,肺部间质性改变明显减轻后甲强龙减量至40 mg,一日2次静点,免疫抑制剂增加至原剂量1/2或2/3,后复查肺部CT明显好转后,逐渐停用甲强龙,改口服泼尼松片30 mg晨服。入院症状较轻的患者,免疫抑制剂减至原剂量的1/2,给予甲强龙40 mg,一日2次静点,每5-7 天后复查肺部CT。甲强龙治疗的作用可归纳为:(1)缓解发热、呼吸困难等症状;(2)减少肺实质及间质内的炎症反应,预防肺间质纤维化;(3)预防并降低移植肾排斥反应发生的概率。应用激素的同时,密切观察患者血象变化及生命体征,避免激素引起的毒副作用。加用免疫抑制剂后需监测免疫抑制剂血药浓度、肾功能,避免出现移植肾排斥反应。免疫抑制剂减量或停用后,部分患者血肌酐出现不同程度升高,可能与免疫抑制剂剂量不足有关。免疫抑制剂增量后,血肌酐基本恢复至正常水平。
由于目前的检测技术和方法,致使部分患者仍无法明确病原学。部分患者治疗效果较差,可能与机体免疫力差、致病微生物毒力强有关,此类患者死亡率极高。肾移植术后早期间质性肺炎治疗原则上,除了停用或减量免疫抑制剂,采取抗细菌、抗病毒、抗真菌、应用激素及预防卡氏肺孢子菌的治疗方案外,对症支持治疗必不可少,用药过程中需监测肾功能、血常规、免疫抑制剂浓度,定期复查肺部CT,病情变化时及时调整用药方案。

