伴有MRI-T2WI髓内高信号对多节段脊髓型颈椎病行后路减压手术疗效的影响
张春旺,吴俊涛,卢绪章
(新乡医学院第三附属医院创伤医学科,河南 新乡 453003)
在MRI-T2WI检查中,多数脊髓型颈椎病(Cervical spondylotic myelopathy,CSM)患者的病变节段或相邻节段可见到边界清晰或模糊的高信号区域。有研究表明[1-3],高信号区域在一定程度上提示颈髓组织发生了水肿、神经胶质化或神经细胞脱髓鞘等病理性改变。一般认为,边界清晰、信号明亮的多节段高信号区域往往预示着GSM患者的手术预后较差[4];但也有部分患者的MRI-T2WI呈颈髓高信号表现,而临床症状却较轻,保守治疗预后也较为客观[5]。本研究回顾性分析2015年3月-2018年3月采用颈后路单开门椎管扩大成形术治疗的CSM患者92例,探讨伴有MRI-T2WI髓内高信号对患者手术预后的影响,现报告如下。
1 资料与方法
1.1 一般资料
92例患者均符合以下纳入标准:①经症状、体征结合影像学检查,确诊为多节段CSM;②既往接受6周以上的保守治疗无效;③术前MRI和临床资料完整,术后随访1年以上。排除标准:①其他类型颈椎病;②采用颈前路手术者;③术前影像学资料不完整;④伴有颈椎畸形、颈椎肿瘤等患者。92例中,男57例,女35例;年龄37-75岁,平均52.16岁;病程6-51个月,平均19.83个月;病变节段均分布在C3~C7之间。术前MRI检查中,MRI-T2WI呈颈髓内高信号表现59例,其中信号模糊、边界不清者37例,信号明亮、边界清晰者22例;无颈髓内高信号表现者33例(见图1)。

图1 CSM患者术前MRI-T2WI信号分类((a)无MRI-T2WI高信号;(b)MRI-T2WI呈颈髓内高信号,但信号模糊、边界不清晰;(c)MRI-T2WI呈颈髓内高信号,且信号明亮、边界清晰)
1.2 手术方法
患者行全身麻醉,俯卧位。取后正中切口,逐层分离皮肤、皮下组织、筋膜,将椎板、关节突等结构显露清晰。选择症状较重的一侧开门,以症状较轻的一侧作为门轴侧。采用高速磨钻将开门侧的全层椎板磨透,对门轴侧则磨制成深及椎板下层的“V”形骨槽。将开门一侧椎板掀开,并分离黄韧带与硬脊膜的粘连部分。采用微型钛板将椎板固定于侧块,并在门轴背侧植入自体骨碎骨。经X线透视确认椎管减压良好且椎板固定满意,对术野彻底冲洗,留置引流管,缝合切口,术毕。
患者术后24 h均予以静脉滴注抗生素一次预防感染,并予以营养神经药物和脱水剂等,术后48 h内酌情拔出引流管。术后7 d可在颈托保护下下地活动,颈托佩戴时间不少于6-8周。
1.3 研究方法
依据术前MRI-T2WI信号特征,将92例分为3组:高信号A组37例,MRI-T2WI呈颈髓内高信号表现,且信号明亮、边界清晰;高信号B组22例,MRI-T2WI呈颈髓内高信号表现,且信号模糊、边界不清;正常组33例,其术前MRI-T2WI无颈髓内高信号表现。进行以下分析:(1)分析3组患者术前基线资料的特征;(2)比较3组患者术后JOA评分改善情况;(2)通过多重线性回归分析,探讨影响CSM术后JOA评分改善率的预测因素,以验证术前MRI-T2WI髓内高信号是否为一项独立的影响因素。
1.4 评测指标
(1)JOA评分:满分17分,分数越高表明颈髓功能越好。JOA评分改善率=(术后评分-术前)/(总分-术前)×100%;(2)脊髓受压比:通过术前MRI-T2WI中矢状位的压缩节段直径与水平位横径来测量,计算公式:脊髓受压比=矢状位直径/水平位横径[6]。
1.5 数据分析
采用SPSS 19.0统计学软件包对所有数据进行处理。计数资料的分组比较采用卡方检验,计量资料采用独立样本t检验;预测因素分析采用多重线性回归模型进行处理。以P<0.05为差异有统计学意义。
2 结果
2.1 基线资料特征分析
高信号A组的病程最长、术前JOA评分最低、脊髓受压比也最高,3组总体间差异有统计学意义(P<0.05);而患者性别、年龄两项资料在3组间未见统计学差异(P>0.05),见表1所示。
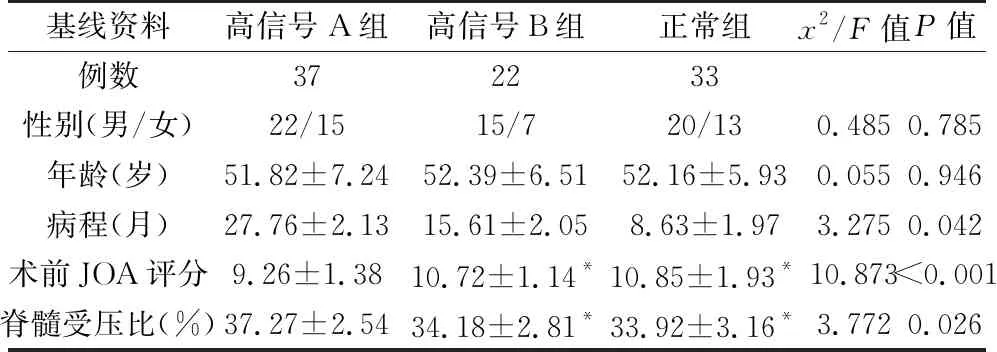
表1 3组多节段CSM患者的基线资料比较
注:*表示两组间比较,差异无统计学意义(P>0.05)
2.2 术后JOA改善率比较
表2显示,3组患者术后JOA评分均获得显著改善(P<0.05);但高信号A组的术后JOA评分和JOA改善率均显著低于其他两组,总体差异有统计学意义(P<0.05)。

表2 3组多节段CSM患者手术前后的JOA评分及JOA改善率比较
注:a表示与术前相比,差异有统计学意义(P<0.05);*表示两组间比较,差异无统计学意义(P>0.05)
2.3 JOA改善率的预测因素分析
将92例患者的性别、年龄、病程、术前JOA评分、MRI-T2WI高信号和脊髓受压比等相关因素作为自变量,与术后JOA评分改善率之间进行多重线性回归分析,见表3:病程(P=0.043)、脊髓受压比(P=0.025)和MRI-T2WI高信号(信号明亮、边界清晰)(P=0.021)均是患者手术预后的独立预测因素;而性别、年龄和术前JOA评分均与JOA改善率之间无显著的相关性(P>0.05)。

表3 多节段CSM患者行后路减压手术的预后影响因素分析
3 讨论
目前,关于MRI-T2WI高信号对CSM患者手术预后的影响,在学术界仍然有所争论。刘新宇等[7]认为,无论有无MRI-T2WI高信号,CSM患者行颈后路双开门减压手术均可取得良好预后。但他们仅观察了手术前后的正中神经胫后神经和尺神经皮层体感诱发电位,并未比较JOA评分等指标,结论有一定的偏向性。李凤宁等[8]进行的文献荟萃分析则表明,MRI-T2WI高信号患者的JOA评分改善率普遍较低,但该Meta分析采集的文献总样本数偏少(192 vs 112)。新近文献中,张景生等[9]研究表明,T2WI髓内高信号对患者行颈后路手术预后的判断有一定价值。本研究则对T2WI髓内高信号进行了进一步分组并比较疗效;此外,进一步将患者性别、年龄、病程、术前JOA评分、脊髓压迫程度和MRI-T2WI高信号等相关因素进行多重线性回归分析,从整体上验证MRI-T2WI高信号是否为一项独立的预测因素。
总体上看,高信号A组的病程最长、术前JOA评分最低、脊髓受压比也最高(P<0.05),3组之间呈现一定程度的递进性关系(高信号A组>B组>正常组)。资料中提示,T2WI髓内高信号越清晰,则患者脊髓受压比越高、病程越久、术前脊髓神经功能受损也越严重。此外,3组术后JOA评分的改善率也有显著性组间差异,尤其以高信号A组的改善率最低(P<0.05),提示其神经功能恢复最差。分析其原因,脊髓内高信号的变化呈现渐进性过程:在早期,提示脊髓出现缺血、水肿变化;中期,则提示脊髓灰质细胞出现坏死;晚期,提示有脊髓空洞形成[10]。而高信号B组患者病程较短,且信号模糊、边界不清,应多处于脊髓缺血、水肿阶段,并未造成脱髓鞘等不可逆性伤害,其水肿、缺血在术后得以及时解除,从而预后良好;而高信号A组患者均已病程较久,且信号明亮、边界清晰,故考虑为脊髓发生变性、脱髓鞘等不可逆性改变,即使经手术解除了脊髓压迫,其预后也逊于其他患者。综合考虑脊髓的病理改变进程,以及MRI-T2WI高信号的变化特征,我们认为髓内高信号改变为:无高信号→模糊信号→明亮清晰信号的逐渐变化过程,模糊信号表明脊髓处于缺血、水肿的病理变化早期过渡阶段[11],若在转变为明亮清晰的高信号之前及时手术,仍有较好的恢复空间。多重线性回归分析表明,病程、脊髓受压比和MRI-T2WI高信号(信号明亮、边界清晰)均是独立的预测因素。实际上,MRI-T2WI高信号(信号明亮、边界清晰)提示患者的病程较久、脊髓处于中后期变性阶段,脊髓受压比也较重,从而预后较差。李道龙等[12]进行的颈段椎管内肿瘤手术预后分析也表明,颈脊髓压迫时间越久,则脊髓神经受损程度越严重、术后恢复也越差,与本文观点较为相近。
综上所述。MRI-T2WI高信号对多节段脊髓型颈椎病行后路减压手术的疗效可产生一定影响。其中,信号模糊、边界不清者预后尚可,而信号明亮、边界清晰者的预后较差。临床在手术时机的选择中,应考虑这一因素。

