急性呼吸窘迫综合征病人不同俯卧位护理策略的效果评价
江海娇,张 鹏,方 可,周 全,吴郊锋,叶小铭,姜小敢,鲁卫华
在急性呼吸窘迫综合征(ARDS)病人的治疗中,改善通气的同时需预防继发性肺损伤[1]。俯卧位通气可促进塌陷肺泡复张,增加胸肺顺应性,减少肺内分流,改善V/Q比例,增加氧合,是重度ARDS治疗的一种重要手段[2-4]。然而研究[5]发现,长时间且不间断的俯卧位通气,病人头部垫俯卧位枕,胸部垫枕抬高可增加机械通气病人发生压疮、呕吐等风险。压力性损伤的出现会导致病人住院时间延长及住院费用增加等。因此,我科对传统俯卧位通气方式进行了改进,采用基于力学分布的改良俯卧位护理策略,使用翻身垫进行俯卧位翻身,病人头胸腹部不垫枕抬高,避免局部皮肤受力面积减少压强增大的发生,从而降低压力性损伤发生率。本研究比较改良俯卧位与传统俯卧位机械通气时并发症、血流动力学及呼吸力学方面的差异,以探讨改良俯卧位护理策略在ARDS病人中的应用效果,为临床进行合理的机械通气提供参考。
1 资料与方法
1.1 临床资料 选取2017年6月至2019年5月入住我科行俯卧位通气治疗的47例病人作为研究对象,按照住院时间进行分组,将2017年6月至2018年8月的27例病人作为对照组,共进行68次俯卧位;将2018年9月至2019年5月的20例病人作为观察组,共进行83次俯卧位。纳入标准:氧合指数(PaO2/FiO2)≤200 mmHg;年龄≥18岁;入住ICU时无压疮;俯卧位通气时间≥4 h/次。排除标准:孕产期女性;血流动力学不稳定者;有俯卧位禁忌证者。本研究已申请伦理委员会通过,且获得每例病人或者亲属知情同意。
1.2 俯卧位护理方法 (1)对照组为传统俯卧位护理方式,具体方法:由5~6名医护人员同时实施俯卧位体位转变,转变后将病人头胸腹部各垫20~30 cm高软枕,防止导管打折受压,每2 h进行局部减压一次。(2)观察组为改良俯卧位护理策略,具体方法:由3名医护人员同时实施俯卧位体位转变,病人头部A人员,病人左右分别一位B、C人员。由A人员发号指令,翻转病人头部,同时负责头颈部位置的管道安全,包括气管插管、深静脉置管、胃肠管等;B、C人员负责翻身,将翻身垫放置病人背部(见图1a);除去胸部心电监护电极片,将病人移至病床一侧(B人员侧)(见图1b);将对侧(C人员侧)手臂紧贴病人躯体放置,B人员向上提拉翻身垫进行翻身,同时C人员辅助将病人缓慢放平,A人员将病人头部一同翻转(见图1c);B、C人员将病人移至病床中间(见图1d);B人员将对侧翻身垫拉起,C人员放置翻身枕于翻身垫下将病人进行侧卧;C人员侧病人手臂向上屈曲,下肢向外稍曲,并垫软枕,病人头偏向C人员侧,面部垫泡沫敷料保护,每2 h进行左右翻身,头偏向与翻身体位保持一致。2组病人俯卧位期间易受压部位均使用泡沫敷料进行减压保护。
1.3 观察指标 (1)根据2016年美国NPUAP压力性损伤分期标准对压力性损伤进行判断评估,比较2组病人在俯卧位期间出现压力性损伤的情况。(2)血流动力学指标监测:所有病人均使用PHILIPS多功能监护仪PM20监测心率(HR)、平均动脉压(MAP)、中心静脉压(CVP),记录病人俯卧位前和俯卧位后1 h、2 h、4 h HR、MAP、CVP。(3)呼吸力学指标监测:所有病人均使用美敦力PB840型呼吸机,模式设V-A/C,潮气量设6 mL/kg,PEEP设0 cmH2O,用吸气末屏气法测量胸肺顺应性(Cst)及气道阻力(R),监测记录病人俯卧位前,俯卧位后1 h、2 h、4 h Cst及R。
1.4 统计学方法 采用t检验和χ2检验。
2 结果
2.1 2组病人一般资料比较 2组病人一般资料比较差异无统计学意义(P>0.05)(见表1)。
2.2 2组病人并发症的比较 观察组压力性损伤发生率低于对照组 (P<0.05)。2组病人呕吐和意外脱管发生率差异无统计学意义(P>0.05)(见表2)。
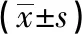
表1 2组病人一般资料比较
*示χ2值

表2 2组病人并发症的比较[n;百分率(%)]
*示χ2矫正法
2.3 2组病人血流动力学指标比较 2组病人在俯卧位前和俯卧位1 h、2 h、4 h的HR、CVP比较,差异均无统计学意义(P>0.05);观察组病人在俯卧位前的MAP高于对照组(P<0.05),2组在俯卧位1 h、2 h、4 h的MAP比较差异均无统计学意义(P>0.05)(见表3)。
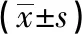
表3 2组病人血流动力学指标比较
2.4 2组病人呼吸力学指标比较 观察组病人在俯卧位前和俯卧位1 h的R高于对照组(P<0.05和P<0.01),而在俯卧位2 h和4 h比较,2组R差异无统计学意义(P>0.05)。2组病人在俯卧位前和俯卧位1 h、2 h、4 h的Cst比较差异均无统计学意义(P>0.05)(见表4)。
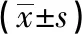
表4 2组病人呼吸力学指标的比较
3 讨论
俯卧位通气是一种简单且有效的手段,在ARDS诊疗中已广泛应用,为保证俯卧位通气的顺利进行,一般将病人镇静维持RASS评分在-4到-2分之间,镇静镇痛药物的大量使用,病人感知能力下降,易发生压疮。这些病人中大多数留置人工气道,深静脉置管、各种引流管等导管,因此传统俯卧位治疗时需在病人头部垫俯卧位枕,胸腹部垫枕抬高,以防止气管插管、引流管打折扭曲及移位等,这使得病人局部皮肤受力面积减小,压强增大,进一步加重了压力性损伤的发生风险。本研究对照组的压力性损伤明显高于观察组,表明传统俯卧位方式更容易出现压力性损伤,这与既往研究一致[6],而改良式俯卧位护理策略,是基于力学分布特点,病人头、胸、腹部不再垫枕抬高,使躯干的一侧均受力于床面,增大了病人皮肤受力面积,减少局部压强,在面部及易受压部位使用泡沫敷料进行减压保护,每2 h进行左右翻身,避免了同一部位长期受压;并将翻身枕置于翻身垫下亦使受力面积更加均匀,同时局部皮肤的摩擦力与剪切力也能更好地去除,从而减低病人压力性损伤的风险。同时翻身垫的使用,3名医护人员就可以完成操作,较传统俯卧位省时节力。
镇静镇痛药物的使用,大部分病人多伴有胃肠动力减弱,易出现胃潴留等现象,传统俯卧位治疗胸腹部垫枕抬高,无形中增加了胸腹腔的压力,本研究对照组的呕吐发生率明显高于观察组,表明传统俯卧位方式更容易出现呕吐现象,这与既往研究一致[7],而改良式俯卧位护理策略相对于传统俯卧位胸腹腔的压力影响小,从而有效减少呕吐的发生风险。
传统俯卧位治疗时病人身体下垫枕较多,胸腹部的引流管不能有效避让,同时床上用物的增多,也不便于管路的固定与病情的观察;在变换体位与垫枕时增加了意外脱管的风险,回顾分析对照组发生的4起意外脱管事件均与这有一定的相关性,改良式俯卧位护理策略有效地避免了相关风险。
2组病人俯卧位后1 h、2 h、4 h的HR、MAP、CVP与俯卧位通气前比较差异无统计学意义。影响血流动力学因素很多,主要包括心脏功能、胸腔压力及血管状态。病人从仰卧位改变成俯卧位状态,因为胸廓固定支撑作用俯卧位状态下,对心脏及血管影响比较小,俯卧位后重力作用使肺重力依赖区发生变化,有利于引流,减少肺泡塌陷,增加肺容积,容易引起右心室后负荷增加,但肺顺应性改善后,降低了膈肌及肺对心脏的压迫,所以综合对病人的血流动力学影响比较小。本研究仅探讨俯卧位前后HR、MAP、CVP的变化影响,具有一定局限性,可以通过脉波轮廓温度稀释连续心排量检测技术(PICCO)对每分输出量、每搏量变异度等检测探讨俯卧位对血流动力学的影响。
ARDS是以肺毛细血管通透性增加为病理改变的缺氧性呼吸衰竭[8]。研究发现ARDS病人肺明显存在重力依赖性和不均一性,仰卧位时胸膜腔内压按重力方向自上而下负值逐渐减小,在吸气末不能产生足够的压力使气道开放,致使背侧肺泡塌陷导致通气血流比严重失调,俯卧位通气通过改变肺泡重力依赖区,使原来背侧的肺泡复张,同时解除了心脏和纵隔对背侧肺区的压迫,使得原先萎陷的背侧肺肺泡重新复张,增加背侧肺通气,改善肺顺应性增加通气血流比从而改善氧合[9-10]。本研究显示,俯卧位通气2 h病人肺顺应性改善明显,俯卧位通气4 h胸肺顺应性改善更明显,与俯卧位前相比较,差异具有统计学意义。2组病人胸肺顺应性及阻力差异无统计学意义,而病人胸廓顺应性与肺顺应性在不同俯卧位方式下有无差异需要进一步探讨。
综上所述,无论何种俯卧位通气方式对血流动力学,气道阻力影响都较小,改良式俯卧位通气护理策略较传统俯卧位方式可降低ARDS病人并发症发生率,但在胸肺顺应性方面两者差异无统计学意义,改良式俯卧位通气方式具有省时节力等优点,值得在临床推广。

