乳腺导管内癌30例临床病理分析
汪冠军,宋立强
(西平县人民医院病理科,河南 驻马店 463900)
乳腺癌是较为常见的恶性肿瘤,严重威胁女性的生命安全,随着对其生物学的不断研究,对乳腺导管内癌的干预不断走向微创,同时可以结合靶向治疗、免疫治疗等,使治疗效果得到提高[1-2]。乳腺导管内癌由于其生物异质性,治疗上仍存在着一定的争议,且国内相关研究报告相对较少[3]。随着乳腺癌的预后及疗效预测标志物的应用,为乳腺导管内癌患者的临床病理及预后评估提供了一定的依据[4]。雌激素受体(estrogen receptor,ER)、孕激素受体(progesterone receptor,PR)等是常用的免疫组化指标,在不同的分子分型中具有各自的特点[5]。基于此,本研究旨在分析30例乳腺导管内癌患者的临床病理特点。现报道如下。
1 资料与方法
1.1 一般资料回顾性分析2015年1月至2018年12月西平县人民医院收治的女性乳腺癌患者的临床资料,将其中30例乳腺导管内癌患者纳入本次研究。入组患者均符合乳腺导管内癌相关诊断标准[6];经组织活检、乳腺X线等检查等确诊;无远处转移;排除术前接受新辅助化疗者。年龄34~76(53.18±2.14)岁;首发症状:乳腺肿块22例,乳头溢液8例。30例患者均行手术治疗,术后19例进行辅助性放化疗。术后选取组织放于质量分数4%中性多聚甲醛溶液中固定24 h,石蜡包埋,4 μm厚连续切片。
1.2 方法标本切片后进行免疫组化染色,免疫组化检测系统检测ER、PR、增殖细胞核抗原(proliferating cell nuclear antigen,PCNA)、P53和CerbB-2的表达。若染色后呈黄色或棕褐色则为阳性信号。根据WHO指南[7]对肿瘤进行组织学分型,Ⅰ级为核1~2级,且未出现粉刺样坏死;Ⅱ级为核1~2级且伴有粉刺样坏死;Ⅲ级为核3级。导管基底膜浸润但<1 mm时为微小浸润导管内癌。
1.3 评价指标观察乳腺导管内癌的临床病理特点、免疫组化染色结果。术后随访1 a,评估患者预后情况(有无转移、复发等)。
1.4 统计学处理采用SPSS 23.0进行数据处理,计数资料用百分数表示,比较用χ2检验,检验水准α=0.05。
2 结果
2.1 单纯乳腺导管内癌和微小浸润导管内癌临床病理参数比较单纯乳腺导管内癌和微小浸润导管内癌的组织学分类、肿瘤大小比较差异有统计学意义(χ2=2.578,P=0.010;χ2=4.882,P=0.027)。单纯乳腺导管内癌和微小浸润导管内癌的粉刺样坏死比较差异无统计学意义(χ2=0.000,P=1.000)。见表1。
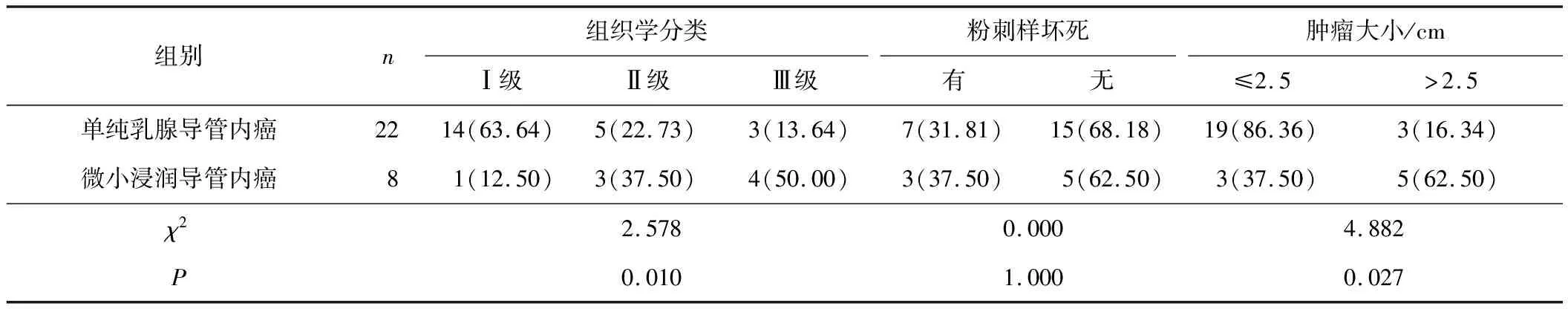
表1 单纯乳腺导管内癌和微小浸润导管内癌临床病理参数比较 n(%)
2.2 乳腺导管内癌组织中ER、PR、PCNA、P53、CerbB-2表达的比较单纯乳腺导管内癌与微小浸润导管内癌组织中ER、PR、PCNA、P53、CerbB-2阳性表达率比较差异无统计学意义(χ2=0.008,P=0.928;χ2=0.236,P=0.627;χ2=0.170,P=0.680;χ2=0.000,P=1.000;χ2=1.534,P=0.215)。不同组织学分级乳腺导管内癌组织中ER、P53、CerbB-2阳性表达率比较差异有统计学意义(χ2=13.505,P=0.001;χ2=8.611,P=0.013;χ2=12.947,P=0.002),PR、PCNA阳性表达率比较差异无统计学意义(χ2=4.142,P=0.126;χ2=2.280,P=0.320)。见表2、3。
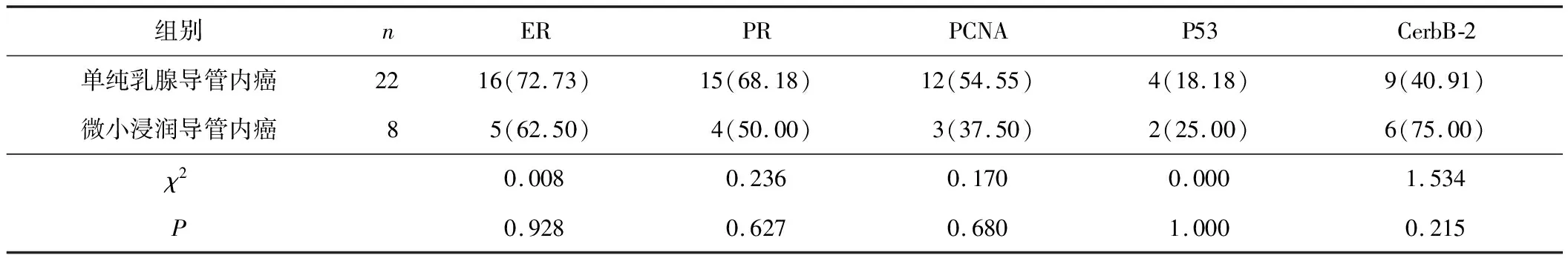
表2 单纯乳腺导管内癌和微小浸润导管内癌组织中ER、PR、PCNA、P53、CerbB-2表达的比较 n(%)

表3 不同组织学分类乳腺导管内癌组织中ER、PR、PCNA、P53、CerbB-2表达的比较 n(%)
2.3 30例乳腺导管内癌患者的手术及随访结果所有患者均采用手术切除,未出现手术并发症。术后随访1 a,均存活,未出现复发或转移。
3 讨论
乳腺导管内癌的特点是乳腺上皮细胞的显著增生,虽然多数为中小导管病变且局限于导管系统,未突破导管上皮基底膜,但多伴有微小浸润,具有进一步发展为浸润性乳腺癌的风险,虽然乳腺导管内癌并不致命,但乳腺导管内癌一般不孤立存在,若发展为浸润性乳腺癌,会影响后续的治疗及预后,增加病死率[8-9]。目前多认为非恶性的乳腺导管内癌是浸润性乳腺癌的癌前病变,其发生为浸润癌的相对危险度为8~11,但是采用手术治疗后通常效果明显[10]。因此,乳腺导管内癌早期发现、早期治疗极为重要。临床多采用超声技术对乳腺导管内癌进行诊断,均有较好的影像学特征,但是对预后判断意义不大[11-12]。而近年来随着激素受体状态、生物学因素等研究的不断发展,刘思吟等[13]通过分析微小浸润导管内癌的临床病理特点发现,ER、PR等在浸润性乳腺癌发展中具有重要的作用,但是微小浸润导管内癌与单纯乳腺导管内癌在处理方式、预后上无差异。
本研究对30例乳腺导管内癌进行研究发现:单纯乳腺导管内癌和微小浸润导管内癌的组织学分类、肿瘤大小比较差异有统计学意义(Z=2.578,P=0.010;χ2=4.882,P=0.027)。单纯乳腺导管内癌和微小浸润导管内癌的粉刺样坏死比较差异无统计学意义(χ2=0.000,P=1.000)。单纯乳腺导管内癌与微小浸润导管内癌组织中ER、PR、PCNA、P53、CerbB-2阳性表达率比较差异无统计学意义(χ2=0.008,P=0.928;χ2=0.236,P=0.627;χ2=0.170,P=0.680;χ2=0.000,P=1.000;χ2=1.534,P=0.215)。不同组织学分级乳腺导管内癌组织中ER、P53、CerbB-2阳性表达率比较差异有统计学意义(χ2=13.505,P=0.001;χ2=8.611,P=0.013;χ2=12.947,P=0.002),PR、PCNA阳性表达率比较差异无统计学意义(χ2=4.142,P=0.126;χ2=2.280,P=0.320)。研究[14]证实,早期手术治疗效果较好,如何预防局部复发,防止出现转移是提高生存率的关键。朱思吉等[15]研究发现各种方式外科手术治疗后5 a生存率均在95%以上,但病灶直径影响预后。本研究所有患者均采用手术切除,未出现手术并发症。术后随访1 a,均存活,未出现复发或转移。但研究时间较短,需进一步随访。
综上所述,分析乳腺导管内癌的临床病理学对其治疗、预后具有一定的指导作用,通过ER、PR、PCNA、P53、CerbB-2异常变化检测对乳腺导管内癌肿瘤活性具有预测价值。

