三种内镜治疗方案在处理胆总管巨大结石中的疗效分析
江振宇,党 彤,常志恒,田继刚,贾冬武,胡淑清,张玉萍,孙丽茹,孟宪梅
(包头医学院第二附属医院消化病研究所,内蒙古 包头 014030)
胆总管结石多发生于胆总管的中下段,随着结石增多、增大和胆总管扩张、结石堆积或上下移动,常累及肝总管甚至肝内胆管,容易引起急性胆管炎、胆源性胰腺炎等并发症。一般的结石通过ERCP(endoscopic retrograde choledochopancreatography, 内窥镜逆行胆总管胰腺造影术)基本可以一次取出,但对于胆总管巨大结石处理起来较为复杂,需要进行科学的评估甚至多学科会诊,制定个体化的治疗方案。对于胆总管巨大结石的定义,国内外尚无统一的标准,文献报道中的判定标准主要以结石直径≥1.2 cm、≥1.5 cm、≥2.0 cm或≥3.0 cm定义胆管巨大结石,其中以最大直径≥ 1.5 cm的结石定义为胆管巨大结石的文献报道为多。文献分析胆总管结石直径<1.5 cm的患者,采用内镜十二指肠乳头括约肌切开术(Endoscopic sphincterotomy,EST)加上网篮取石基本可以解决问题,但结石直径≥1.5 cm 的患者,需借助其它辅助方法如乳头扩张、碎石等方法才能取出。我中心将ERCP造影确定结石最大直径≥1.5 cm 定义为胆管巨大结石[1,2],本文回顾性分析我中心胆总管巨大结石的不同处理方案的疗效,以获得最优的治疗方案。
1 对象与方法
1.1对象 回顾性分析我院内镜中心2005年至2019年因胆总管巨大结石接受逆行胰胆管造影(ERCP)治疗的患者130例。入组标准:(1)胆囊切除术后患者;(2)胆总管结石1.5 cm~2.5 cm;(3)患者无外科手术意愿或有外科手术禁忌症; (4)结石数量1~5枚不等。排除标准:胆管巨大结石因其解剖变异无法采用内镜治疗或内镜治疗失败而需手术的患者。入组患者中男性96例,女性34例,平均年龄(74.0±3.6)岁,结石大小(2.00±0.68)cm。根据患者手术方式不同分为塑料支架组(70例)、碎石组(32例)和鼻胆管组(28例)
1.2治疗方案
1.2.1仪器设备 奥林巴斯240、260主机(日本),奥林巴斯TJF-260V十二指肠镜(日本),PHLLIP数字造影机(荷兰),相关辅助耗材(乳头切开刀、导丝等),SPY-Glass系统(美国波士顿科学),U-100激光系统(德国)。
1.2.2手术方式 在全麻或者镇静下,参照术前制定的方案,根据患者ERCP造影具体情况选择手术方式,并根据ERCP诊疗指南评估手术难度分级[3],见表1。在ERCP术前经过腹部超声、腹部MRCP、CT、超声内镜等一项或多项检查诊断,急性化脓性胆管炎患者一般选择置入鼻胆管引流管而入组,择期再行内镜下引流管裁切,术前科学评估,根据患者年龄、病情、十二指肠乳头情况、术中造影情况等选择塑料支架置入溶石方法、机械(激光)碎石方法和鼻胆管置入后裁切成改良支架方法。

表1 手术难度分级(ERCP)
1.2.3观察指标 分别比较三组的住院时间、手术时间、术后并发症、术后3个月及6个月的结石大小、支架脱落移位及残余结石的情况。
1.2.4统计学分析 所有数据采用SPSS 21.0 软件包进行分析。结石直径与数量变化的比较采用t检验,P<0.05 表示差异具有统计学意义。结石取净率、并发症发生率的比较采用χ2检验,P<0.05表示差异有统计学意义。
2 治疗及随访结果
103例患者于术后3日内腹痛、发热明显缓解或消失,总胆红素明显下降,肝功能明显好转,并在5日内出院。9例患者出现术后胰腺炎,13例患者出现术后高淀粉酶血症,住院时间相对延长,但均在1周内出院。2例患者术后鼻胆引流管少量血性液,给予药物治疗后出血停止,并在1周内出院。2例患者出现术后十二指肠乳头出血,通过十二指肠镜下钛夹止血后出血停止,1周出院。1例患者因重症感染,在第12日出院。见表2。

表2 住院时间、手术时间及并发症对比表
对结石数量、术前影像学评估结石大小、ERCP判定结石大小、置管3个月结石大小、置管半年结石大小进行对比:塑料支架组和鼻胆管组,其术后3个月、6个月,胆管结石明显缩小,P<0.05。见表3。
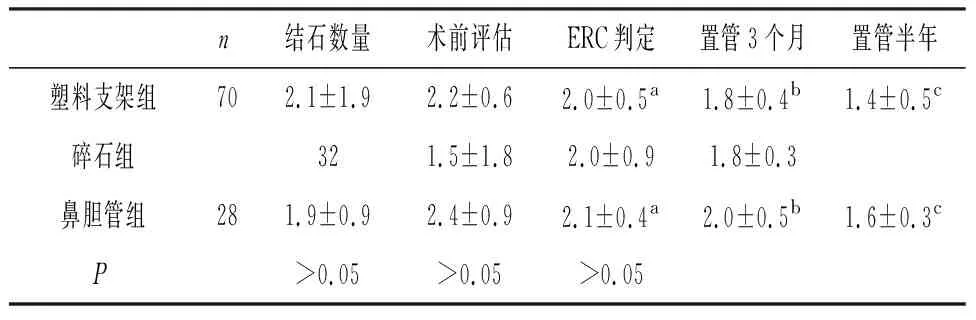
表3 支架或鼻胆管术后结石数量及大小对比(选最大结石直径,单位mm)
3 讨论
胆总管结石是目前临床上的常见病。如果胆总管结石患者合并有胆囊结石或胆囊炎,且胆总管明显扩张,可考虑将胆囊切除+胆道镜探查处理胆总管结石;如果胆囊已经切除,那么ERCP便是首选方案。ERCP的总体创伤要远远小于外科手术[4]。患巨大结石的患者一般都为高龄患者,多不能耐受手术,或手术风险大,可行ERCP下的胆管塑料支架置入(Endoscopic retrograde biliary drainage,ERBD)和鼻胆管置入(Endoscopic nasobiliary drainage,ENBD)后裁切成改良支架方法,择期再行ERCP取石治疗;也可以在ERCP下行十二指肠乳头切开或者扩张后,进行机械或者子母镜下激光碎石,最终取净结石;在ERCP不成熟或者不成功的情况下,也可以直接行手术治疗。无论如何选择方案,ERCP是针对胆总管结石的最主要手段[5]。
ERCP+ ERBD操作时间短,风险率低,恢复快,有效解除胆道梗阻,可快速进入下一步治疗方案。采用ERBD治疗胆总管结石,结石有变小可能[6],本次回顾性分析发现,经过4~6个月多数结石都有变小和变松动的表现,其减小的数值具有统计学意义。ERBD 对于绝大部分胆总管结石只是过渡性措施,部分患者可在结石缩小、松软后再次行ERCP 取石,其成功率也会明显上升[6],规避强行取石的风险,降低并发症。支架置入的早期并发症主要有高淀粉酶血症、急性胰腺炎和急性胆管炎等;支架置入晚期并发症主要为支架堵塞和移位[7]。早期并发症与操作者熟练程度有关。我们还发现置入较粗的支架患者结石变小和变松软更为明显,因此应根据需要尽量选择内径较大的支架[8-9]。
ERCP+ENBD是最常用的胆道引流手段,与胆管塑料支架具有相同的优点和治疗效果[10]。本次回顾分析发现,支架置入的28例患者出现术后并发症率较低。因巨大结石往往伴有近端胆总管扩张,鼻胆管螺旋一端在近端胆道内,固定作用良好,不易脱出或移位。另外一端在体外,有效避免肠道细菌逆行感染,观察胆汁引流情况,还可以行胆道造影,了解胆管内部情况,同时其引流效果往往强于ERBD[11]。但患者需接受长期留置鼻胆管,往往会影响患者的生活质量和心理状态。我们将鼻胆管在乳头外侧2cm左右使用一次性异物钳裁切,使之成为改良支架,效果较好。国内外一些学者证实经内镜裁切鼻胆管的安全性和有效性[12-13]。
ERCP下机械(激光)碎石在临床中比较常用,相对于腹腔镜或者开腹手术,损伤较小,特点是可将大结石碎成小块状结石,更易于取出。本次回顾分析发现,ERCP下机械或者激光碎石的28例患者出现术后胰腺炎(或高淀粉酶血症)6例,残余小结石4例,术后出现乳头出血4例。我们分析存在几个问题:(1)机械碎石过程中,往往仍需要将乳头开口扩大,包括EST大切开或者柱状气囊扩张,这也增加了出血、穿孔和术后胰腺炎的风险;(2)经过碎石后,巨大结石变成碎的块状结石,还有大量泥沙,取石过程中结石容易丢失而造成残余结石;(3)碎石网篮经过第一次碎石后就容易发生变形,即便经过塑形,仍难以继续使用,给持续碎石或后续取石造成困难,需要更换网篮,增加患者的费用。目前较为先进的SPY-Glass即为单人操作胆道镜,在内镜下使用SPY-Glass经内镜活检孔道进入胆道,可在直视下进行激光或者液电碎石治疗,对于胆总管巨大结石效果较好[14-16]。虽然效果肯定,但出血、穿孔、术后胰腺炎和残余结石的风险较高,且其费用较高,目前在我国尚未广泛使用。
其它针对胆总管巨大结石的方案,如:液电和体外震波碎石方式相继应用于临床。液电冲击波碎石易造成胆道热损伤,严重者可发生胆道穿孔[17-19]。术后往往需要放置胆道T形引流管,常常给患者带来额外的不适感或痛苦。体外震波碎石(extracorporeal shock wave lithotripsy,ESWL)联合内镜取石,适用于EST 后网篮及球囊取石失败的巨大胆总管结石患者、EST 取石术后复发的胆总管结石患者、单发及初发的胆总管结石患者再次进行内镜治疗前,但其也存在胆道出血、胰腺炎、皮下出血、心律失常、肝脾损伤等并发症[20]。
总之,塑料支架置入溶石方法、机械(激光)碎石方法和鼻胆管置入后裁切成改良支架方法在处理胆总管巨大结石方面均具有安全性和有效性。相对于塑料支架置入溶石方法和鼻胆管置入后裁切成改良支架方法,机械(激光)碎石方法的手术时间较长、并发症发生率相对高,可根据患者的具体病情进行选择。

