强化胰岛素治疗对脓毒症患儿胰岛素抵抗、胰岛素分泌及血清炎症因子的影响
方晓燕 冯金燕 周江颖
[摘要] 目的 探討强化胰岛素治疗对脓毒症患儿胰岛素抵抗、胰岛素分泌及血清炎症因子的影响。 方法 选择2017年10月至2019年12月在我科住院治疗的脓毒症患儿70例,随机分为强化组35例与普通组35例。两组患儿均予积极抗感染治疗、液体复苏、营养支持和处理原发病等基础治疗。强化组患儿予微泵胰岛素持续泵入治疗,维持血糖为4.4~6.1 mmol/L。普通组患儿予常规胰岛素治疗,维持血糖为10.0~11.1 mmol/L,两组均连续治疗7 d。观察两组患儿治疗前后的胰岛素抵抗、胰岛素分泌及血清炎症因子[降钙素原(PCT)、超敏C反应蛋白(hs-CRP)]水平的变化,并比较其临床疗效。 结果 治疗7 d后,两组患儿HOMA-IR、血清PCT及hs-CRP水平较治疗前明显下降(P<0.05或P<0.01),HOMA-β水平较治疗前明显上升(P<0.05或P<0.01),且强化组变化幅度较普通组更明显(P<0.05);强化组临床总有效率(94.29%)明显高于普通组(77.14%)(χ2=4.201,P<0.05)。 结论 强化胰岛素治疗对脓毒症患儿的疗效优于常规胰岛素治疗,其作用机制可能与改善胰岛素抵抗、促进胰岛素分泌、降低炎症因子分泌、控制炎症反应密切相关。
[关键词] 脓毒症;儿童;强化胰岛素;胰岛素抵抗;胰岛素分泌;炎症因子
[Abstract] Objective To investigate the effect of intensive insulin therapy on insulin resistance, insulin secretion and serum inflammatory factors in children with sepsis. Methods Seventy children with sepsis hospitalized between October 2017 and December 2019 were selected and randomly divided into an intensive group(35 cases) and a normal group (35 cases). Both groups were given basic treatments such as active anti-infection treatment, fluid resuscitation, nutritional support, and treatment of the primary lesion. Children in the intensive group were treated with continuous micropump insulin pumping to maintain blood sugar at 4.4-6.1 mmol/L. Children in the normal group were treated with conventional insulin to maintain blood glucose at 10.0-11.1 mmol/L. Both groups were treated for 7 days. The changes of insulin resistance, insulin secretion and serum inflammatory factor levels (procalcitonin [PCT] and high sensitive C-reactive protein [hs-CRP]) before and after treatment in the two groups of children were observed, and their clinical effects were compared. Results After 7 days of treatment, the levels of HOMA-IR and serum PCT and hs-CRP of the two groups were significantly lower than those before treatment, and HOMA-β levels were significantly higher than those before treatment. The magnitude of change in the intensive group was more significant than that of the normal group (P<0.05 or P<0.01). Also the total clinical effective rate (94.29%) of the intensive group was significantly higher than that (77.14%) of the normal group (χ2=4.201, P<0.05). Conclusion Intensive insulin therapy is better than conventional insulin therapy in treating children with sepsis. Its mechanism of action may be closely related to its ability to improve insulin resistance and promote insulin secretion, thereby reducing the secretion of inflammatory factors and controlling inflammation.
[Key words] Sepsis; Children; Intensive insulin; Insulin resistance; Insulin secretion; Inflammatory factors
脓毒症是儿童较常见的急重症,是由感染导致的全身炎症反应综合征,其病情发展快,可引起多器官功能不全或衰竭,病死率较高[1-2]。应激性高血糖是引起儿童脓毒症死亡的独立危险因素,研究结果显示,脓毒症常可引起患儿继发性的高血糖、糖耐量异常,严重时发生胰岛素抵抗,且易刺激患儿体内炎症因子大量分泌释放,引起全身炎症反应综合征。因此,控制继发性高血糖及炎症反应在儿童脓毒症治疗中具有重要意义[3-4]。近年来,研究结果显示,强化胰岛素用于成人脓毒症的治疗已在临床广泛应用,并取得了较好疗效,但用于儿童脓毒症的国内报道较少[5-6]。本研究观察强化胰岛素治疗对脓毒症患儿胰岛素抵抗、胰岛素分泌及血清炎症因子的影响,现报道如下。
1 資料与方法
1.1 一般资料
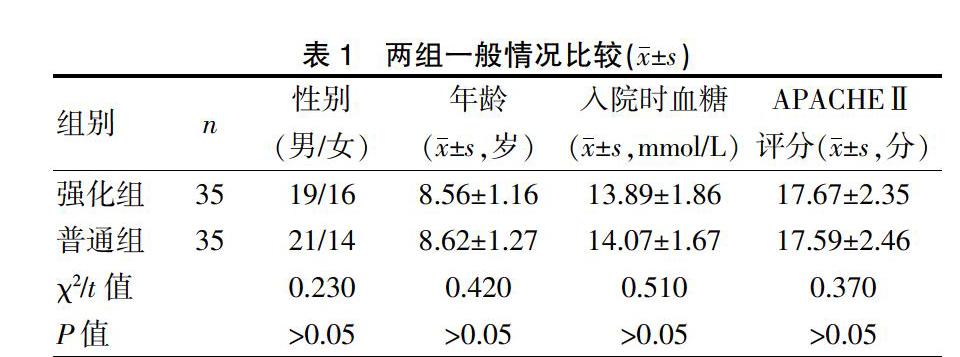
选择2017年10月至2019年12月在我科住院治疗的脓毒症患儿70例。纳入标准[7]:①符合中华医学会儿科学分会制定的《儿科感染性休克(脓毒性休克)诊疗推荐方案》中的诊断标准[8];②发病至入院<24 h。排除标准[9]:①1型糖尿病或糖耐量异常;②合并心脑肝肾等重要脏器先天性疾病。采用随机数字表法分为强化组35例与普通组35例。两组患儿性别、年龄、入院时血糖及急性生理与慢性健康评分Ⅱ(Acute physiology and chronic health evaluation Ⅱ,APACHEⅡ)比较,差异无统计学意义(P>0.05),具有可比性。见表1。本研究经我院医学伦理委员会批准,纳入患儿的监护人均签署知情同意书。
1.2 方法
两组患儿均予积极抗感染治疗、液体复苏、营养支持和处理原发病等基础治疗。强化组患儿予微泵胰岛素(商品名:诺和灵R,Novo Nordisk Pharmaceutical Industries,Inc,批准文号:H20160206)持续泵入治疗,维持血糖为4.4~6.1 mmol/L。普通组患儿予常规胰岛素治疗,维持血糖为10.0~11.1 mmol/L。两组均连续治疗7 d。观察两组患儿治疗前后的胰岛素抵抗、胰岛素分泌及血清炎症因子[降钙素原(Procalcitonin,PCT)、超敏C反应蛋白(Hypersensitive C-reactive protein,hs-CRP)]水平的变化,并比较其临床疗效。
1.3 观察指标及评价标准
1.3.1 胰岛素抵抗和胰岛素分泌评估 测定空腹血糖(Fasting blood glucose,FBG)和血清胰岛素(Fasting serum insulin,FINS)浓度,使用稳态模式法(Homeostasis model assessment,HOMA)分别计算胰岛素分泌指数(HOMA-pancreatic-cell function index,HOMA-β)和胰岛素抵抗指数(HOMA-insulin resistance,HOMA-IR),其中HOMA-β=FINS(μU/mL)×20/[FBG(mmol/L)-3.5],HOMA-IR=FBG(mmol/L)×FINS(μU/mL)/22.5。
1.3.2 血清炎症因子水平测定 采集患儿肘静脉血3~5 mL,2500 r/min低温离心15 min分离出血清,-70℃冰箱储存。采用酶联免疫吸附法测定血清PCT及hs-CRP水平,试剂盒分别购自基蛋生物科技股份有限公司和上海抚生实业有限公司。
1.3.3疗效评定标准[10] 显效:治疗后症状、体征基本消失,APACHEⅡ评分恢复至正常;有效:治疗后症状、体征较前明显缓解,APACHEⅡ评分较前下降50%以上;无效:未达上述标准。总有效率=(显效+有效)例数/总例数×100%。
1.4 统计学方法
应用SPSS 20.0统计学软件进行数据分析,计量资料用(x±s)表示,采用t检验;计数资料用[n(%)]表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
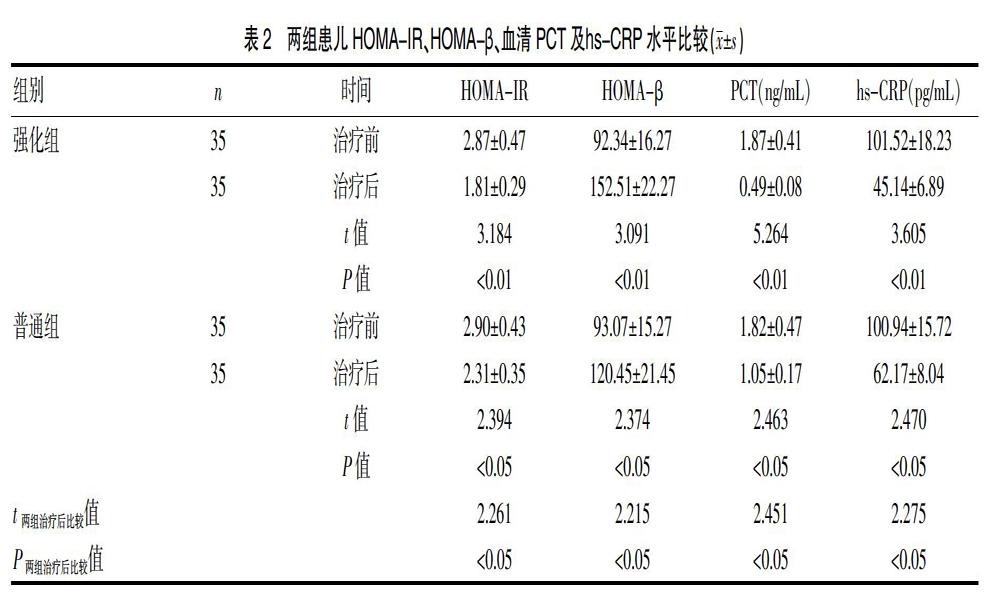
2.1 两组患儿HOMA-IR、HOMA-β、血清PCT及hs-CRP水平比较
治疗前两组患儿HOMA-IR、HOMA-β、血清PCT及hs-CRP水平比较,差异无统计学意义(P>0.05)。治疗7 d后,两组患儿HOMA-IR、血清PCT及hs-CRP水平较治疗前明显下降,HOMA-β水平较治疗前明显上升,且强化组变化幅度较普通组更明显,差异有统计学意义(P<0.05或P<0.01)。见表2。
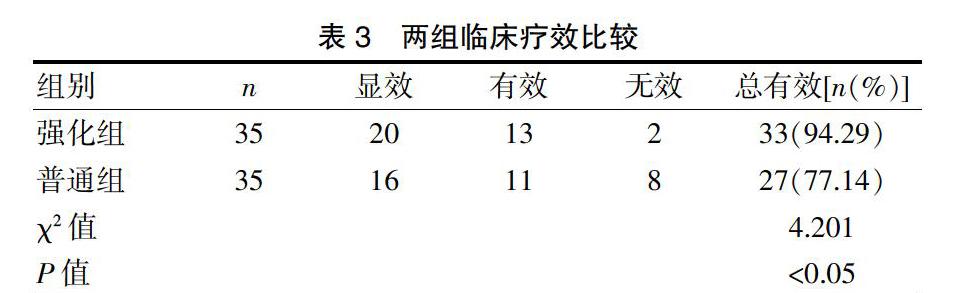
2.2 两组临床疗效比较
治疗7 d后,强化组临床总有效率(94.29%)明显高于普通组(77.14%),差异有统计学意义(χ2=4.201,P<0.05)。见表3。
3讨论
脓毒症是指各种致病病原菌或其分泌的毒素进入人体的血液或组织,引起人体发生严重感染的全身性炎症反应。儿童因自身免疫系统发育尚不完全,一旦出现致病菌感染,较成人更易出现脓毒症,若不及早予以积极、有效、恰当地治疗,易发生多器官功能不全或衰竭,预后不佳[11-12]。脓毒症患者普遍存在继发性的应激性高血糖,主要是由于脓毒症导致的交感神经-肾上腺髓质轴和下丘脑-垂体-肾上腺皮质轴兴奋,各种应激激素大量分泌,引起体内物质代谢紊乱、肝脏糖原分解异常增加及血糖利用障碍等,均可引起机体血糖升高[13]。同时,由于患儿免疫细胞因子调节功能紊乱,使其胰岛β细胞功能受损,易出现胰岛素抵抗和胰岛素分泌不足,引起继发性的血糖升高,加上能量消耗异常增加,致使机体分解代谢状态亢进,且对代谢底物的利用发生变化,引起血糖进一步升高。血糖升高可导致患儿感染进一步加重,进而发展为多脏器功能受损,加重患儿的病情,使其致死率始终居高不下[14]。
全身性炎症反应是儿童脓毒症的典型表现,脓毒症发病时,炎症介质大量分泌、释放,可形成炎症因子级联反应,使机体炎症反应失衡,形成“炎症瀑布”,诱导中性粒细胞聚集于重要脏器并产生损伤,是导致后期组织脏器损伤发生的重要病理基础[15-16]。PCT和hs-CRP是近年来临床常用的血清炎症指标,PCT是一种无激素活性的降钙素前体,由甲状腺髓质C细胞分泌,健康生理状态下,除肝、肾、肺和睾丸组织外,其他组织PCT表达较弱或无明显表达。当机体严重感染时,PCT可由甲状腺以外的许多器官组织大量产生,大量PCT释放入血,是目前较广泛的脓毒症早期诊断指标[17]。hs-CRP是一种由肝细胞合成的急性时相反应蛋白,在正常人体中的含量较低,但在炎症反应,特别是脓毒血症时,hs-CRP水平往往显著增高[18],因此,PCT和hs-CRP水平变化可作为判断炎症反应的常用血清学指标。
近年来,胰岛素强化治疗用于儿童脓毒症逐渐引起临床关注,研究结果显示,胰岛素强化治疗可迅速纠正脓毒症的糖代谢紊乱、控制应激性高血糖、减轻高血糖引起的损伤;还能减少促炎症因子的分泌释放、释放抗炎症因子、纠正促炎症因子与抗炎症因子的比例异常,从而拮抗炎症反应;还可促进肠黏膜上皮细胞增生、减轻肠黏膜的通透性、保护并修复受损的肠黏膜、减少氧自由基的释放、减轻脂质过氧化引起的氧自由基对肠黏膜的损伤作用[19-20]。本研究结果显示,治疗7 d后,强化组患儿HOMA-IR、血清PCT及hs-CRP水平下降幅度、HOMA-β水平上升幅度较普通组更明显,且其临床总有效率(94.29%)明显高于普通组(77.14%),提示强化胰岛素治疗对脓毒症患儿的疗效优于常规胰岛素治疗,能改善胰岛素抵抗、促进胰岛素分泌、降低血清炎症因子。强化胰岛素治疗可能通过减轻胰岛β细胞功能受损、改善胰岛素抵抗、促进胰岛素分泌、控制继发性高血糖,从而降低炎症因子分泌、控制炎症反应、减轻炎症性损伤。
综上所述,强化胰岛素治疗对脓毒症患儿的疗效优于常规胰岛素治疗,其作用机制可能与其改善胰岛素抵抗、促进胰岛素分泌、降低炎症因子分泌、控制炎症反应密切相关。
[参考文献]
[1] Thompson GC,Macias CG.Recognition and management of sepsis in children practice patterns in the emergency department[J].J Emerg Med,2015,49(4):391-399.
[2] Gulla K,Sachdev A,Gupta D,et al.Continuous renal replacement therapy in children with severe sepsis and multiorgan dysfunction-A pilot study on timing of initiation[J].Indian J Crit Care Med,2015,19(10):613-615.
[3] 方磊,周焕荣,陈华,等.血糖监测及胰岛素干预在脓毒血症患儿病情监测和治疗中的应用[J].中国地方病防治杂志,2014,29(S1):240-241.
[4] 罗海燕,曹建设,蔡姿丽,等.脓毒症并高血糖患儿胰岛素应用研究[J].中国急救复苏与灾害医学杂志,2015, 10(2):111-114.
[5] 梅文静,邹莉,蔡俊钦,等.不同血糖控制水平对PICU脓毒症患儿炎症反应状态和治疗效果的影响[J].河北医药,2017,39(9):1289-1292.
[6] 姚桂爱,潜丽俊.胰岛素早期强化治疗对儿童脓毒症患者血管内皮功能的保护作用[J].中国现代医生,2018, 56(9):17-20.
[7] Dellinger RP,Levy MM,Rhodes A,et al.Surviving sepsis campaign:International guidelines for management of severe sepsis and septic shock,2012[J].Intensive Care Med, 2013,39(2):165-228.
[8] 中华医学会儿科学分会急救学组,中华医学会急诊学分会儿科组,中华儿科杂志编辑委员会.儿科感染性休克(脓毒性休克)诊疗推荐方案[J].中华儿科杂志,2006, 44(8):596-598.
[9] Lekkou A,Mouzaki A,Siagris D,et al.Serum lipid profile,cytokine production,and clinical outcome in patients with severe sepsis[J].J Crit Care,2014,29(5):723-727.
[10] 周榮斌,周高速,郭凯.2008年严重脓毒症和脓毒性休克治疗指南简读[J].中国急救医学,2008,28(3):226-229.
[11] Gül F,Arslanta MK,Cinel ■,et al.Changing definitions of sepsis[J].Turkish Journal of Anaesthesiology and Reanimation,2017,45(3):129-138.
[12] Vassiliou AG,Mastora Z,Jahaj E,et al.Does serum lactate combined with soluble endothelial selectins at ICU admission predict sepsis development?[J].In Vivo,2015, 29(2):305-308.
[13] Lin J,Parente JD,Chase JG,et al.Development of a model-based clinical sepsis biomarker for critically ill patients[J].Comput Methods Programs Biomed,2011,102(2):149-155.
[14] Bierbrauer J,Weber-Carstens S.Insulin resistance and protein catabolism in critically ill patients[J].Anasthesiol Intensivmed Notfallmed Schmerzther,2011,46(4):268-274.
[15] Safiri S,Ayubi E,Mansori K.Comments on procalcitonin for the early diagnosis of sepsis in burn patients A retro spective study[J].Burns,2018,44(4):1017-1019.
[16] 王志文,刘占利,林争,等.脓毒症血流感染患儿血清C-反应蛋白、降钙素原水平變化及临床诊断分析[J].中华医院感染学杂志,2017,27(4):919-922.
[17] Iskandar A,Arthamin MZ,Indriana K.Comparison between presepsin and procalcitonin in early diagnosis of neonatal sepsis[J].Mat-Fetl & Neo Med,2018,32(6):1-11.
[18] Joen JS,SM Ji.Diagnostic value of procalcitonin and CRP in critically ill patients admitted with suspected sepsis[J].J Dent Anesth Pain Med,2015,15(3):135-140.
[19] Huang CL,Wu YW,Hsieh AR,et al.Serum adipocyte fatty acid-binding protein levels in patients with critical illness are associated with insulin resistance and predict mortality[J].Crit Care,2013,17(1):R22.
[20] 吕卓超,潜丽俊.早期胰岛素强化治疗儿童脓毒症的疗效及对氧化应激的影响[J].中国现代医生,2019,57(2):8-11.
(收稿日期:2020-02-28)

