糖尿病老年患者胰岛素泵治疗期间动态使用血糖仪辅以健康宣教的效果
李梅
山东省济宁市第二人民医院消化内分泌肾内科,山东济宁 272049
2 型糖尿病属于胰岛素分泌紊乱代谢性疾病,症状特征以高血糖为主,诱发因素包含暴饮暴食、胰岛素β细胞受损以及遗传等;发病后若没有及时采取治疗方案,会导致患者全身组织系统受损,罹患多种慢性疾病,最为常见便是冠心病、心梗、高血压等;患者长期使用降糖药物、胰岛素、管控饮食等,可提高病情控制效果[1]。但周期过长并不利于患者遵医嘱用药、自我管控,因此在治疗基础上,仍需探讨有效的血糖监测方法以及提高患者自控能力的方式[2]。基于此,该研究纳入该院在2019年1 月—2020 年3 月时段内收治的38 例老年糖尿病患者,通过胰岛素泵疗法联合血糖仪动态监测、健康宣教展开试验,取得了较好成效,现报道如下。
1 资料与方法
1.1 一般资料
以该院收治的76 例老年糖尿病患者为研究病例,纳入标准:①符合2 型糖尿病临床诊断标准者;②年龄不低于60 岁;③口服降压药无效;④患者本人及(或)家属知情授权该研究。 排除标准:①合并脏器官功能缺失者;②合并高钙血症、充血心衰者;③胰岛素禁忌证者;④精神疾病者等。研究由医学伦理委员会审核批准,通过随机动态双盲法分为对照组和观察组,各38 例。对照组男 21 例,女 17 例;年龄 60~83 岁,平均(70.42±1.36)岁;病程 0.4~24 年,平均(14.56±2.34)年。 观察组男 24 例,女 14 例;年龄 61~83 岁,平均(70.95±1.47)岁;病程 0.6~25 年,平均(14.91±2.45)年。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
对照组给予胰岛素泵治疗:取Minimed 712 型号的胰岛素泵为患者提供微量胰岛素24 h 持续泵入治疗,首先取出胰岛素、复温,置入胰岛素泵储药器,参考患者具体情况选择基础给药剂量,排气后调整患者体位,以患者肚脐5 cm 左右皮肤完好处为穿刺点,常规消毒处理后,以配套助针器进行穿刺,至皮下组织后停止并敷贴固定;后续治疗中结合患者血糖需求随时对胰岛素给药剂量进行调整,以预防血糖升高;三餐前另增加剂量[3]。
观察组基于对照组给予动态血糖仪监测与健康宣教:①动态血糖仪监测。 取Minimed 生产的动态血糖仪,以患者肚脐5 cm 左右皮肤完好处为穿刺点,常规消毒处理后,取助针器安装探头后,与患者皮肤间隔45°后开启,将针芯拔除,与监测仪连接并妥善固定,对电流、电压进行检测,待平稳之后,初始化1 h,将血糖值输入其中并进行校准;以10 s 为间隔值,探讨接收1 次信号,持续5 min 后,所得信号取平均值并储存为患者的血糖值,以此循环,共计4 次,持续72 h[4]。②健康宣教。穿刺期间需要确保穿刺点皮肤完好,不存在破溃的情况,并定期对穿刺点进行检查,若有异常需及时更换,无异常的情况下,由于患者治疗周期较长,也需要对穿刺点、输注管道进行更换;若存在敷贴不牢固的情况,同样需要消毒、更换,以预防感染;结合患者个体差异性为其提供膳食指导,叮嘱患者在保证营养均衡的同时,增加纤维、蛋白摄入量,减少食盐摄入量,禁止摄入刺激性食物;明确规定三餐时间,禁止暴饮暴食;餐后1 h 患者可结合机体状况适当进行活动,注意禁止引起身体疲乏;向患者详细讲解胰岛素泵、动态血糖仪的相关内容,包括使用方式、原理、优势以及需要注意的事项等,提高患者的认知水平以及自我管理能力,避免患者自行调整装置引发意外事件;若仪器发出警报,需立即告知医护人员;此外,护理人员需结合患者心理需求给予针对性护理,以帮助患者排解不良情绪,提高其治疗积极性与依从性[5]。
1.3 观察指标
①血糖指标,即治疗前后的空腹血糖、餐后2 h 血糖。②血管内皮功能,即心电图运动试验(EET)阳性率、血管内皮舒张功能(FMD);FMD 检查方法为 LOGIQ7 型彩色多普勒超声计算患者肱动脉内径,共检查2 次,间隔 1 min 取均值[6]。 ③胰岛素 β 细胞分泌功能:即 OGTT试验后30 min 胰岛素分泌增加量与血糖增加量比值(△C30△G30)、β 细胞功能(Homa-β)与胰岛素抵抗指数(Homa-IR)[7]。
1.4 统计方法
采用SPSS 20.0 统计学软件分析数据,计量资料用均数±标准差()表示,组间比较采用 t 检验;计数资料采用率(%)表示,组间比较采用 χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 治疗前后血糖指标
治疗前两组患者的血糖差异无统计学意义(P>0.05),治疗后观察组患者的空腹血糖与餐后2 h 血糖均低于对照组,差异有统计学意义(P<0.05)。 见表 1。
表 1 两组患者治疗前后血糖指标对比[(),mmol/L]
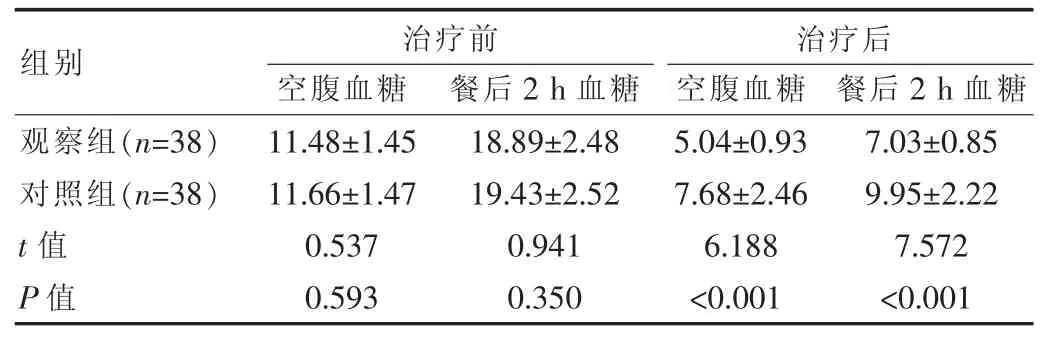
表 1 两组患者治疗前后血糖指标对比[(),mmol/L]
组别 空腹血糖 餐后2 h 血糖 空腹血糖 餐后2 h 血糖观察组(n=38)对照组(n=38)t 值P 值治疗前 治疗后11.48±1.45 11.66±1.47 0.537 0.593 18.89±2.48 19.43±2.52 0.941 0.350 5.04±0.93 7.68±2.46 6.188<0.001 7.03±0.85 9.95±2.22 7.572<0.001
2.2 血管内皮功能
观察组中47.67%的患者为EET 阳性,低于对照组的71.05%,且FMD 指标高于对照组,差异有统计学意义(P<0.05)。 见表 2。
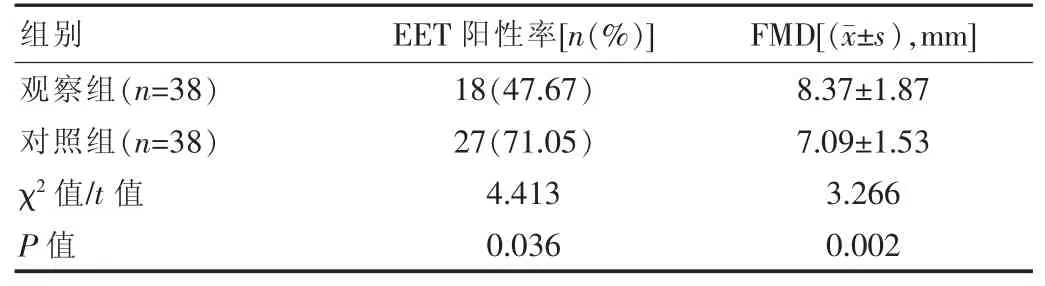
表2 两组患者血管内皮功能对比
2.3 胰岛素β 细胞分泌功能
观察组的△C30△G30 与Homa-β 指标高于对照组,Homa-IR 指标低于对照组,差异有统计学意义(P<0.05)。见表3。
表 3 两组患者胰岛素 β 细胞分泌功能对比[(),%]
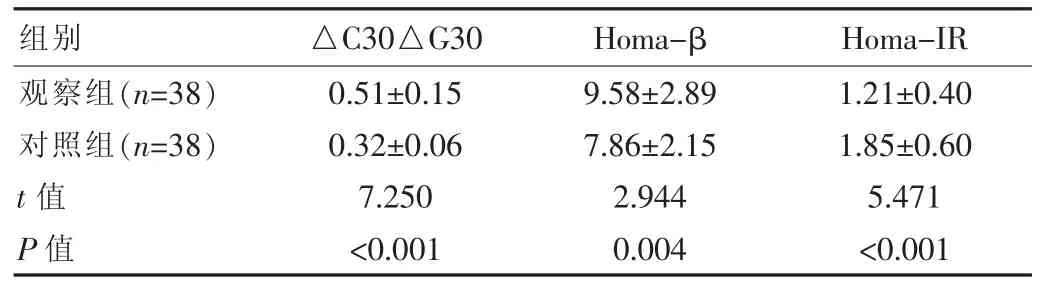
表 3 两组患者胰岛素 β 细胞分泌功能对比[(),%]
组别 △C30△G30 Homa-β Homa-IR观察组(n=38)对照组(n=38)t 值P 值0.51±0.15 0.32±0.06 7.250<0.001 9.58±2.89 7.86±2.15 2.944 0.004 1.21±0.40 1.85±0.60 5.471<0.001
3 讨论
胰岛素β 细胞进行性减退是2 型糖尿病的发生的主要机理,而且患者以中老年群体为主,该群体给予生理因素的影响,普遍存在胰岛素功能薄弱的情况,所以血糖会产生较大的波动, 而且在胰岛素需求方面也有较大的迥异性[8]。 此外,糖尿病还是血管病变的高危因素,脂质沉积周期过长可能会引发动脉内膜斑块,给患者的生命健康造成进一步的威胁。 现阶段临床针对糖尿病患者所采取的治疗方案主要为胰岛素泵, 该疗法可通过对人体生理胰岛素分泌模式的有效模拟,24 h内为患者持续输入胰岛素,以维持血糖稳定,有利于减少患者出现低血糖的风险[9]。 不过糖尿病患者普遍缺乏低血糖反应灵敏性,一旦发生低血糖,极易损伤脏器功能。所以在治疗期间,对胰岛素给药剂量进行合理管控之外,还需要对患者血管功能、胰岛β 细胞分泌功能改变情况进行密切监测,以此预防心血管事件,保证患者治疗的安全性。
基于此,该次在胰岛素泵治疗基础上,辅以血糖仪动态监测与健康宣教,结果显示,治疗后观察组患者的空腹血糖与餐后2 h 血糖均低于对照组(P<0.05);观察组中47.67%的患者为EET 阳性, 低于对照组的71.05%,且 FMD 指标高于对照组(P<0.05);观察组的△C30△G30 与 Homa-β 指标高于对照组,Homa-IR 指标低于对照组(P<0.05)。
原因分析,糖尿病患者开展胰岛素泵治疗期间,通过血糖仪检测患者的血糖变化,可及时对胰岛素使用剂量进行科学调整,对治疗效果有积极作用。 但常规血糖检测仪只能帮助临床明确患者特定时段内的血糖值,使用动态血糖仪则能准确反映患者24 h 内的血糖改变情况;此外,常规血糖不支持高血糖、低血糖的检测功能,动态血糖仪则可通过分析患者24 h 内的血糖改善情况,判断患者是否有高血糖、低血糖表现;所以相对而言,动态血糖仪可以更好地提高胰岛素用药剂量调整的及时性与科学性[10]。而在血糖监测基础上为患者提供健康宣教,可提高患者对疾病治疗以及血糖监测的认知水平,提高患者的治疗积极性与依从性,减少潜在的风险因素,为治疗的顺利开展提供保障。
综上所述,糖尿病老年患者胰岛素泵治疗期间动态使用血糖仪辅以健康宣教,对血管内皮功能与胰岛素β 细胞分泌功能的优化效果更好,可缩短患者康复周期。

