妊娠期糖尿病孕妇胎盘及脐血中VEGF和PEDF表达对血糖控制的指示作用
王丽凤,郭 琼,傅金凤,姚辰希,康 燕*
(山东省妇幼保健院a.产科;b.盆底诊治中心,济南 250014)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是一种复杂的代谢紊乱综合征,可造成不良妊娠结局,如羊水过多、胎膜早破,增加妊娠高血压疾病、巨大儿发病率,新生儿易出现呼吸窘迫综合征、死亡率增加等。GDM发病率为6.3%~22.6%,因地区、种族不同有差异,并呈逐年增长趋势[1]。GDM可在产褥期导致子代并发症,远期来看,子代成年后心血管疾病、肥胖症、糖尿病等慢性病的风险相对增高[2]。有GDM病史的孕妇产后5年内发展为Ⅱ型糖尿病的几率约17%~63%[3]。近年来,血管内皮生长因子(vascular endothelial growth factor,VEGF)和色素上皮衍生因子(pigment epithelium-derived factor,PEDF)在单纯Ⅰ型糖尿病、单纯Ⅱ型糖尿病、糖尿病肾病、糖尿病视网膜病变中成为研究热点[4-5]。目前国内外关于VEGF及PEDF在GDM中作用的报道较少。本研究旨在探讨VEGF、PEDF在GDM孕妇胎盘及脐血中的表达情况及其与血糖控制水平的关系。
1 资料与方法
1.1 一般资料 选取2018年1月至2019年12月在山东省妇幼保健院行葡萄糖筛查的孕妇36例,年龄18~38岁,平均(31.42±3.91)岁,孕周37~42周,平均(39.21±1.52)周。研究对象于入院时测糖化血红蛋白,入院后每天监测空腹血糖、餐后血糖。其中正常糖耐量孕妇12例为对照组,GDM孕妇24例。GDM孕妇中,血糖控制较好组12例、血糖控制较差组12例。血糖控制标准:空腹血糖<5.6mmol/L,餐后2h血糖<7.0mmol/L为血糖控制良好,反之为血糖控制较差。GDM诊断标准:(1)妊娠期首次诊断,均排除孕前糖尿病;(2)孕24~28周行75g葡萄糖耐量试验(OGTT)检查,空腹血糖、餐后1h血糖、餐后2h血糖截断值分别为5.1mmol/L、10.0mmol/L、8.5mmol/L,3项中任何一项高于截断值,均诊断为GDM。纳入标准:单胎妊娠;无前置胎盘、胎盘早剥、妊娠期高血压等并发症。排除标准:多胎妊娠;心、肝、肾等重要脏器功能不全者;临床资料不完整者。本研究经医院伦理委员会批准同意,所有受试者均自愿签署知情同意书。
1.2 研究方法
1.2.1 血样采集 采集所有受试者清晨空腹及餐后静脉血10mL置于抗凝管中,其中5mL 3000r/min离心5min 收集上清(血清),-20℃保存备用,剩余5mL用于血液生化指标检测。
1.2.2 胎盘VEGF和PEDF检测 胎盘娩出后,控干胎盘小叶及间隙内积血,取胎盘中间带与中央带,剪除绒毛膜板,免疫组化法定量分析VEGF和PEDF,测量切片累积光密度值(IOD)。阳性结果判读:胞浆或胞膜出现棕黄色颗粒为阳性表达。
1.2.3 脐血VEGF和PEDF检测 切断脐带,抽取5mL脐静脉血,加至无抗凝剂试管中放置0.5h,4000r/min离心10min。提取上层血清,酶联免疫吸附法(ELISA)检测样品中的VEGF和PEDF含量。
2 结 果
2.1 患者的一般临床资料 对照组、血糖控制较好组和血糖控制较差组的孕周、年龄、BMI比较,差异无统计学意义(P>0.05),见表1。

表1 3组孕妇一般情况
2.2 患者的血糖及糖化血红蛋白情况 对照组、血糖控制较好组和血糖控制较差组孕妇的空腹血糖、餐后2h血糖、糖化血红蛋白水平比较,差异均有统计学意义(P<0.05),见表2。

表2 3组孕妇血糖及糖化血红蛋白情况
2.3 妊娠结局 孕妇妊娠结局异常包括剖宫产、巨大儿、新生儿低血糖、新生儿转NICU等。对照组、血糖控制较好组和血糖控制较差组中妊娠结局异常者分别有1例(8.33%)、5例(41.67%)、10例(83.33%),血糖控制较好组与对照组比较差异无统计学意义(χ2=3.556,P=0.059),血糖控制较差组与对照组比较差异有统计学意义(χ2=13.59,P<0.001)。
2.4 胎盘中VEGF和PEDF的定位及表达 3组孕妇胎盘中VEGF及PEDF均有表达,两者主要定位于胎盘的滋养细胞、血管内皮细胞、绒毛间质细胞,见图1。VEGF阳性染色累积光密度值在对照组、血糖控制较好组和血糖控制欠佳组中逐渐升高,差异有统计学意义(P<0.05); PEDF阳性染色累积光密度值在3组孕妇胎盘中逐渐降低,差异有统计学意义(P<0.05);VEGF与PEDF表达水平呈负相关,见表3、图2。

表3 胎盘绒毛VEGF及PEDF累积光密度值比较

图1 胎盘绒毛VEGF和PEDF免疫组织化学分析(黑色箭头:阳性着色区域)
2.5 脐带血VEGF和PEDF表达情况 对照组、血糖控制较好组、血糖控制欠佳组中VEGF浓度依次升高,各组间比较差异有统计学意义(P<0.05),PEDF浓度依次降低,各组间比较差异有统计学意义(P<0.05),见表4。
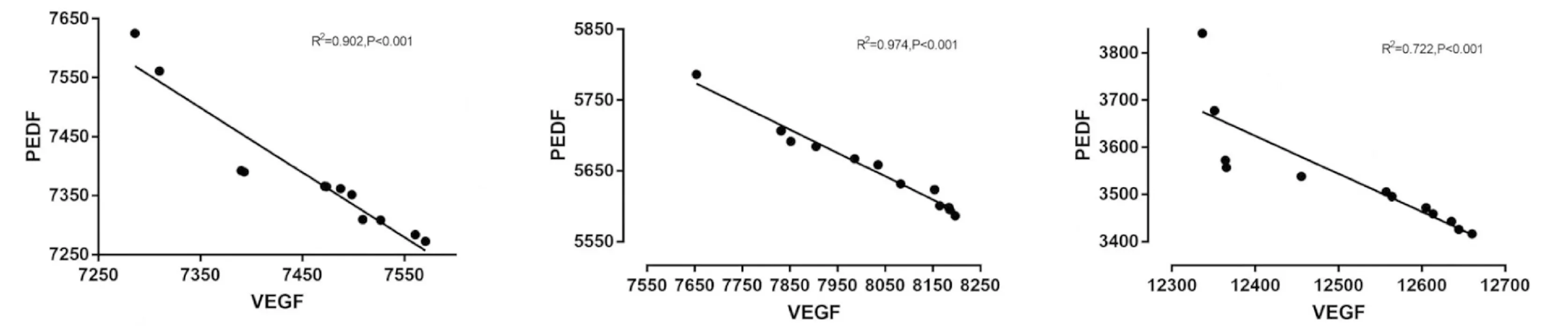
图2 胎盘VEGF与PEDF表达水平相关分析

表4 脐带血VEGF和PEDF表达水平比较
3 讨 论
GDM母儿处于高血糖环境,机体高血糖环境不仅影响胎盘蛋白表达[6],还影响胎盘的形成和功能。胎盘血管形成是胎盘生长发育至关重要的一部分,主要受促血管生成因子和抗血管生成因子的调节,VEGF和PEDF是促血管生成因子和抗血管生成因子的重要代表[4]。
VEGF在胎盘的细胞滋养细胞、血管内皮细胞、绒毛间质细胞均有表达,随血糖控制水平的不同,VEGF表达量不同。本研究结果显示,血糖控制较差组胎盘及脐血中VEGF表达量最高,提示血糖控制水平可能影响VEGF的表达,提示VEGF水平对血糖控制情况有指示作用。研究表明,正常的机体内环境下有极少量或微量的VEGF,即可维持胎盘血管的数量及结构[7]。VEGF通过改变细胞外基质,改变血管内皮细胞的通透性,促进胎盘绒毛血管数量增加,以达到增加血浆葡萄糖及氧气的交换,改善胎儿缺氧的环境。GDM胎儿即处于高血糖、缺氧的环境中,刺激VEGF大量分泌,改变胎盘的血管密度和稳态,作为胎儿宫内缺氧的代偿机制。研究结果显示,GDM孕妇胎盘血管生成增加,胎盘处于促血管生成状态[8]。据报道,Ⅰ型糖尿病合并妊娠患者所娩新生儿,且胎儿体重大于4kg,胎盘中VEGF表达明显升高[9]。本研究结果显示,血糖控制较差组的VEGF表达显著增加,推测高血糖可能通过VEGF调控胎盘血管状态以改善胎儿缺氧的宫内环境,进一步表明检测VEGF可能成为胎儿宫内缺氧的指标。
PEDF作为视网膜天然细胞外基质成分被首次发现,其表达水平降低已被证实参与糖尿病视网膜病变、糖尿病肾病的发病[10-11]。PEDF是目前发现的最重要的新生血管抑制因子[12]。据报道,PEDF在抑制炎症、保护血管和抗氧化应激等方面有很大优势[13]。PEDF已被证实能抑制脂肪细胞中的高级糖基化终产物,并能改善骨骼平滑肌细胞的胰岛素抵抗[14]。体外实验表明,PEDF可通过抑制大鼠脂肪组织的炎症和氧化反应改善代谢紊乱,增加PEDF水平能对抗肥胖代谢紊乱综合征[15]。本研究结果显示,血糖控制较差组即高血糖组的PEDF表达明显降低,表明机体高血糖环境可能抑制了PEDF表达,正常孕妇中PEDF表达显著增高,提示PEDF在维持正常妊娠中起重要作用。推测可能存在VEGF与PEDF表达失衡,并参与GDM的发生发展。本研究显示,GDM患者的VEGF表达增加,存在补偿胎儿缺氧的机制,PEDF作为保护性优势因子也应相应增加,以改善胎盘血管稳态。但本实验结果显示PEDF降低,推测可能存在VEGF与抗血管内皮生长因子表达的不平衡。研究表明,VEGF与PEDF相互调节血管生成的稳态被破坏与糖尿病视网膜病变有关[4]。文献报道,玻璃体内注射PEDF-MSC可上调糖尿病大鼠PEDF表达,下调VEGF表达,为糖尿病视网膜病变(DR)神经损伤的细胞治疗提供了新的候选资源[16]。
目前GDM的病理生理机制尚不清楚,其对孕产妇及子代的影响巨大。GDM主要依据24~28孕周糖耐量试验才得以诊断,但此时已造成部分孕妇严重不良妊娠结局,因此早期预测、及时治疗才是关键。本研究显示,孕妇血糖与GDM孕妇胎盘及脐血VEGF表达水平呈正相关,与PEDF呈负相关,提示VEGF与PEDF表达水平可能受孕妇血糖影响,可能参与了GDM的发生发展。推测早期检测VEGF及PEDF可推断GDM患者血糖控制水平。目前GDM的治疗仅限通过饮食、运动、药物控制血糖水平,并未从根本上解决GDM的治疗问题,严格控制血糖可能引起低血糖,对胎儿的影响更严重,甚至发生胎死宫内。PEDF作为一种保护性因子,对胎盘血管有抑制作用,对维持正常妊娠有重要作用,推测PEDF制剂有可能成为治疗GDM的一种候选方法,PEDF制剂有望成为干预GDM胎儿不良妊娠结局的新靶点。

