改良选择性痔上黏膜切除术联合直肠前壁柱状缝合术治疗女性出口梗阻型便秘的临床研究
罗雯鹏,周佳敏,李克亚,王真权
(1.湖南中医药大学第二附属医院,湖南长沙 410005; 2.湖南中医药大学, 湖南长沙 410007)
出口梗阻型便秘(outlet obstructive constipation,OOC)是功能性便秘中常见的分型,又称功能性排便障碍或盆底肌功能不良,好发于女性,尤其是经产妇、中老年女性。该病的主要表现为患者自觉排便无力、排便不尽感、肛门坠胀等,对患者进行肛门指检可在肛管直肠内发现残余粪便,严重者需压迫会阴或者手指辅助排便[1]。女性出口梗阻型便秘病因复杂,常见解剖组织学改变有直肠前突、直肠黏膜内脱垂等,两者常同时存在[2]。临床针对出口梗阻型便秘往往先采用缓泻剂等保守治疗,无效后实施手术,常用的手术包括直肠黏膜柱状缝合术、经阴道修补术、经肛吻合器痔上黏膜环形切除术(procedure for prolapse and hemorrhoids, PPH)等。选择性痔上黏膜切除术(tissue selective therapy, TST)是近年来肛肠科医生常用的针对性治疗直肠黏膜内脱垂、直肠前突的微创手术方法,被我国肛肠界誉为目前为止最安全的微创技术[3]。由于女性的直肠前壁较为薄弱,加之分娩导致直肠阴道隔弹力降低,因此对出口梗阻型便秘女性患者采用更加合理有效的手术方法具有重要的意义。本研究采用改良TST术联合直肠前壁柱状缝合术治疗女性出口梗阻型便秘,取得了较好的临床效果,现总结报道如下。
1 临床资料
1.1 一般资料
选取2019年2月~2020年8月湖南中医药大学第二附属医院收治的女性出口梗阻型便秘患者86例为研究对象。纳入标准: ①女性, 自然分娩史; ②符合罗马Ⅳ慢性便秘的诊断标准(2016版)[4];③依据症状、体征及排粪造影诊断为以直肠前突为主(Ⅱ~Ⅲ度)合并黏膜内脱垂的出口梗阻型便秘(见图1);④经半年以上的保守治疗效果不满意,有强烈的手术意愿且签署知情同意书。排除标准:①慢传输型便秘患者;②合并肛门直肠狭窄、结肠炎、肠道肿瘤、直肠全层脱垂等明显影响手术疗效者;③存在手术禁忌证或无法耐受手术的疾病,如血液系统疾病、心脑血管疾病活动期、脏器功能衰竭等;④精神异常无法配合者。

力排充盈相
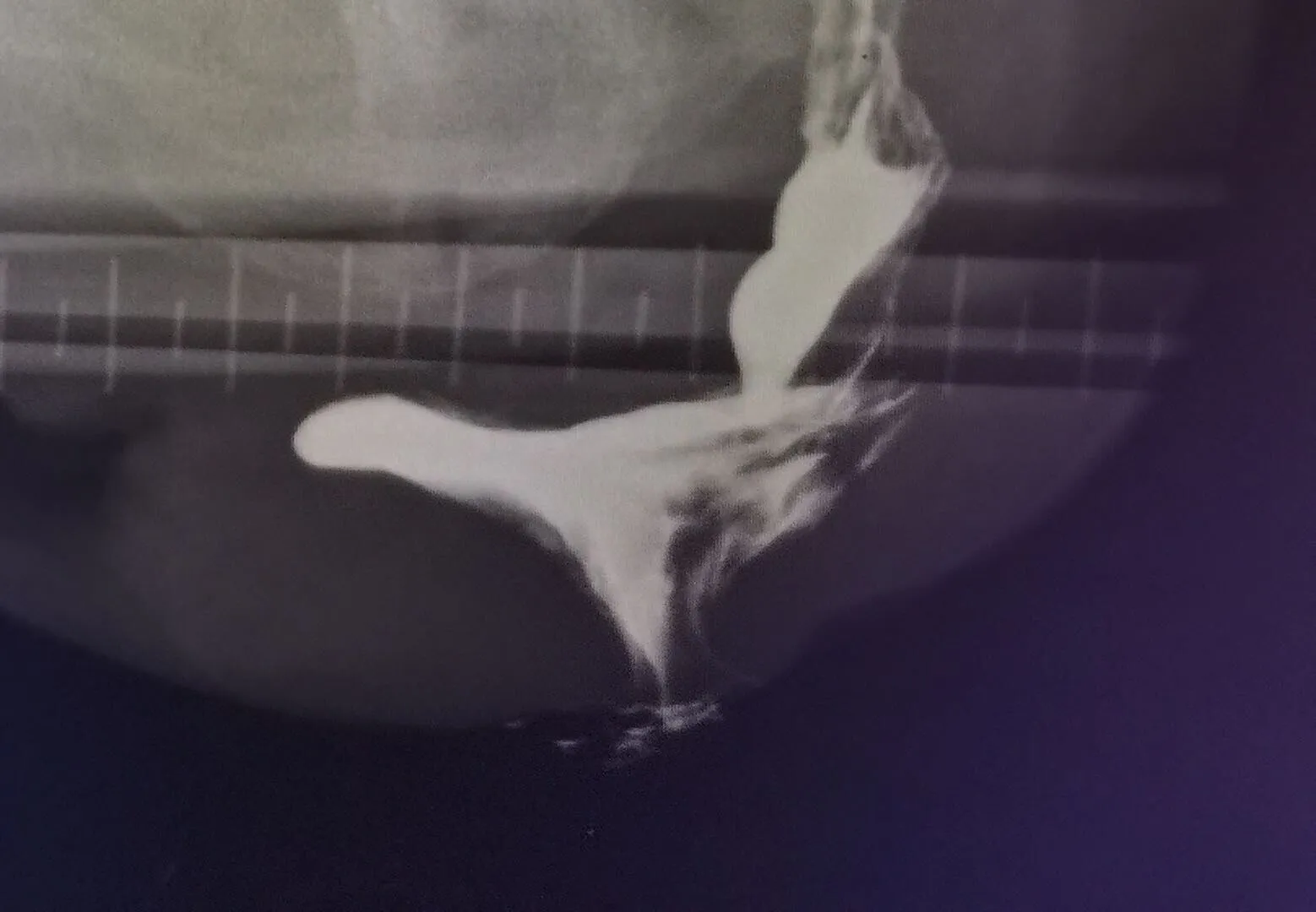
力排黏膜相
所有患者根据手术方式的不同分为两组,各43例。其中,观察组年龄36~58岁,平均年龄(48.38±9.46)岁;病程3~9年,平均病程(5.21±1.96)年;排粪造影分度: Ⅱ度17例, Ⅲ度26例。对照组年龄35~62岁,平均年龄 (47.72±10.51)岁; 病程2~10年, 平均病程(5.78±1.23)年;排粪造影分度:Ⅱ度19例,Ⅲ度24例。两组患者年龄、病程、排粪造影分度等基线资料比较,差异无统计学意义(P>0.05)。
1.2 手术方法
1.2.1 观察组
行改良TST术联合直肠前壁柱状缝合术。腰麻后取折刀俯卧位。采用中国常州华森医疗器械有限公司提供的一次性肛肠吻合器及附件,使用扩张器, 两开孔处分别对准患者截石位6、 12点位并暴露对应的直肠黏膜,2-0 Prolene线于9点位距齿线上5 cm处进针,缝合深度在黏膜下层,于3点位出针,行前半荷包缝合;再取1根2-0 Prolene线于9点位距齿线上3.5 cm处进针缝平行荷包,亦行前半荷包缝合,深度同前。同法于4点位距齿线4 cm处进针,深达黏膜下层,行后半荷包缝合,8点位出针。分别将前壁荷包及后壁荷包线在吻合器头端中心杆的对侧打结,荷包线经吻合器侧孔引出并适当牵拉,使松弛的黏膜、黏膜下组织及部分肌层组织均进入吻合器套管内,顺时针旋紧手持端的调节旋钮,更换无菌手套,经阴道探检查确保阴道后壁的完整性,再次旋紧吻合器并击发保持30 s。“猫耳”状黏膜突起用7号丝线结扎处理,如有吻合口活动性出血则用3-0 Vicryl线行“8”字缝扎止血。再行直肠前壁柱状缝合术,缝合时左手食指阴道内引导,防止穿透阴道黏膜,用2-0 Vicryl线从齿线上0.5 cm处直肠前壁右侧肛提肌外缘,自外向内进针,在前正中线右侧肛提肌内缘附近出针;再在左侧肛提肌内缘进针,自左侧肛提肌外缘出针后打结,缝针穿过直肠黏膜下层、部分肌层以及肛提肌边缘。同法向上依次行间断垂直褥式缝合,一般缝合4或5针,缝合宜下宽上窄,呈宝塔状,须与正常黏膜组织平稳过渡。缝合后可触及一条垂直而坚固的黏膜肌柱(手术效果示意图见图2)。术毕用凡士林纱条包绕肛门排气管置入肛内吻合口处,无菌纱布覆盖肛门。术后禁饮禁食6 h后改半流食,术后1 d普食,给予常规抗炎、止血等对症治疗,同时肛肠专科换药、中药熏洗、饮食指导。

术前

术后
1.2.2 对照组
行PPH术联合直肠前壁柱状缝合术。麻醉、体位、吻合器厂家同观察组。置入一次性普通扩肛器并固定,暴露环形黏膜组织,2-0 Prolene线从齿状线以上4 cm处3点钟方向顺时针以荷包缝合方式缝合一圈,深度在黏膜下层,置入吻合器头端,保证底座位于缝合线以上,确定好位置后,收紧荷包线、打结,经侧孔引出后牵拉,更换无菌手套探查阴道后壁情况,再次旋紧吻合器并击发静置30 s。检查吻合口是否完整,如有吻合口活动性出血则用3-0 Vicryl线行“8”字缝扎止血。直肠黏膜柱状缝合术操作及术后包扎、处理同观察组。
1.3 观察指标
记录两组患者的手术相关指标(手术时间、术中出血量、 首次排便时间、 住院时间); 术前、术后1月采用Longo ODS评分[5]评估出口梗阻型便秘患者的症状程度,总分0~40分,分值越高说明便秘越严重;术前、术后1月在排尽粪便、平静状态下采用ZGJ-D2型肛肠压力检测仪(上海朗逸医疗器械有限公司)检测两组患者肛管直肠压力,记录肛管静息压、肛管最大收缩压、肛管高压区长度、直肠初始感觉阈值;统计术后各并发症的发生例数。
1.4 疗效评定标准
随访3月,采用《便秘症状及疗效评估》[6]对患者疗效进行判断:①治愈:便秘明显改善,能顺利排便,腹部无胀满感;②显效:排便改善较好,偶尔有轻度排便不畅和腹部胀满感,不影响正常生活;③有效:便秘有一定改善,排便不适感稍好转,仍存在排便困难,胀满感时有发生,对正常生活有一定影响;④无效:临床症状无改善,腹部严重胀满感,需借助药物或手指辅助排便。总有效率=(治愈+显效+有效)/总例数×100%。
1.5 统计学方法

2 结 果
2.1 两组患者手术时间、术中出血量、术后首次排便时间、住院时间比较
观察组平均手术时间长于对照组,术后首次排便时间短于对照组,差异有统计学意义(P<0.05)。两组术中出血量、住院时间比较,差异无统计学意义(P>0.05),见表1。

表1 两组手术时间、术中出血量、术后首次排便时间、住院时间比较
2.2 两组患者便秘Longo ODS评分比较
术前两组患者的Longo ODS评分比较,差异无统计学意义(P>0.05)。术后1月两组评分均较术前降低,且观察组术后明显低于对照组,差异有统计学意义(P<0.05),见表2。

表2 两组Longo ODS评分比较(分,
2.3 两组患者肛管直肠压力比较
两组患者术前肛管直肠测压的各项指标比较,差异无统计学意义(P>0.05)。术后,观察组肛管静息压、肛管最大收缩压均明显高于对照组,肛管高压区长度明显长于对照组,直肠初始感觉阈值低于对照组,差异有统计学意义(P<0.05),见表3。

表3 两组肛管直肠压力比较
2.4 两组患者术后并发症的比较
两组患者术后疼痛均不明显,以坠胀感为主,可耐受。尿潴留:观察组2例(4.65%),对照组4例(9.30%),两组比较差异无统计学意义(χ2=0.179,P=0.672)。伤口活动性出血:观察组1例(2.33%), 对照组3例(6.98%),差异无统计学意义(χ2=0.262,P=0.609)。肛门狭窄: 观察组0例,对照组5例(11.63%), 差异有统计学意义(χ2=5.253,P=0.028)。
2.5 两组患者临床疗效比较
随访3月,两组患者临床疗效比较,观察组优于对照组且差异有统计学意义(Z=2.543,P=0.011),见表4。

表4 两组临床疗效比较[n(%)]
3 讨 论
功能性便秘在临床上可分为出口梗阻型、慢传输型和混合型3种类型,其中出口梗阻型便秘最常见,其发病原因多为直肠前突、直肠黏膜内脱垂、内括约肌松弛、会阴下降、骶直分离、盆底疝等[7-8]。临床上女性OOC患病率显著高于男性,主要因盆底解剖结构差异及妊娠、分娩过程中盆底肌肉过度拉伸、肛提肌纤维撕裂等损伤,使女性外括约肌及盆底肌紧张度低于男性[9],导致直肠前突、直肠黏膜内脱垂,从而成为女性OOC发病的主要原因[10]。作为一种良性疾病,便秘本身并不危及患者生命,但严重影响患者身心健康及生活质量,患者求助于手术治疗时,通常对治疗效果会有较高的心理预期。因此,探寻更优的手术方案治疗出口梗阻型便秘是肛肠外科医生亟待解决的难题。
对症状较为明显的直肠前突伴黏膜内脱垂的患者,手术是目前最为有效的治疗方案,其主要目的在于保护薄弱区和增强直肠阴道隔的支撑作用[11-12]。近年来,临床上常见的手术类型为PPH术,该术式环形切除了痔上黏膜整体,对于轻中度直肠内脱垂或直肠前突引发的便秘具有较好疗效,因钉仓容积小且为横向切除,因此并不适用于重度直肠内脱垂及Ⅲ度直肠前突[13]。TST术是在PPH术基础上发展起来的,能精确切除脱垂部分的痔上黏膜,更加符合肛管形态和生理,并非将肛垫全部切除,保留了一定的黏膜桥,最大限度地维护了肛门的精细感觉和收缩功能,有效预防术后肛门狭窄[14]。为达到更好的临床疗效,本研究在直肠前壁的缝合中,行双半荷包缝合,改良后的TST术能尽可能多地切除一定宽度的黏膜下组织及部分肌层,最大程度地提拉和悬吊松弛的黏膜和消灭突出的囊袋。针对女性直肠阴道隔松弛、易复发的特点,本项目联合直肠前壁柱状缝合术,采用褥式间断缝合,所形成的黏膜肌柱由4层肠壁组织构成,加固了黏膜下肌层及肛提肌,进一步缩小了前突形成的囊袋,加厚了直肠阴道隔,修补后直肠阴道隔的抗张能力更强。
本研究结果显示,观察组患者手术时间长于对照组,首次排便时间短于对照组,两组出血量及住院时间比较无差异,提示改良TST术联合直肠前壁柱状缝合术手术用时多,但并不增加患者术中创伤程度,也未影响术后康复进程,且术后排便情况得到明显改善。术后1月两组患者的Longo ODS便秘评分均低于术前,且观察组优于对照组,说明改良TST术联合直肠前壁柱状缝合术可显著缓解便秘患者的综合症状。肛门直肠测压检测可帮助医者更加准确直观地了解患者肛门直肠动力和感觉功能,是评估功能性便秘的重要手段。术后观察组患者的肛管静息压、肛管最大收缩压高于对照组,肛管高压区长度长于对照组,直肠初始感觉阈值低于对照组,表明改良TST术联合直肠前壁柱状缝合术能增强盆底肌收缩能力,恢复肛管直肠压力顺应性,提高直肠敏感性,利于大便排出。在并发症方面,两组术后疼痛不明显,尿潴留、活动性出血比较无差异,而对照组肛门狭窄发生率高于观察组,可见PPH环形切除对正常黏膜组织的损伤较多,易出现肛门狭窄的并发症。随访3月,观察组总有效率显著高于对照组,说明改良TST术联合直肠前壁柱状缝合术治疗出口梗阻型便秘具有更加持久和稳定的疗效。
综上所述,改良TST术联合直肠前壁柱状缝合术可有效纠正女性出口梗阻型便秘的解剖异常改变,切除多余的内脱垂黏膜,重塑直肠前壁的解剖结构,有效改善患者便秘症状,具有微创、无痛、针对性明确、恢复时间短、并发症少等优点,值得临床推广。

