玻璃体切除联合内界膜剥离术治疗外伤性黄斑裂孔患者的前瞻性研究
杨振宇,徐娜娜,刘美丽,叶雷
(1.杞县德明杨氏眼科医院 眼科,河南 开封 475200;2.开封市儿童医院 眼科,河南 开封 475000;3.汝州向阳医院 眼科,河南 平顶山,467500)
外伤性黄斑裂孔(traumatic macular hole,TMH)多由眼球受到直接、间接、闭合、开放等创伤引起,在创伤后以立即或延迟的黄斑中心区视网膜孔为主要特征,组织学主要表现为内界膜至感光细胞层部分或全部组织受损[1]。目前临床治疗TMH的手段较多,主要包括手术、非手术疗法,其中,玻璃体切除为常见手术治疗方式,主要通过切除玻璃体来缓解患者黄斑裂孔周围牵引力,促进裂孔闭合,但临床实践表明部分患者治疗效果欠佳[2]。本研究旨在分析玻璃体切除联合内界膜剥离术治疗TMH患者的效果。
1 资料与方法
1.1 一般资料选取2018年2月至2020年8月杞县德明杨氏眼科医院收治的58例TMH患者,依照随机数表法分为两组,各29例。对照组女11例,男18例;年龄21~46岁,平均(33.67±5.89)岁;致伤原因爆炸伤2例,球击伤7例,金属钝器伤14例,打架伤6例;受伤部位左眼13例,右眼16例。观察组女 9例,男20例;年龄21~46岁,平均(34.17±5.62)岁;致伤原因爆炸伤3例,球击伤5例,金属钝器伤13例,打架伤8例;受伤部位左眼15例,右眼14例。两组患者一般资料比较,差异无统计学意义(P>0.05)。患者或家属签署知情同意书,本研究经医院医学伦理委员会批准通过。
1.2 纳入及排除标准
1.2.1纳入标准 (1)经光学相干断层扫描(optical coherence tomography,OTC)检查确诊,并伴有明确外伤史;(2)为单眼患病;(3)就诊时伴有不同程度视力下降、视物变形等情况;(4)受伤至手术时间1个月~4 a;(5)初次眼部手术;(6)无凝血功能障碍等血液系统疾病。
1.2.2排除标准 (1)视网膜病变;(2)特发性黄斑裂孔;(3)玻璃体积血;(4)心脑血管疾病;(5)出血倾向;(6)伴有高度近视、视神经病变;(7)白内障、青光眼;(8)肝、肾功能障碍;(9)不能配合研究或中途失访、退出;(10)眼底激光治疗史;(11)合并眼底视网膜相关性疾病。
1.3 治疗方法两组术前均完善常规眼部检查,并由同一医生进行手术治疗。
1.3.1对照组 接受玻璃体切除术治疗。使用复方托吡卡胺滴眼液对患眼进行散瞳,给予球后麻醉,作标准玻璃体切除术三通道口,在负压200~300 mmHg(1 mmHg=0.133 kPa)下实施环形玻璃体后脱离术,切除玻璃体,之后进行气液交换,在玻璃体腔内填充硅油。
1.3.2观察组 接受玻璃体切除联合内界膜剥离术治疗。玻璃体切除操作同对照组,在切除患者玻璃体后,行内界膜剥离术。在后极部注入吲哚氰绿,停留30 s,使内界膜染色,之后剥除内界膜,范围为裂孔缘至上下血管弓处,气液交换,在玻璃体腔内填充硅油。术后7~14 d,若患者无感染等并发症可出院。
1.4 观察指标(1)两组术前及术后3、6个月视力水平。(2)两组术后1、2、3、6个月视力提高情况。判定标准:采用国际标准视力表测试,若视力提高≥2行则为视力提高,反之则判定为无变化或下降[3]。(3)两组术前及术后1、2、3、6个月黄斑裂孔直径。(4)两组术后1、2、3、6个月黄斑裂孔闭合情况,通过OTC检查判定,若裂孔缘消失,中心凹神经上皮层连续,且无局限性视网膜脱落,即可判定为闭合,而孔凸起或水肿,中心凹神经上皮层断续则视为未闭合[3]。
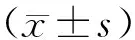
2 结果
2.1 视力水平两组组别和时间存在交互作用(P<0.05);术后3、6个月,两组视力水平较术前提升,观察组较对照组高(P<0.05)。见表1。
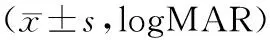
表1 两组视力水平对比
2.2 视力提高情况两组术后1、2、3个月视力水平对比,差异无统计学意义(P>0.05);观察组术后6个月视力提高比率较对照组高(P<0.05)。见表2。
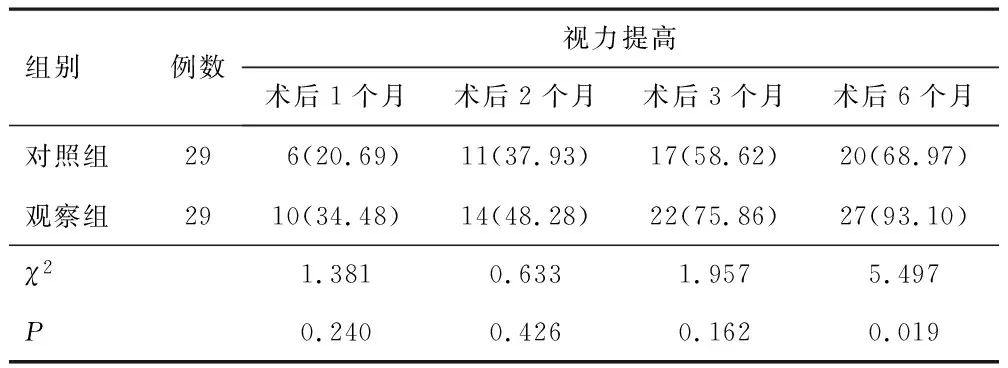
表2 两组视力提高情况对比[n(%)]
2.3 黄斑裂孔直径两组组别和时间交互作用有统计学意义(P<0.05);术后1、2、3、6个月,两组黄斑裂孔直径较术前缩小,且观察组小于对照组(P<0.05)。见表3。
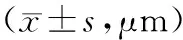
表3 两组黄斑裂孔直径对比
2.4 黄斑裂孔闭合情况两组术后1、2、3、6个月黄斑裂孔闭合情况对比,差异无统计学意义(P>0.05)。见表4。

表4 两组黄斑裂孔闭合情况对比[n(%)]
3 讨论
眼部外伤常伴有一系列眼部并发症,如视网膜撕裂、Berlin水肿、玻璃体出血、视网膜下出血、脉络膜破裂、黄斑裂孔等。TMH是眼外伤引起黄斑中心区局限性组织结构缺损而引起的孔洞,可严重影响中心视力水平。在眼球受到外力冲击时,可引起眼球瞬间变形、前后径压缩,并向赤道处扩张,从而产生玻璃体、视网膜界面间的牵引,最终导致玻璃体、视网膜紧密附着点的黄斑中心凹组织撕裂,在扩大成圆形后产生TMH。黄斑中心区为黄斑最为薄弱部分,黄斑裂孔可分为全层裂孔、板层裂孔两类,其中全层裂孔损伤较为严重。相较于退变性、视性黄斑裂孔,TMH多由眼球挫伤引起,具有一定自愈性,并可部分恢复视力水平[4]。
随着外科手术技术的进步,玻璃体切除成为主要治疗术式,其通过切除玻璃体,缓解黄斑裂孔前后、切线等方向的牵引力,从而从根源上消除病因,促进裂孔闭合,但有研究指出,单纯玻璃体切除治疗TMH的效果欠佳,并认为其主要原因为手术未能完全解除黄斑裂孔处切线方向及玻璃体、视网膜界面间牵引力[5-6]。本研究在玻璃体切除基础上联合内界膜剥离术治疗TMH,结果显示,术后3、6个月,两组视力水平均提升,观察组较对照组高,术后1、2、3、6个月,两组黄斑裂孔直径均缩小,且观察组小于对照组,同时,观察组术后6个月视力提高率较对照组高,表明玻璃体切除联合内界膜剥离术治疗TMH,能提高患者视力水平,促进黄斑裂孔愈合。玻璃体切除联合内界膜剥离术能弥补单一玻璃体切除的不足,可在切除的基础上对患者以裂孔为圆心的周围多个视盘直径内的内界膜区进行剥除,从而充分解除玻璃体、内界膜对视网膜组织的拉扯,促进视网膜囊样水肿吸收,进而加快黄斑裂孔闭合,且玻璃体切除联合内界膜剥离术能在促进黄斑裂孔愈合的同时,有效恢复黄斑中心凹部位神经要素、连接结构,从而提高视功能水平和视力水平。另外,玻璃体切除联合内界膜剥离术能彻底去除肌成纤维细胞等细胞增殖支架,有效避免产生视网膜前膜,降低术后复发风险,同时内界膜剥离术引起的轻微损伤可对Muller细胞增殖产生刺激,从而助力裂孔愈合[7-9]。
综上,玻璃体切除联合内界膜剥离术治疗TMH,能提高患者视力水平,促进黄斑裂孔愈合。

