探讨拮抗剂方案中卵泡期低水平促黄体生成素对累计活产率的影响
姜 薇,季 慧,谢奇君,陈梦茜,张军强,凌秀凤
南京医科大学附属妇产医院(南京市妇幼保健院)生殖医学中心,江苏 南京 210004
随着胚胎冷冻保存技术的改进,冷冻胚胎移植已经在IVF⁃ET 中得到越来越多的应用。但目前大部分的研究主要围绕鲜胚移植周期探讨妊娠结局,未能包含冷冻胚胎移植结局,因此有人提出了累计活产率(cumulative live birth rate,CLBR)的概念。CLBR 以时间轴为基础,纵向观察多个治疗周期的妊娠结局。对临床工作者来说,CLBR 不但可以评估多个治疗周期的成功率,也可以更客观地比较各个中心的治疗情况。而对患者来说,CLBR 的高低可以帮助其决定是否继续利用剩余冷冻胚胎或再次行IVF治疗[4]。
目前有许多研究评估了拮抗剂方案中的LH水平与临床妊娠率、早期流产率、活产率的相关性,但尚未发现关于拮抗剂方案中LH 水平与CLBR 关系的研究。本文通过比较拮抗剂方案中卵泡期不同的LH水平对CLBR结局的影响,探究合适的卵泡期LH水平。
1 对象和方法
1.1 对象
回顾性分析了2017年1月—2017年12月,在本中心采用拮抗剂方案行IVF⁃ET/单精子卵胞浆内注射(intracytoplasmic sperm injection,ICSI)治疗的患者。患者纳入标准包括:首次行IVF⁃ET/ICSI 治疗;非供卵供精、未进行种植前遗传学诊断或筛查;患者年龄≤40 岁;促卵泡生成激素(follicle stimulating⁃hormone,FSH)≤12 U/L。患者排除标准包括:合并有影响胚胎着床的其他疾病,如子宫内膜病变、输卵管积水、宫腔粘连、子宫畸形等;夫妇任意一方染色体异常;多囊卵巢综合征或低促性腺激素性腺功能减退;添加外源性LH;获卵周期未获得胚胎,如促排卵失败、取卵失败、受精失败、治疗中断等;至2019 年12 月31 日仍有剩余胚胎且无活产、未移植胚胎、失访及未至预产期。共纳入患者693例。
1.2 方法
1.2.1 COH方案
所有患者均采用灵活拮抗剂方案,在月经周期第3 天起用促性腺激素(gonadotropin,Gn,果纳芬,默克雪兰诺,意大利)促排,起始剂量150~300 U/d不等,当达到以下3项条件之一时添加拮抗剂(思则凯,默克雪兰诺,法国)0.125~0.250 mg/d 直至扳机日:至少1个卵泡直径≥14 mm;雌二醇(estradiol,E2)水平>2 202 pmol/L;LH水平>10 U/L。密切监测卵泡发育情况和血清激素水平,及时调整用药。当至少2 枚卵泡直径≥18 mm 或至少有3 枚卵泡直径≥17 mm 时注射人绒毛膜促性腺激素(human chorion⁃icgonadotropin,HCG,珠海丽珠)1 000 U 诱发排卵,HCG日后34~36 h在阴道超声监测下取卵。受精方式根据不孕原因、精液检查结果等选择常规IVF或ICSI。
1.2.2 胚胎移植与妊娠判断
取卵后根据患者具体情况决定是否行囊胚培养,移植1~2 枚第3 天或第5 天胚胎,剩余胚胎行冷冻处理。若患者出现卵巢过度刺激综合征(ovarian hyperstimulation syndrome,OHSS)等不适宜胚胎移植的情况时行全胚冷冻。有冷冻胚胎者择期采用自然周期或人工周期进行解冻胚胎后移植。胚胎移植后28 d行B 超检查见妊娠囊确定临床妊娠,临床妊娠者继续行黄体支持至第10 周,并定期随访。活产定义为妊娠满28 周后,分娩至少1 个存活新生儿。
1.2.3 LH测定
陈小华:当时没有像今天看得这么透,但如果这样补贴下去,规模就会只跟钱有关系,这个模式肯定到不了我们要到的彼岸,所以我们当时觉得这个一定是错误的。
在月经周期第2天测定基础LH水平,月经周期第3天开始卵泡刺激,4 d后再次测定LH水平,随后1~2 d测量1次LH水平直至HCG日。
1.2.4 分组
既往有文献报道卵泡期最低LH 水平>0.8 U/L时,临床结局较好[5]。因此本研究将卵泡期LH水平分为≤0.8 U/L(A组)及>0.8 U/L组(B组),只要出现卵泡期LH 水平≤0.8 U/L 即为A 组,整个卵泡期LH水平均>0.8 U/L为B组。
1.2.5 观察指标
首要的观察指标是CLBR,CLBR纵向分析了多个周期的治疗结果,根据观察时间的长短,推荐应用的CLBR计算方法有所不同。本文观察时间为2年,采用了短期CLBR 算法。定义为:刺激周期获得活产的患者数/进入刺激周期的患者数×100%。此外本研究只纳入了首次行IVF⁃ET的患者。
次要观察指标包括年龄、不孕年限、体重指数(body mass index,BMI)、基础血清FSH水平、基础血清E2水平、基础血清LH水平、Gn总剂量、Gn使用天数、拮抗剂使用天数、HCG 日E2水平、HCG 日LH 水平、HCG日孕酮(proge⁃sterone,P)水平,HCG日子宫内膜厚度、获卵数、正常受精率、可移植胚胎数、优质胚胎率(优质胚胎:取卵后第3天卵裂球≥6细胞,碎片数量≤20%,大小比较均匀;取卵后第5天胚胎评分≥3BB)、囊胚形成率。
1.3 统计学方法
采用SPSS 23.0统计软件进行分析,计量资料用均数±标准差()表示,采用t检验比较;计数资料用率表示,采用χ2检验。应用多因素逻辑回归,纳入可能影响CLBR的因素。P<0.05为差异有统计学意义。
2 结果
收集2017年1月—2017年12月符合本研究纳入标准的共计693个取卵周期,根据卵泡期LH水平分组,≤0.8 U/L(A组)126例,>0.8 U/L组(B组)567例。
2.1 两组一般资料及妊娠结局的比较
A组的基础FSH水平、基础LH水平、HCG日LH水平明显降低,同时Gn 使用天数、HCG 日E2水平、HCG 日P 水平明显增高,差异均具有统计学意义(P<0.05,表1)。两组患者的年龄、不孕年限、基础E2水平、BMI、Gn 总剂量、拮抗剂使用天数、HCG 日子宫内膜厚度均无统计学差异(P>0.05,表1)。A组的获卵数、可移植胚胎数明显高于B组(P<0.05,表2),但两组的正常受精率、优质胚胎率、囊胚形成率和CLBR均无明显差异(P>0.05,表2)。
表1 两组的一般资料比较()
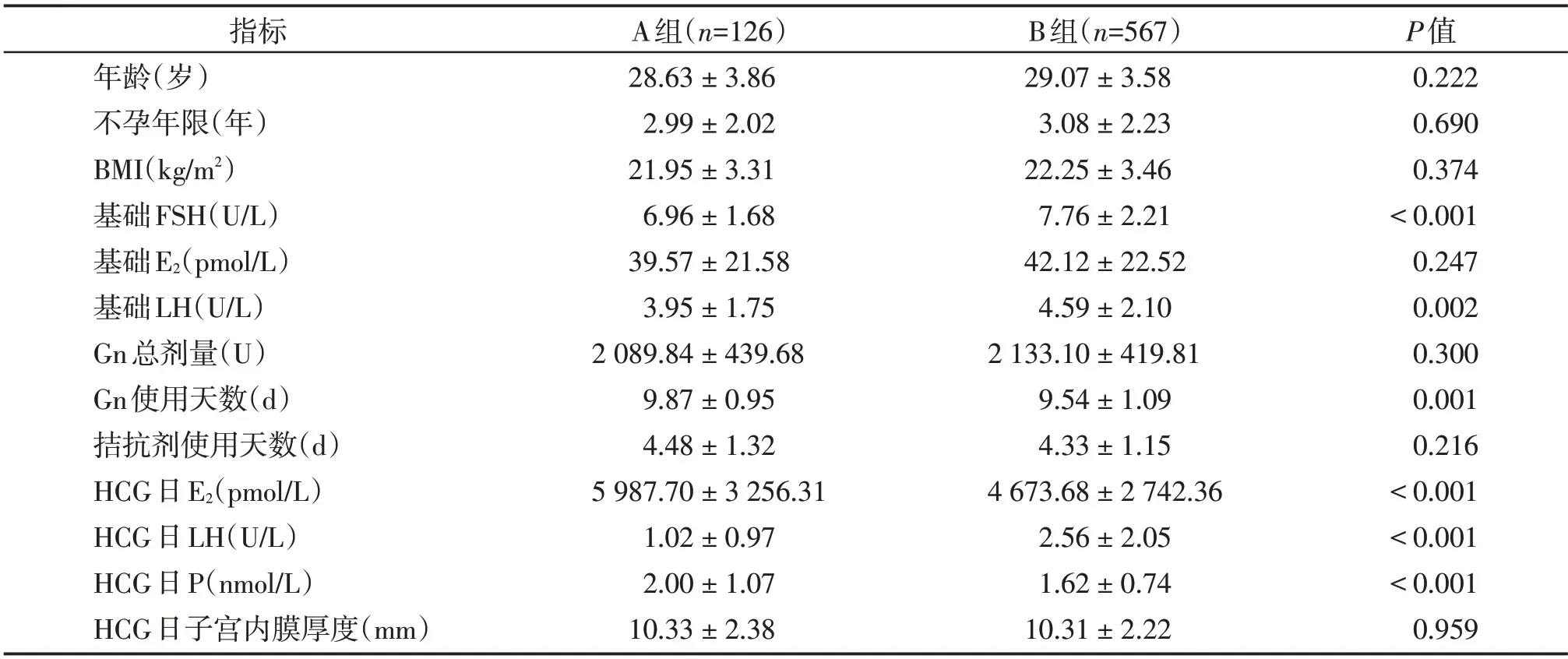
表1 两组的一般资料比较()
表2 两组的实验室指标及妊娠结局比较 [(),%(n/N)]
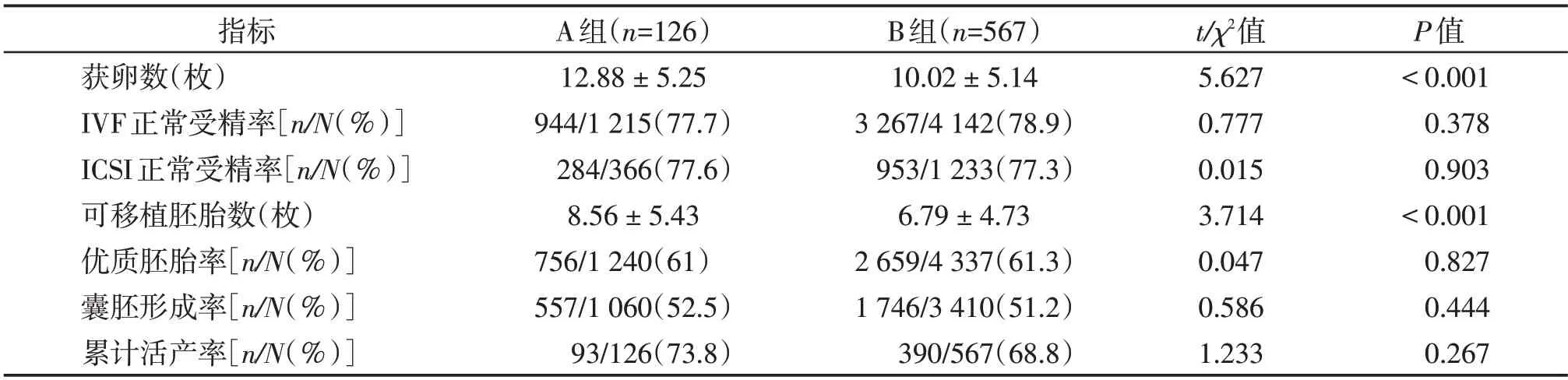
表2 两组的实验室指标及妊娠结局比较 [(),%(n/N)]
2.2 促排过程中低LH水平的频次对CLBR的影响
根据A组出现LH水平≤0.8 U/L的频次,将A组分为3个亚组,分别为只出现1次LH水平≤0.8 U/L,出现2 次LH 水平≤0.8 U/L 以及出现3 次及以上LH水平≤0.8 U/L。结果表明,LH 水平≤0.8 U/L 的频次对活产率无明显影响(P>0.05,表3)。
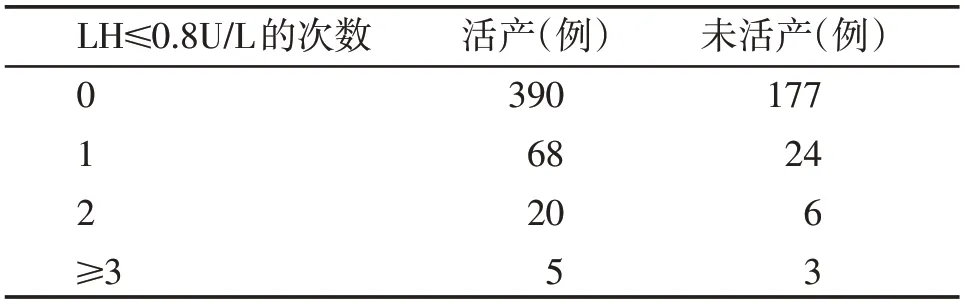
表3 促排过程中低LH水平的频次与累计活产的关系
2.3 CLBR的多因素Logistic回归
应用多因素Logistic 回归分析可能影响CLBR的因素,调整了年龄、BMI、不孕年限、基础FSH 水平、Gn 使用天数、拮抗剂使用天数、卵泡期最低LH水平后,发现获卵数是CLBR的独立预测因子,此外不孕年限≥6 年时获得活产的概率明显小于不孕年限≤2 年的患者,而卵泡期最低LH 水平不影响CLBR(表4)。

表4 关于CLBR的多因素Logistic回归分析结果
3 讨论
足量的LH 对促进卵泡发育至关重要。在卵泡发育早期,LH 通过刺激雄激素合成,协同促进E2合成;在卵泡发育中晚期,LH刺激颗粒细胞增殖,诱导卵母细胞的最终成熟并诱发排卵。LH 也可以通过抗凋亡机制改善卵子质量[6]。此外,研究发现子宫内膜腺细胞膜上存在大量LH/HCG 受体,并调节促性腺激素对细胞内功能的影响,提示LH 可能影响子宫内膜容受性,参与胚胎植入过程[7]。LH水平过低,可能造成E2合成不足、卵泡生长受损、卵子质量下降以及子宫内膜容受性被破坏。但由于促排方案、患者个体差异等原因,LH 的具体阈值尚无统一结论。
Ramachandran 等[8]的研究表明刺激第1 天、第5 天和HCG 日LH 水平的变化不影响最终的妊娠结局。季慧等[9]研究认为Gn使用第8天LH水平、扳机日LH 水平以及扳机后24 h LH 水平的高低对妊娠结局无明显影响,但低水平LH 组的获卵数明显增高。此外,AN⁃CONG等分析了多种因素对IVF结局的影响,结果表明HCG 日LH 水平与临床妊娠结局无明显相关性[10]。这些研究结果与本文研究结果一致,提示低LH 水平对妊娠结局无明显影响。但这些研究只关注了某几个特定时间点的LH 水平,未考虑整个卵泡期低水平LH对妊娠结局的影响。
本研究将卵泡期LH 水平分为两组,LH 水平最低值≤0.8 U/L组及LH水平均>0.8 U/L组,结果显示两组的CLBR 均无明显差异,并且LH 水平≤0.8 U/L的频次对CLBR无明显影响。Chen等[5]研究认为认为卵泡期LH 水平≤0.8 U/L 会影响卵泡质量或子宫内膜容受性,从而造成早期流产率升高,并且发现卵泡期LH水平≤0.8 U/L的次数越多,早期流产率越高。而本研究结果表明,低LH 水平可能对卵子受精能力、胚胎活力无明显影响。LH 只需占据不到1%的LH 受体就可以合成足量的类固醇激素,因此可能非常低的LH水平就足以满足卵泡的正常生长发育[11]。此外Chen等[5]只关注了鲜胚移植的结果,本研究的主要指标是CLBR且大部分病例都进行了全胚冷冻,因此低LH 是否会影响子宫内膜容受性仍有待进一步研究。
值得关注的一点是,在本研究中低水平LH 组的基础FSH、基础LH 明显低于对照组,而获卵数明显增高(P<0.05)。垂体分泌LH主要受E2和促性腺激素平抑因子(gonadotropin surge⁃attenuating factor,GnSAF)的影响[12]。正常卵泡发育过程中,E2提高了垂体对促性腺激素释放激素(gonadotropin⁃releasing hormone,GnRH)的敏感性,而GnSAF 可以抑制LH分泌,保证卵泡发育早中期的低LH状态,避免早发LH 峰的发生[13]。本研究中低水平LH 组基础FSH、基础LH明显降低,考虑低水平LH组的卵巢储备功能可能较好。募集的卵泡数量增加刺激卵泡分泌更多的GnSAF,GnSAF 对LH 的抑制作用超过了血清E2对LH的促进作用,从而造成卵泡期LH水平降低。因此本研究中LH水平较低可能归因于募集卵泡增多的负反馈作用。
目前有很多研究探讨了CLBR 与获卵数的关系。Toftager 等[14]研究表明,当获卵数>15 枚时,CLBR明显增高。Malchau 等[15]的研究结果显示,获卵数为15~16 枚时CLBR 到达平台期,而获卵数进一步增加时,CLBR 的变化趋势无法判断。Hu 等[16]的研究对年龄进行了分层,表明在高龄患者中CLBR随着获卵数的增高而增高,但在年龄≤35岁的患者中,获卵数为16~20 枚时CLBR 最高。本文关于CLBR 的Logistic 回归分析结果也提示了获卵数是CLBR的独立影响因子。然而在本研究中低水平的LH可以预测更多的获卵数却不影响CLBR,这可能是因为大部分患者获得活产时未消耗完所有胚胎,且获卵数与CLBR并不是呈直线相关。
本研究的局限性在于回顾性研究,样本量较小。并且由于条件限制本研究未能在卵泡期每天测量LH 水平。尚需要大样本、多中心的前瞻性临床研究进一步探讨卵泡期合适的LH 水平。此外,本研究中LH 水平≤0.8 U/L 多集中在拮抗剂使用后至扳机日之前,不同时间点LH水平≤0.8 U/L是否会对妊娠结局有影响仍需进一步研究。
本研究表明在拮抗剂方案促排过程中低水平的LH 可以预测更多的获卵数,但不影响患者的正常受精率、优质胚胎率和累计活产率。尽管LH 水平不影响最终的妊娠结局,但在拮抗剂方案超促排过程中仍需密切监测LH水平,避免早发性LH峰的发生,以期得到满意的获卵数。然而本研究的结果仅适用于一般人群,在特殊人群中低水平的LH 是否会影响妊娠结局仍需进一步研究。

