NLR、PLR、NT-proBNP水平与急性脑梗死严重程度及短期临床预后的相关性研究
高云 巩涛 王东玉



【摘要】 目的:探討中性粒细胞与淋巴细胞比值(neutrophil-to-lymphocyte ratio,NLR)、血小板与淋巴细胞比值(platelet-to-lymphocyte ratio,PLR)及N端脑钠肽前体(N-terminal pro-brain natriuretic peptide,NT-proBNP)与急性脑梗死(acute cerebral infarction,ACI)严重程度及短期临床预后的相关性。方法:选择2019年6月-2020年12月在锦州市中心医院神经内科住院且确诊为首发急性脑梗死患者252例,根据急性期的NIHSS评分,分为轻度卒中组(164例,NIHSS评分≤5分)、中重度卒中组(88例,NIHSS评分>5分);根据mRS评分分为预后良好组(134例,mRS评分为0~2分)和预后不良组(118例,mRS评分为3~6分)。采集患者入院后空腹静脉血,计算NLR、PLR,检测NT-proBNP水平,分析NLR、PLR、NT-proBNP与ACI的严重程度及短期临床预后的关系。结果:中重度卒中组的中性粒细胞计数、血小板计数、NLR、PLR、NT-proBNP水平均高于轻度卒中组(P<0.05),中重度卒中组淋巴细胞计数低于轻度卒中组(P<0.05);预后不良组NLR、PLR、NT-proBNP均高于预后良好组(P<0.05);NLR、PLR、NT-proBNP预测脑卒中患者短期预后的ROC曲线下面积分别为0.768、0.735、0.898(P<0.05)。结论:ACI患者早期病情严重程度和短期预后程度与急性期NLR、PLR、NT-proBNP水平具有相关性;ACI患者病情越重、预后越差,NLR、PLR、NT-proBNP水平相对越高;NLR、PLR、NT-proBNP水平可以作为评估ACI患者短期预后的预测因子。
【关键词】 中性粒细胞与淋巴细胞比值 血小板与淋巴细胞比值 N端脑钠肽前体 急性脑梗死
Correlation of NLR, PLR, NT-proBNP Levels with Severity and Short-term Clinical Prognosis of Acute Cerebral Infarction/GAO Yun, GONG Tao, WANG Dongyu. //Medical Innovation of China, 2022, 19(02): 00-010
[Abstract] Objective: To investigate the ratio of neutrophil-to-lymphocyte ratio (NLR), platelet-to-lymphocyte ratio (PLR) and N-terminal pro-brain natriuretic peptide (NT-proBNP) with severity and short-term clinical prognosis of acute cerebral infarction (ACI). Method: Selected 252 patients who were hospitalized in the department of Neurology of Central Hospital of Jinzhou from June 2019 to December 2020 and were diagnosed with first acute cerebral infarction. According to the acute NIHSS score, they were divided into mild stroke group (164 cases, NIHSS score ≤5 scores), moderate to severe stroke group (88 cases, NIHSS score >5 scores), according to the mRS score, they were divided into a good prognosis group (134 cases, mRS score of 0-2 scores) and a poor prognosis group (118 cases, mRS score of 3-6 scores). Fasting venous blood was collected from patients after admission, NLR and PLR were calculated, the level of NT-proBNP was detected, and the relationship between NLR, PLR, NT-proBNP and the severity and short-term clinical prognosis of ACI was analyzed. Result: The neutrophil count, platelet count, NLR, PLR, and NT-proBNP levels in the moderate to severe stroke group were higher than those in the mild stroke group (P<0.05), and the lymphocyte count in the moderate to severe stroke group was lower than that in the mild stroke group (P<0.05). NLR, PLR and NT-proBNP in the poor prognosis group were higher than those in the good prognosis group (P<0.05); the areas under ROC curve of NLR, PLR and NT-proBNP for predicting short-term prognosis of stroke patients were 0.768, 0.735 and 0.898 (P<0.05). Conclusion: Early severity and short-term prognosis of ACI patients are correlated with the levels of NLR, PLR, and NT-proBNP in the acute phase; the more severe the disease of ACI patients, the worse the prognosis, the higher the levels of NLR, PLR and NT-proBNP; NLR, PLR and NT-proBNP levels can be used as predictors of short-term prognosis in patients with ACI.
[Key words] Neutrophils-to-lymphocytes ration Platelets-to-lymphocytes ration N-terminal pro-brain natriuretic peptide Acute cerebral infarction
First-author’s address: Jinzhou Medical University, Jinzhou 121000, China
doi:10.3969/j.issn.1674-4985.2022.02.002
缺血性脑卒中(cerebral ischemic stroke,CIS)是我国发病率最高的卒中类型[1],是死亡和残疾的第一大原因[2]。急性脑梗死(acute cerebral infarction,ACI)具有较高的死亡率和致残率,严重影响了患者的身体和心理健康。颈动脉狭窄是ACI的重要危险因素,15%~20%ACI是由颈动脉狭窄病变引起[3],与血管内皮细胞损伤和血小板(platelet,PLT)活化有关[4],炎症在脑梗死的每一个阶段都具有非常重要的作用,并在前48 h内增加通透性[5]。随着医学领域的不断发展,许多研究者发现慢性炎症在动脉粥样硬化(atherosclerosis,AS)和斑块形成中发挥着重大的作用,其中中性粒细胞与淋巴细胞比值(neutrophil-to-lymphocyte ratio,NLR)、血小板与淋巴细胞比值(platelet-to-lymphocyte ratio,PLR)是最近幾年来临床上研究AS的新炎症标志物[6],这个比率很容易从常规的全血细胞计数中得到,有利于研究的开展。脑钠肽(brain natriuretic peptide,BNP)及N端脑钠肽前体(N-terminal pro-brain natriuretic peptide,NT-proBNP)常用来评价心脏功能,近期的一些研究表明其与脑梗死的病情和预后也有一定的相关性。本研究探讨NLR、PLR、NT-proBNP对早期ACI严重程度及短期预后的影响,明确其相关性可以为早期诊断和预后提供临床帮助。现报道如下。
1 资料与方法
1.1 一般资料 选择2019年6月-2020年12月在锦州市中心医院神经内科住院的脑梗死患者252例。(1)纳入标准:①年龄40~80岁;②首发脑卒中;③发病后24 h内入院;④根据《中国急性缺血性脑卒中诊治指南2018》,完成头部MRI或CT检查,诊断为新发脑梗死,梗死定位于颈内动脉系统。(2)排除标准:①既往有冠心病、心脏病、心肌病、心力衰竭等心脏病病史;②有脑外伤、脑出血颅内感染、需要溶栓治疗的脑梗死患者;③有恶性肿瘤病、严重的肝脏、肾脏疾病、自身免疫性疾病、血液系统疾病等;④患病前1周内有炎症感染病史,如呼吸道、泌尿系感染等,服用过炎症抑制药物或免疫抑制剂的患者;⑤近3个月行过手术治疗。将252例急性脑梗死患者根据急性期的NIHSS评分,分为轻度卒中组(164例,NIHSS评分≤5分)、中重度卒中组(88例,NIHSS评分>5分);患者患病1个月后进行评分,根据mRS评分分为预后良好组(134例,mRS评分为0~2分)和预后不良组(118例,mRS评分为3~6分)。告知研究目的,家属或患者知情同意。本研究经过医院伦理委员会批准。
1.2 方法 所有患者入院24 h内采集其空腹静脉血并检测血常规,主要指标为中性粒细胞(NEUT)、PLT、淋巴细胞(LYM),计算NLR、PLR,检测NT-proBNP水平。
1.3 观察指标 观察各组NLR、PLR、NT-proBNP水平,NLR、PLR、NT-proBNP水平与评分的相关性,各指标对ACI短期预后的预测。
1.4 统计学处理 数据均采用SPSS 21.0统计学软件进行整理和分析。正态分布的计量资料用(x±s)表示,采用独立样本t检验进行组间比较;不服从正态分布的计量资料,用中位数(四分位数间距)[M(IQR)]表示,采用非参数Mann-Whitney U检验进行组间比较;计数资料以例(%)表示,组间比较采用字2检验;相关性采用Spearman相关性分析;采用ROC曲线分析对预测价值进行评价。P<0.05为差异有统计学意义。
2 结果
2.1 轻度卒中组与中重度卒中组NEUT、PLT、LYM、NLR、PLR、NT-proBNP比较 中重度卒中组NEUT、PLT、NLR、PLR、NT-proBNP水平均明显高于轻度卒中组,而LYM明显低于轻度组,差异均有统计学意义(P<0.05),见表1。
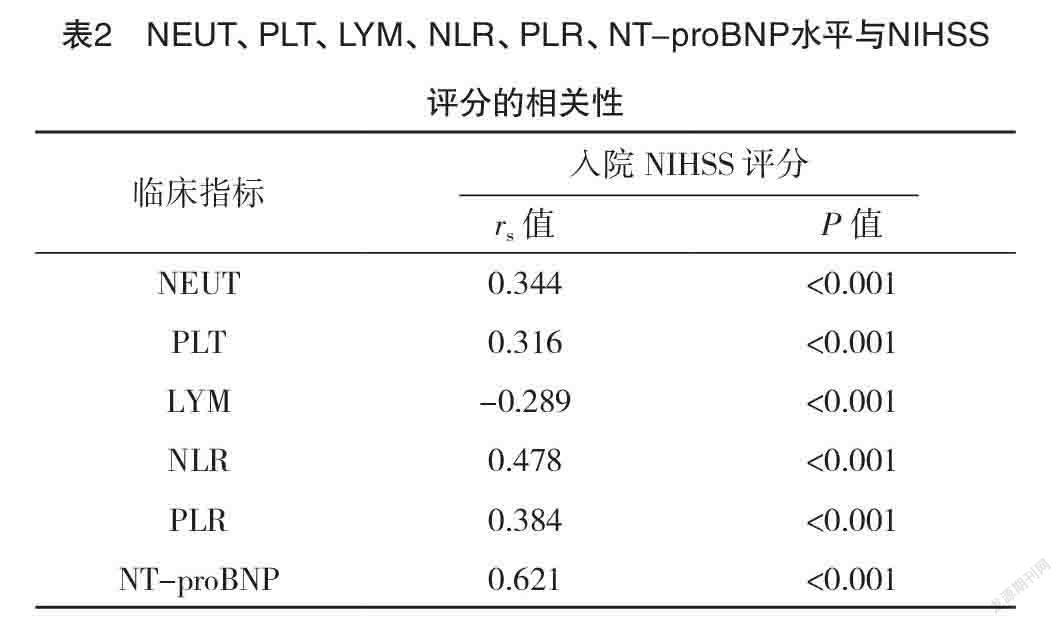
2.2 轻度卒中组与中重度卒中组NEUT、PLT、LYM、NLR、PLR、NT-proBNP水平与NIHSS评分相关性 采用Spearman秩相关性分析,NEUT、PLT、NLR、PLR、NT-proBNP水平与入院时NIHSS评分均呈正相关关系,LYM与入院时NIHSS评分呈负相关关系(P<0.05),见表2。
2.3 预后良好组与预后不良组的NLR、PLR、NT-proBNP比较 预后良好组的NLR、PLR、NT-proBNP均明显低于预后不良组,差异均有统计学意义(P<0.05),见表3。
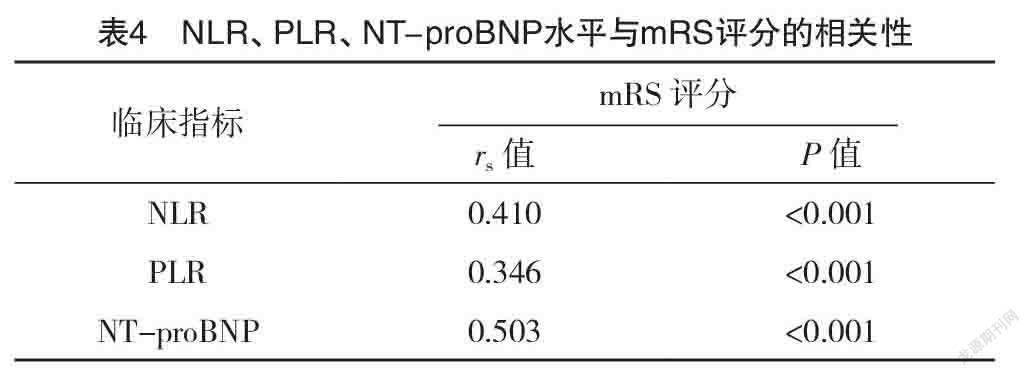
2.4 NLR、PLR、NT-proBNP与mRS评分的相关性 采用Spearman秩相关性分析,NLR、PLR、NT-proBNP与mRS评分均呈正相关关系(P<0.05),见表4。
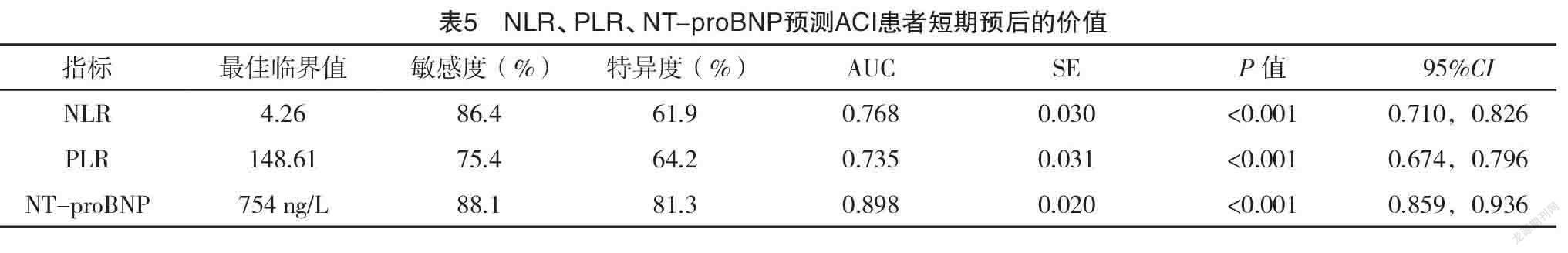
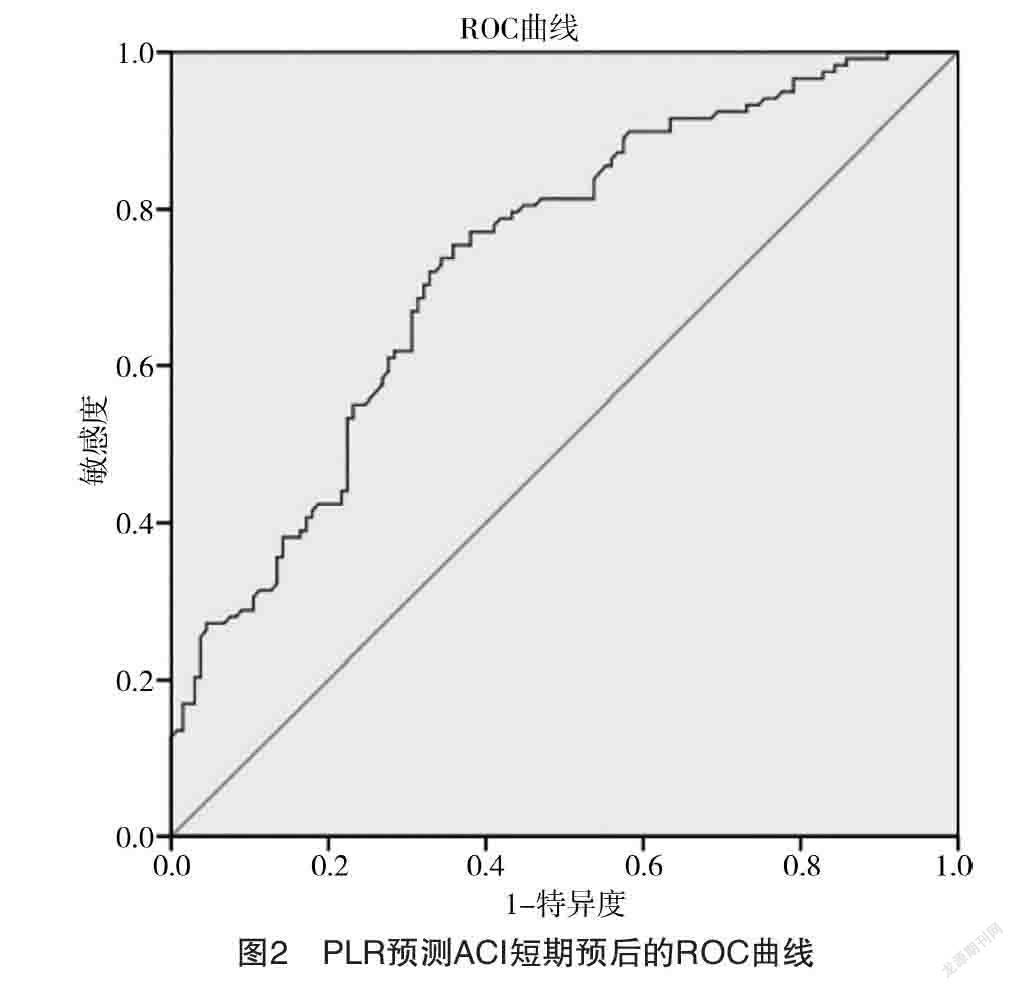
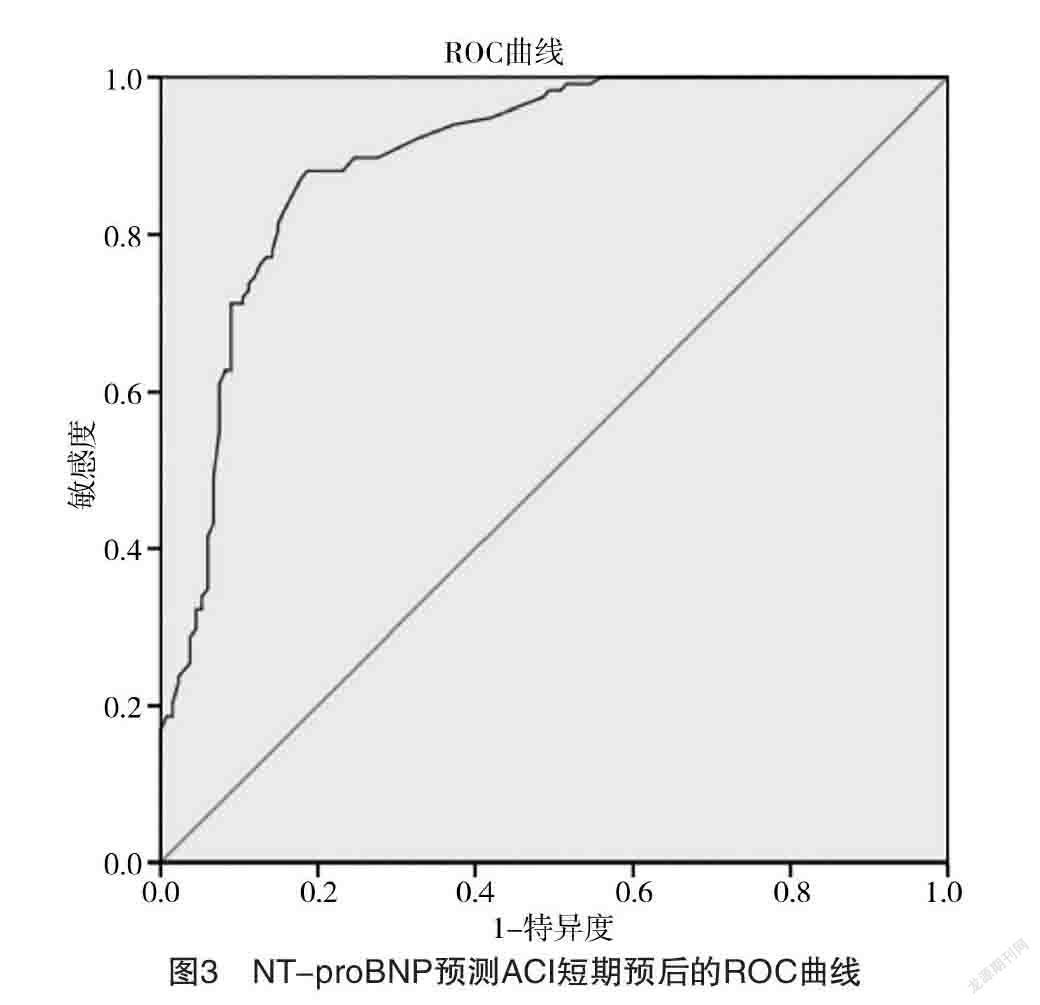
2.5 NLR、PLR、NT-proBNP预测ACI患者短期预后的价值 ROC曲线分析显示,NLR、PLR、NT-proBNP预测ACI患者短期预后的曲线下面积分别为0.768、0.735、0.898(P<0.05),见表5和图1、2、3。
3 讨论
ACI严重的后遗症常会导致肢体活动障碍、生活能力严重下降等,而且患过ACI的患者还会有再次复发的风险,是导致中枢神经系统严重损伤或死亡的主要疾病[7-10]。据估计,ACI每年造成全世界620万人死亡[11],在我国由于经济的发展,生活条件得到改善,老年人口越来越多呈上升趋势,患脑梗死的人数也不断增加。降低ACI给身体和生活所造成的危害,关键性的措施是尽快采取合适的诊疗手段[12]。炎症在缺血性中风的每一个过程中都具有很大的影响力。BNP是与心肌梗死相关的标准物,有研究发现BNP在监测动脉粥样硬化方面具有重要意义[13]。
故本研究分析NLR、PLR作为新型的炎症标准物和BNP与早期急性脑梗死的病情严重程度及预后具有相关性。既往的一些研究表明炎症在ACI的发生和发展中起着重要作用[14]。因此,炎症标志物NLR也可能反映缺血性脑血管病的进展和预后,NLR作为先天和免疫应答的一个简单参数,很容易从外周血获得[15]。最近的研究表明,NLR可以预测脑梗死患者的预后和死亡率[16-17]。有研究表明,NLR水平与ACI的严重程度和不良临床结果相关,提示炎症对卒中有不良影响[18]。NLR作为一种新型炎症标志物,也被描述为其他炎症性疾病的预后指标,包括癌症、心血管冠状动脉疾病、败血症和代谢综合征等[19-21],本研究主要探讨其与ACI的病情严重程度及预后的关系,结果显示中重度卒中组NLR水平明显高于轻度卒中组(P<0.05);Spearman相关分析显示急性期NIHSS评分与NLR水平具有相关性且呈正相关关系,说明ACI的神經功能缺损程度越大,NLR水平越高;电话随访患者发病1个月后的预后状况并进行mRS评分,ACI预后不良组NLR水平明显高于预后良好组(P<0.05);Spearman相关分析显示,mRS评分与NLR水平具有正相关关系,说明ACI的短期预后水平越差,NLR水平的越高。淋巴细胞在缺血性脑损伤和缺血性血管内皮中的功能目前仍有争议,但某些特定亚型已被证明在脑缺血的病理生理学中发挥保护作用[22-23]。一些研究认为淋巴细胞减少是中风的早期特征,是持续性脑损伤、应激反应和更大的感染可能性的标志[24]。本研究中淋巴细胞与早期的NIHSS评分呈负相关关系,与之前的研究结果一致。NLR预测脑卒中患者短期预后的ROC曲线下面积为0.768(P<0.05),根据约登指数计算得出NLR预测ACI患者短期预后不良程度的最佳临界值为4.26,敏感度、特异度分别为86.4%、61.9%。因此,在ACI患者的诊疗过程中需要注意NLR水平升高时可能会有ACI早期神经功能缺损严重和短期ACI预后差的风险。
PLT在受到刺激时释放炎症分子,黏附分子在得到表达后,有活性的PLT与炎症部位的白细胞和动脉内皮产生作用,会引起动脉炎症的发生,并造成AS[24-25]。当在许多病理情况下,如AS斑块破裂或血流受干扰的区域,如狭窄,可引起PLT的作用反常[26],过多的PLT被激活后聚集在一起,往往会导致动脉阻塞,引起局部缺血,造成组织的梗死[24]。本研究与以上结果类似,结果显示,轻度卒中组PLR水平明显低于中重度卒中组(P<0.05),Spearman相关分析显示早期NIHSS评分与PLR水平具有相关性且呈正相关关系,说明随着PLR水平的增高,ACI的神经功能缺损程度增大。观察患者患病1个月后的结果显示,ACI预后不良组PLR水平明显高于预后良好组(P<0.05),Spearman相关分析显示,mRS评分与PLR水平具有相关性且呈正相关关系,说明随着PLR水平的增高,急性脑梗死的短期预后水平越差;PLR预测脑卒中患者短期预后的ROC曲线下面积为0.735(P<0.05),根据约登指数计算得出PLR预测ACI患者短期预后的最佳临界值为148.61,而敏感度、特异度分别为75.4%、64.2%。因此,在ACI患者的诊疗过程中需要注意PLR水平升高时可能会有ACI早期神经功能缺损严重和短期ACI预后差的风险。
由于医学事业的不断进步,医学领域的不断开拓,越来越多的研究人员发现NT-proBNP与脑梗死的进展过程有着非常紧密的联系。NT-proBNP是BNP的一个片段,与BNP相比,NT-proBNP的半衰期长,而且容易被检测到,这都是其优点[27]。还有研究者指出NT-proBNP对脑梗死、脑出血等疾病具有一定的影响力[28-29]。研究者发现许多脑梗死患者的NT-proBNP明显高于未患病的人,在一定程度上说明了脑梗死严重的患者其NT-proBNP水平也会增高。有研究对出院的患者进行随访,发现与死亡患者相比,存活患者早期的NT-proBNP水平明显低,与预后不良患者相比,预后较好的患者的早期NT-proBNP水平也会较低[30]。本研究得出了与以上研究类似的结论,结果显示,轻度卒中组NT-proBNP水平明显低于中重度卒中组(P<0.05);Spearman相关分析显示,急性期NIHSS评分与NT-proBNP水平具有正相关关系,这一结果提示ACI的神经功能缺损程度大的患者其NT-proBNP水平的也会升高;观察患者发病1个月后的结果显示,ACI预后良好组NT-proBNP水平明显低于预后不良组(P<0.05),相关性分析显示,mRS评分与NT-proBNP水平具有相关性且呈正相关关系,说明随着NT-proBNP水平的增高,ACI的短期预后水平越差;NT-proBNP预测脑卒中患者短期预后的ROC曲线下面积为0.898(P<0.05),根据约登指数计算得出NT-proBNP预测ACI患者短期预后的最佳临界值为754 pg/mL,敏感度、特异度分别为88.1%、81.3%,此结果提示NT-proBNP水平可以作为评估ACI患者短期预后的预测因子,这与以往研究结论相似。因此,在ACI患者的诊疗过程中需要注意NT-proBNP水平升高时可能会有ACI早期神经功能缺损严重和短期ACI预后差的风险。
综上所述,ACI患者早期病情严重程度、脑梗死的面积、斑块稳定性和短期预后程度与急性期NLR、PLR、NT-proBNP水平具有相关性;ACI患者病情越重、预后越差,NLR、PLR、NT-proBNP水平相对越高;NLR、PLR、NT-proBNP水平可以作为评估ACI患者短期预后的预测因子。
参考文献
[1] WANG W,JIANG B,SUN H,et al.Prevalence Incidenceand Mortality of Stroke in China: Resuits from a Nationwide Population-Based Survey of 480687 Adults[J].Circulation,2017,135(8):759-771.
[2] YANG G,WANG Y,ZENG Y,et al.Rapid health transition in China, 1990-2010: findings from the Global Burden of Disease Study 2010[J].Lancet,2013,381(9882):1987-2015.
[3] MATTHEW L F,BRETT K,JANE C,et al.Carotid artery stenosis as a cause of stroke[J].Neuroepidemiology,2013,40(1):36-41.
[4] SHI D,XIA T,FENG H,et al.Evaluating the diagnostic value of vWF:Ag, D-D and FDP in patients with acute cerebral infarction using ROC curves[J].Exp Ther Med,2014,7:1573-1577.
[5] BALTA S,DEMIRKOL S,KUCUK U.The platelet lymphocyte ratio may be useful inflammatory indicator in clinical practice[J].Hemodial Int,2013,17:668-669.
[6]陳慧,陈苏娟.外周血中性粒细胞与淋巴细胞比值和血小板与淋巴细胞比值对脑梗死患者远期神经功能影响的预测价值[J].中国慢性病预防与控制,2018,26(6):464-466.
[7] INOUE T,KOBAYASHI M,UETSUKA Y,et al.
Pharmacoeconomic analysis of cilostazol for the secondary prevention of cerebral infarction[J].Circ J,2006,70:453-458.
[8] SUN W,OU Q,ZHANG Z,et al.Chinese acute ischemic stroke treatment outcome registry (CASTOR): protocol for a prospective registry study on patterns of real-world treatment of acute ischemic stroke in China[J].BMC Complement Altern Med,2017,17:357.
[9] WEI J,YANG W,YIN S,et al.The quality of reporting of randomized controlled trials of electroacupuncture for stroke[J].BMC Complement Altern Med,2016,16:512.
[10] WANG K H,WU J R,LIU S,et al.Meta-analysis on randomized controlled trials of xingnaojing injection for treating acute cerebral infarction[J].Chin J Pharmacoepidemiol,2017,15:471-476.
[11] YOU Y N,CHO M R,KIM J H,et al.Assessing the quality of reports about randomized controlled trials of scalp acupuncture combined with another treatment for stroke[J].BMC Complement Altern Med,2017,17:452.
[12] LEE X R,XIANG G L.Effects of edaravone, the free radical scavenger, on outcomes in acute cerebral infarction patients treated with ultra-early thrombolysis of recombinant tissue plasminogen activa-tor[J].Clin Neurol Neurosurg,2018,167:157-161.
[13] ROST N S,BIFFI A,CLOONAN L,et al.Brain natriuretie peptide prediets-function outcome in ischemie stroke[J].Stroke,2012,43(2):441-445.
[14] CHAMORRO Á,DIRNAGL U,URRA X,et al.Neuroprotection in acute stroke: targeting excitotoxicity, oxidative and nitrosative stress, and inflammation[J].Lancet Neurology,2016:869-881.
[15] SONG S Y,ZHAO X X,RAJAH G,et al.Clinical Significance of Baseline Neutrophil-to-Lymphocyte Ratio in Patients with Ischemic Stroke or Hemorrhagic Stroke: An Updated Meta-Analysis[J].Frontiers in Neurology,2019,10.
[16] BROOKS S D,SPEARS C,CUMMINGS C,et al.Admission neutrophil-lymphocyte ratio predicts 90 day outcome after endovascular stroke therapy[J].Journal of Neurointerventional Surgery,2014,6(8):578-583.
[17] YANG Y,SUN G,DIAO S,et al.Diagnostic performances of neutrophil to lymphocyte ratio and lymphocyte to monocyte ratio in acute ischemic stroke caused by cervicocranial arterial dissection[J].Journal of Clinical Laboratory Analysis,2020.
[18] ZHANG R,WU X,HU W,et al.Neutrophil-to-lymphocyte ratio predicts hemorrhagic transformation in ischemic stroke: a meta-analysis[J/OL].Brain Behav,2019,9:e01382.
[19] FORGET P,KHALIFA C,DEFOUR J P,et al.What is the normal value of the neutrophil-to-lymphocyte ratio?[J]BMC Res Notes,2017,10:12.
[20] WANG X,ZHANG G,JIANG X,et al.Neutrophil to lymphocyte ratio in relation to risk of all-cause mortality and cardiovascular events among patients undergoing angiography or cardiac revascularization: A meta-analysis of observational studies[J].Atherosclerosis,2014,234(1):206-213.
[21] AL-MUFTI F,AMULURU K,DAMODARA N,et al.
Admission neutrophil-lymphocyte ratio predicts delayed cerebral ischemia following aneurysmal subarachnoid hemorrhage[J].
J Neurointerv Surg,2019,11:1135-1140.
[22] MACREZ R,ALI C,TOUTIRAIS O,et al.Stroke and the immune system: from pathophysiology to new therapeutic strategies[J].Lancet Neurology,2011,10(5):471-480.
[23] URRA X,CERVERA A,VILLAMOR N,et al.Harms and benefits of lymphocyte subpopulations in patients with acute stroke[J].Neuroscience,2009,158(3):1174-1183.
[24] FRANKS Z G,CAMPBELL R A,WEYRICH A S,et al.
Platelet-leukocyte interactions link inflammatory and thromboembolic events in ischemic stroke[J].Ann N Y Acad Sci,2010,1207:11-17.
[25] MODJESKI K L,MORRELL C N.Small cells, big effects: the role of platelets in transplant vasculopathy[J].Thromb Thrombolysis,2014,37(1):17-23.
[26] XU X R,ZHANG D,OSWALD B E,et al.Platelets are versatile cells: new discoveries in hemostasis, thrombosis, immune responses, tumor metastasis and beyond[J].Crit Rev Clin Lab Sci,2016,53(6):409-430.
[27] AMIN A S,PETERS R H,VERSTRAATEN M,et al.Baseline NT-Pro BNP level predicts success of cardioversion of atrial fibrillation with flecainide[J].Neth Heart J,2015,23(3):182-189.
[28] KIM S H,LEE J Y,PARK S H,et al.Plasma B-type Natriuretic Peptide Level in Patients with Acute Cerebral Infarction according to Infarction Subtype and Infarction Volume[J].International Journal of Medical Sciences,2013,10(1):103-109.
[29] PERLINI S,SALINARO F,PERRONE T.NT-proBNP and the risk of incident hypertension: is change over time a better predictor than baseline value[J].Hypertens,2015,33(5):924-925.
[30] WANG R,WEI Y,TENG J.Levels of Plasma N-terminal Pro-brain Natriuretic Peptide and D-dimer on the Prognosis of Patients with Acute Cerebral Infarction[J].Pak J Med Sci,2018,34(4):855-858.
(收稿日期:2021-05-13) (本文編辑:张爽)

