学龄前儿童中重型颅脑损伤预后不良的危险因素*
冯洋 杨华, 刘潇 彭瀚 林鸿溢 曾茜 李阳艳
(1. 贵州医科大学临床医学院,贵州 贵阳 550004;2. 贵州医科大学附属医院神经外科,贵州 贵阳 550004;3. 重庆医科大学附属儿童医院呼吸内科,重庆 400014)
儿童意外伤害合并颅脑损伤的发生率为(100~150)/10万,病死率约15%~20%,是儿童意外伤害致死、致残的最常见原因[1-2]。学龄前儿童神经系统及身体机能发育不完善,自我保护能力较差,易受意外伤害而导致颅脑损伤[3]。学龄前儿童不同年龄段发生颅脑损伤(Traumatic brain injury,TBI)的原因不尽相同,新生儿期可能由产科器械经产道(阴道分娩)的头部挤压和牵引引起分娩头部受伤导致颅内出血、头颅血肿、眼睑下血肿,出生体重偏低和低氧血症也是颅内出血的危险因素[4]。婴幼儿期多由不当的育儿习惯引起意外的头部受伤,而随着近学龄期的儿童户外活动增加,交通伤及玩耍中受伤的几率也随之升高[2,5]。由于年龄相关的解剖和生理差异,受伤的方式及儿童神经系统评估的困难,小儿TBI还具有与成年人不同的特征,因此学龄前儿童颅脑创伤已成为社会及家庭关注点与热点[6-7]。鉴于此,本研究通过对收治的学龄前儿童中重型TBI 患儿的临床资料进行分析,探讨影响其预后的危险因素,为临床TBI患儿防治提供参考依据,现报告如下。
1 资料与方法
1.1 纳入及排除标准 选取2015年1月~2020年12月贵州医科大学附属医院神经外科收治的学龄前中重型TBI患儿245例为研究对象。患儿的监护人均签署知情同意书,本研究通过贵州医科大学附属医院伦理委员会批准。诊断标准:参照《第三版小儿严重创伤性脑损伤的治疗指南》[8],结合欧洲危重病医学会推荐的格拉斯哥昏迷评分(Glasgow coma scale,GCS)评估TBI严重程度和儿童GCS标准[9-10],GCS 9~12分为中型TBI,<9分为重型TBI。纳入标准:①年龄≤6岁。②符合中重型TBI的诊断标准。③临床治疗完整。④自愿接受长期随访。排除标准:①临床资料不全。②患有影响水电解质代谢的内分泌性和遗传性疾病。③既往有脑发育不全、影响意识状态的脑病。④入院前已患血液系统疾病。⑤出院后失访。最初纳入符合标准的儿童318例,28例患儿临床资料不完整,25例患儿失随访,20例患儿有严重的系统性疾病,最终纳入245例患儿。根据格拉斯哥预后评分(Glasgow outcome scale,GOS)评分分为预后良好组189例和预后不良组56例。
1.2 治疗方法 依据患儿的实际病情给予有针对性的治疗方法,包括手术治疗和非手术治疗。治疗原则符合《小儿外伤性脑创伤治疗指南》[11]及《小儿重型颅脑损伤的诊断和治疗》[12]。
1.3 观察指标 性别、年龄、主诉、受伤机制、入院时GCS与Rotterdam CT评分、是否脑干损伤与颅骨骨折及开放性损伤、合并伤、是否感染、有无并发症、入院首次血清总钙值与白蛋白值、凝血功能是否异常、是否开颅手术。入院首次血清总钙<2.2 mmol/L定义为低钙血症,入院首次血清白蛋白值<30 g/L定义为低白蛋白血症。
1.4 预后评价方法 按照患儿随访时GOS进行预后评估,5分为恢复良好;4分为轻度残疾;3分为重度残疾;2分为植物生存;1分为死亡。将4~5分列入良好组,将1~3分列入不良组。GOS以最后一次随访的评估为准。
1.5 随访方式 排除死亡的病例,对患儿进行门诊或影像学随访,评估每例患儿预后情况。
1.6 统计学分析 采用 SPSS 22.0软件进行统计学分析。计量资料采用t检验;计数资料采用χ2检验。采用单因素和多因素Logistic回归分析影响中重型TBI患儿预后危险因素。P<0.05为差异有统计学意义。
2 结果
2.1 一般资料 最终纳入研究的有245例中重型TBI学龄前儿童,分为预后良好组189例(77.14%)和预后不良组56例(22.86%),平均年龄(2.92±1.88)岁。随访时间3~72个月,平均(37.17±18.10)月。
2.2 基本临床特点 本研究总结的临床特点:包括受伤机制、入院诊断、颅骨骨折、合并伤、住院期间感染与并发症及手术治疗方式等,见表1。

表1 学龄前儿童中重型TBI临床特点Table 1 Clinical characteristics of the poor prognosis of preschool children with moderate to severe TBI
2.3 入院前比较 两组性别、各年龄段比较,差异无统计学意义(P>0.05);两组入院主诉,受伤机制比较差异有统计学意义(P<0.05)。见表2。
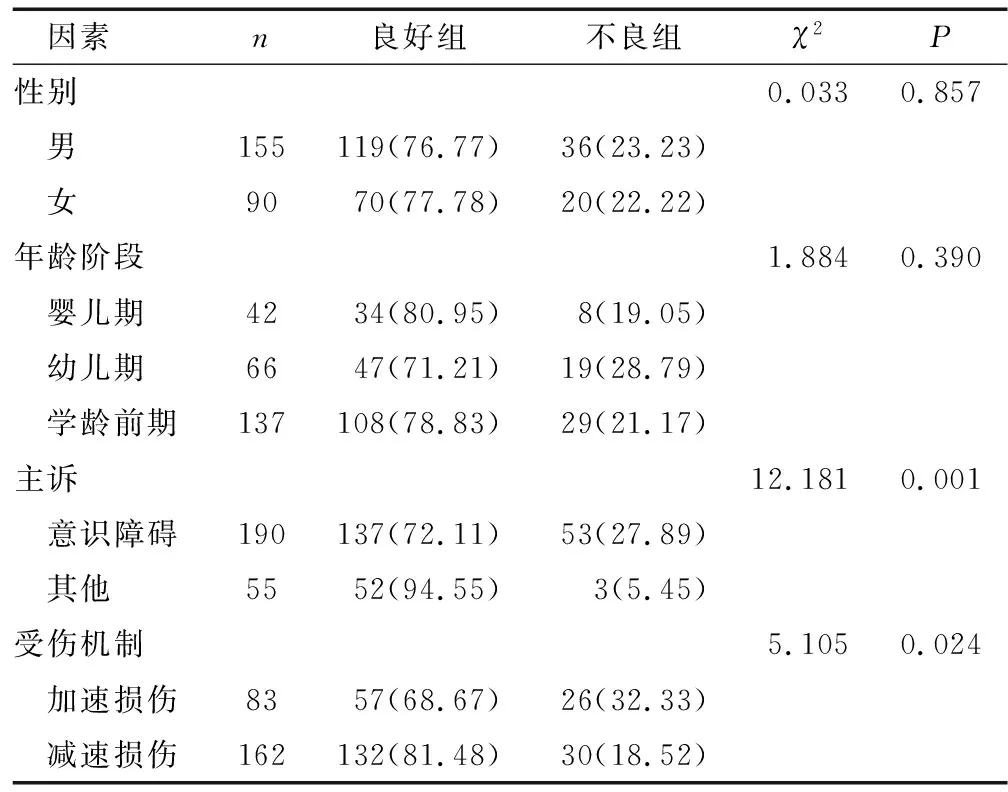
表2 两组中重型TBI患儿预后不良入院前相关单因素分析[n(×10-2)]Table 2 Univariate analysis of pre-admission related factors with poor prognosis in two groups of children with moderate and severe TBI
2.4 入院后比较 两组颅骨骨折,脑开放性损伤,是否开颅手术比较差异无统计学意义(P>0.05);两组入院时GCS与Rotterdam CT评分、脑干损伤、合并伤、感染、并发症、首次血清总钙与白蛋白、是否凝血功能异常等比较,差异有统计学意义(P<0.05)。见表3、表4。

表3 两组中重型TBI患儿预后不良入院后第1天相关单因素分析[n(×10-2)]Table 3 Univariate analysis of the correlation between the two groups of children with moderate and severe TBI with poor prognosis on the first day after admission

表4 两组中重型TBI患儿预后不良相关单因素分析[n(×10-2)]Table 4 Univariate analysis of poor prognosis in children with moderate and severe TBI in the two groups
2.5 多因素Logistic回归分析 将上述单因素分析差异具有统计学意义的因素纳入多因素进行Logistic回归分析显示,存在脑干损伤,入院时儿童GCS<9分,住院期间发生并发症,首次血清总钙下调是影响学龄前儿童TBI预后不良的危险因素,见表5。

表5 多因素 Logistic回归分析Table 5 Multivariate Logistic regression analysis
2.6 ROC曲线 ROC曲线下面积为0.904,说明多因素Logistic回归模型估算预后不良的概率为90.40%,对判别学龄前儿童中重型颅脑损伤预后不良的准确性较好。同时分析,Youden指数最大值为0.666,横坐标1-特异性=0.138、纵坐标灵敏度=0.804,拟合概率值0.263是可用于判断预后不良和预后良好时的截断点,见图1。

图1 ROC曲线Figure 1 Receiver operating characteristic curve
3 讨论
本次研究是贵州省首次探讨学龄前儿童中重型TBI预后不良危险因素,具有一定的地区代表意义,同时部分患儿取得长期的临床随访数据。本研究结果显示,脑干损伤导致预后不良的风险增高(OR=3.944),主要可能是脑干在脊髓和大脑之间传递感觉和运动输入,并包含脑神经核,它分别通过上升的网状激活系统和自主神经核控制睡眠-觉醒周期和生命功能。脑干功能障碍可能导致感觉和运动障碍、颅神经麻痹、意识障碍、自主神经功能障碍和呼吸衰竭[13-14]。脑干的原发性和继发性损伤,导致急性或慢性功能障碍,会影响严重的颅脑外伤后患者的生理功能,最终造成患预后不佳[15-16]。本研究发现入院时儿童GCS<9分的患儿预后不良的风险明显增高(OR=6.537)。GCS是反映意识障碍严重程度的特异性评分系统,具有简单、方便,被临床广泛应用[17-18]。DiBrito等[19]通过分析5306例创伤性意识障碍的患儿GCS对病情严重程度进行评估效果,进行分类治疗,认为GCS在TBI患儿上的评估基本符合实际临床症状,GCS<9分的TBI患儿意味着患儿预后不良,这和本次的研究结果一致。也有研究针对于GCS低分值的患者进行长随访,低分值患者预后有56.6%在1年内死亡,多数患者预后不佳[20]。
本研究发现患儿住院期间发生并发症预后不良的风险高(OR=2.556)。章成等[21]研究显示儿童预后不良的继发性损伤为低氧血症、高碳酸血症、低血压、贫血、血钠水平<125 mmol/L或血钠水平>145 mmol/L者及尿崩症,预示颅脑损伤患儿的预后不良。在重型TBI的患者住院期间并发血糖明显升高(>13 mmol/L),上消化道出血和严重的低氧血症可以增加患儿死亡率[22]。因此住院期间高级神经监测对于病情危重的患儿十分重要,如颅内压监测它可指导控制TBI患者的颅内压,减少高颅压的继发脑损伤,提高脑灌注压,降低TBI患者的死亡率,改善其预后,具有临床使用价值[23-24]。本研究还发现入院首次血清总钙低下的患者预后不良的风险明显增高(OR=4.254)。有研究显示,血清钙水平是TBI预后不佳的独立预测因素,低水平的血清钙提示预后不佳,在TBI患者中受代谢的影响血清钙转移到细胞内使血清钙减少,同时更重要的是诱导细胞凋亡,导致之后一系列神经元损伤反应,该机制可能与预后不良相关。同时TBI可能激活了凝血途径,凝血酶原复合物的形成消耗了大量的血清钙,这也可能导致血清钙减少[25]。Vinas-Rios等[26]研究证实重型TBI患者入院后第三天血清钙水平可用于预测中重度TBI患者的早期死亡率(OR=5.2 95%CI:4.48~6.032)。本研究还突出了脑干损伤和首次血清钙下调影响预后的重要性。其中机制有待进一步深入研究。
4 结论
本研究结果发现学龄前儿童中重型颅脑损伤预后不良受多种危险因素的影响,其中脑干损伤、入院时儿童GCS<9分、住院期间发生并发症、首次血清钙下调是学龄前儿童中重型颅脑损伤预后不良的危险因素,这对于评估患儿初始症状和预后具有十分重要的临床意义。

