长期点用抗青光眼药物对合并2型糖尿病的青光眼患者眼表结构的影响
乔淑琴 王雪琼 关静
异常的眼压升高是青光眼患者发生不可逆性视功能障碍的主要危险因素,青光眼临床治疗的主要治疗目的是尽可能的降低眼压,包括药物、激光及手术治疗,局部长期使用抗青光眼药物是许多青光眼患者降眼压的主要方式。大量相关研究结果表明,长期局部使用抗青光眼药物可引起患者眼表结构损害,本研究主要观察合并2型糖尿病的青光眼患者与未合并2型糖尿病的青光眼患者,在长期局部点用抗青光眼药物后眼表变化的差异性。
资料与方法
一、一般资料
回顾性病例对照研究。选取2018年6月至2020年12月在兰州市第一人民医院眼科接受药物治疗的青光眼患者43例(55只眼)作为研究对象。其中男性19例,女性24例;右眼28只眼,左眼27只眼;年龄(54.27±5.38)岁(45~65岁);青光眼用药时间均超过12个月,平均(15.18±2.07)个月;糖尿病病史均小于5年,平均(2.33±1.06)年。
二、纳入和排除标准
纳入标准:(1)原发性青光眼诊断标准及分类参照2014年全国青光眼学组推荐的标准[1],使用1~3种抗青光眼药物(1~5滴/d)点眼控制眼压1年以上,目前眼压控制稳定;(2)满足《中国2型糖尿病防治指南(2017年版)》中2型糖尿病诊断标准[2],且病程小于5年。
排除标准:(1)以往诊断过干眼症;(2)同时使用抗青光眼眼液以外药物的患者;(3)有眼科手术史的患者;(4)有其他影响眼表功能疾病的患者;(5)有角膜接触镜佩戴史者;(6)病史5年以上且单纯口服药物血糖控制不稳定的2型糖尿病患者;(7)有眼局部或全身糖尿病并发症的2型糖尿病患者。
三、分组及治疗
根据是否合并2型糖尿病,分为糖尿病组与对照组两组,其中糖尿病组23例(29只眼),对照组30例(37只眼)。两组间年龄、性别、眼别比较差异无统计学意义。
糖尿病组内根据使用降眼压眼液种类,分为单药组(13只眼)与多药组(16只眼),单药组均点用前列素类眼液(曲伏前列素眼液或他氟前列素眼液),每晚1次,1次1滴,多药组则点用前列素类、布林佐胺眼液、卡替洛尔眼液及溴莫尼定眼液中2~3种,每日点药滴数3~5滴。
四、检查方法
同一名经验丰富的医师进行角膜荧光素钠染色评分。另由本院同一名经验丰富的技师对所有患者使用Keratograph眼表综合分析仪进行检查,患者在同一检查环境(常温,湿度适宜,避光室内环境)下进行检查。嘱患者下颌放于分析仪托架之上,调节升降台高度使患者保持坐位舒适状态,同时眼部靠近placido环,目视前方中央指示灯,分别进行如下项目依次检查。
1.泪河高度(tear meniscus height,TMH)检测:调整相机位置,使泪河显示于中心位置,红外光下拍摄清晰图像后,利用系统工具测量瞳孔中央区正下方泪河高度(见图1)。红外线拍摄参考值为≥0.2 mm。
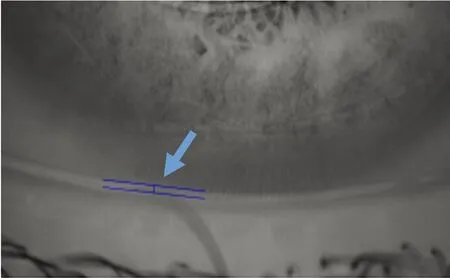
红外线下检测泪河高度0.14 mm
2.泪膜破裂时间:调整仪器中心位置对准患者瞳孔,光源调整为白光,嘱患者眨眼3次后,保持睁眼,眼球静止状态开始检查,系统自动检测患者泪膜破裂时间,包括首次非侵入性泪膜破裂时间(non-invasive tear film break-up time,NI-TBUTf和平均非侵入性泪膜破裂时间(NI-TBUTavg)。见图2。

NI-TBUTf:4.4s,NI-TBUTavg:5.8s,观察时间:9.1s
3.睑板腺缺失情况:先后翻转上、下眼睑,调整拍摄位置使眼睑落于红色方框内,对焦清晰后拍摄。采用ARITA等[3]睑板腺完整程度评分方法,评分标准为,0分(无缺失),1分(缺失面积<1/3),2分(缺失面积1/3~2/3),3分(缺失面积>2/3)。上下睑板腺合计评分分级:0级:0分,1级:1~2分;2级:3~4分;3级:5~6分。见图3。

睑板腺缺失评分2分
4.角膜荧光素染色(fuorescein staining of cornea, FL)评分检查:根据2013年国内干眼临床诊疗共识[4],FL评分采用12分法:将角膜分为4个象限,每象限0~3分,0分(无染色),1分(1~30个点状着染),2分(>30个点状着染但未融合),3分(角膜点状着染融合、见丝状物及溃疡)。见图4。
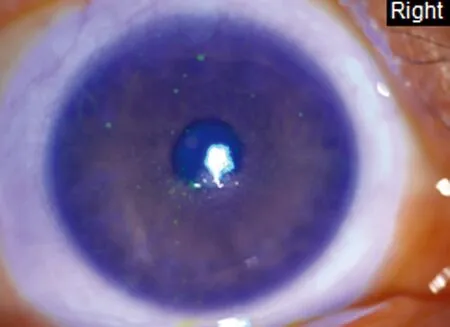
角膜染色评分1分
五、统计学分析方法
结 果
糖尿病组与对照组比较,2型糖尿病组NI-TBUTf与NI-TBUTavg缩短,两组比较差异有统计学意义(P<0.05);TMH比较,两组差异有统计学意义(P<0.05);2型糖尿病组睑板腺缺失评分及FL评分都增高,两组比较差异有统计学意义(P<0.05)。见表1。

表1 糖尿病组与对照组临床指标比较
2型糖尿病组内单药组和多药组比较,多药组比单药组NI-TBUTf与NI-TBUTavg缩短,两组比较差异有统计学意义(P<0.05);TMH及睑板腺缺失评分比较,两组差异无统计学意义(P>0.05);FL评分比较,多药组评分偏高,两组比较差异有统计学意义(P<0.05)。见表2。

表2 糖尿病组内单药组和多药组临床指标比较
讨 论
糖尿病是一组以高血糖为特征、胰岛素分泌不足和(或)胰岛素抵抗为临床特点的全身性代谢性疾病。它可以导致各种眼部并发症,其中就包括眼表结构及功能的改变所导致的干眼,且有研究表明,糖尿病患者一旦发生眼表损害,想短时间内完全逆转比较困难[5]。长期局部用药的青光眼患者因降眼压药物及眼液内所含防腐剂的影响,同样会出现干眼,因此,对于长期局部使用抗青光眼药物的2型糖尿病患者,其眼表状况更应该加以重视。众所周知,年龄为眼表功能下降的重要危险因素,同时有研究表明,2型糖尿病病程为眼表结构与功能改变的独立危险因素[6,7],故本研究所选病例为<65岁,且2型糖尿病病程<5年的患者,以最大限度降低年龄和病程对研究结果的影响。Keratograph眼表综合分析仪是较新应用于临床的一种无创性眼表功能检查仪,操作简单,患者容易配合,避免了传统泪膜破裂时间、泪河高度等人为估算所出现的误差,具有较强的可重复性。
本研究利用眼表综合分析仪对伴有2型糖尿病长期点用降眼压药物的青光眼患者的眼表功能进行检测,结果显示,糖尿病组患者与对照组患者相比较,NI-TBUTf与NI-TBUTavg均明显缩短,TMH降低,睑板腺缺失及FL评分均增加,表明合并糖尿病的青光眼患者比单纯青光眼患者局部点用降眼压药物更容易出现眼表结构及功能改变,从而导致干眼发病率增高。出现此类情况,考虑与高糖环境阻碍角膜上皮修复、降低副泪腺细胞分泌泪液功能以及泪膜稳定性下降相关[8-10]。糖尿病组内多药组与单药组比较,多药组NI-TBUTf与NI-TBUTavg较单药组缩短,FL评分增加,表明局部使用降眼压药物种类越多,泪膜稳定性越差。降眼压药物本身以及眼液中所含防腐剂可破坏泪膜的脂质层,使泪膜稳定性降低,而多药组与单药组相比,因滴药种类增加,故每日接触降眼压药物滴数增加,接触防腐剂剂量同时增加,故而眼表受损失几率相应增加,这与已有临床报道相符合[11]。
综上所述,伴有2型糖尿病的原发性青光眼患者长期局部使用降眼压药物,更容易出现眼表结构及功能改变,导致干眼发生,且用药种类越多越容易发生。因此在该类患者长期药物控制眼压的过程中,在平稳控制血糖及眼压同时,一定要定时关注患者眼表结构及功能的检测,同时为减少眼表与药物及防腐剂的接触次数,用药选择方面尽量选择合剂类降眼压药物。

