胰尾部神经鞘瘤1例报告
章家超, 唐 荣, 张震生, 陈平平, 曾勇超
海南省人民医院 肝胆胰外科, 海口 570100
神经鞘瘤是一种很常见的周围神经系统良性肿瘤,发病部位可遍及全身,但是多以头、颈等部位常见,发生于胰腺的神经鞘瘤较为罕见,并且术前诊断存在一定的困难,对手术方式的选择有着很大的干扰性。
1 病例资料
患者男性,52岁,因“发现胰体尾部占位性病变2个月余”于2021年7月19日前来本院住院治疗;患者既往体健,否认高血压、糖尿病、心脏病等病史。入院后行腹部CT(图1)检查提示胰尾部低密度占位性病变,增强期可见轻度不均匀强化,与脾动、静脉关系密切。患者因车祸外伤行全身检查时发现胰尾部占位性,未见其余部位的肿瘤或占位性病变。经讨论后拟于2021年7月27日在全麻下行腹腔镜下胰体尾切除(备脾切除术),术中发现肿瘤具有完整的外包膜,打开外包膜后发现肿瘤表面光滑,与周围组织以及脾动、静脉无明显粘连,遂沿肿瘤与外包膜之间的间隙完整切除肿瘤(图2),肿瘤切除过程中未发现肿瘤与胰管相交通,术中快速病理提示未见明显恶性成分,术后病理(图3)提示胰尾部神经鞘瘤,术后患者无明显胰瘘等并发症,术后7天顺利出院。
2 讨论
神经鞘瘤又被称为许旺细胞瘤,是一种来源于周围神经的罕见的、生长缓慢的、良性的肿瘤[1]。胰腺神经鞘瘤大多以胰头部多见,胰尾部则是相对罕见位置,因其多为良性肿瘤,发病初期多无明显的临床症状,因而具有一定的生长潜能,直径大小多不固定[2]。
大部分胰腺神经鞘瘤会合并不同程度的囊性变,往往与胰腺神经内分泌肿瘤、胰腺导管腺癌、实性假乳头状瘤的瘤种的鉴别存在很大的困难, 最精准的诊断往往也是依赖于术后病理诊断[3],术前诊断上的困难也导致了手术方案的不确定性,本例患者因术前无法明确诊断,并且术前CT以及MRI检查发现脾动、静脉与肿瘤关系密切,拟行腹腔镜下胰体尾切除联合脾脏切除,术中发现肿瘤有着完整的外包膜,打开外包膜后可完整将肿瘤剥除,无需离断胰腺以及切除脾脏,术后患者获得了良好的恢复,因此术前甚至术中的精准诊断往往也决定的患者的预后。
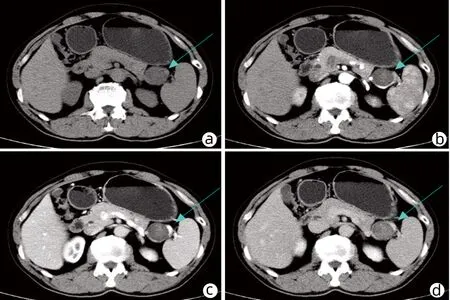
注:a,胰尾部肿块;b,动脉期可见轻度不均匀强化;c,静脉期可见不均匀强化;d,延迟期可见不均匀强化。
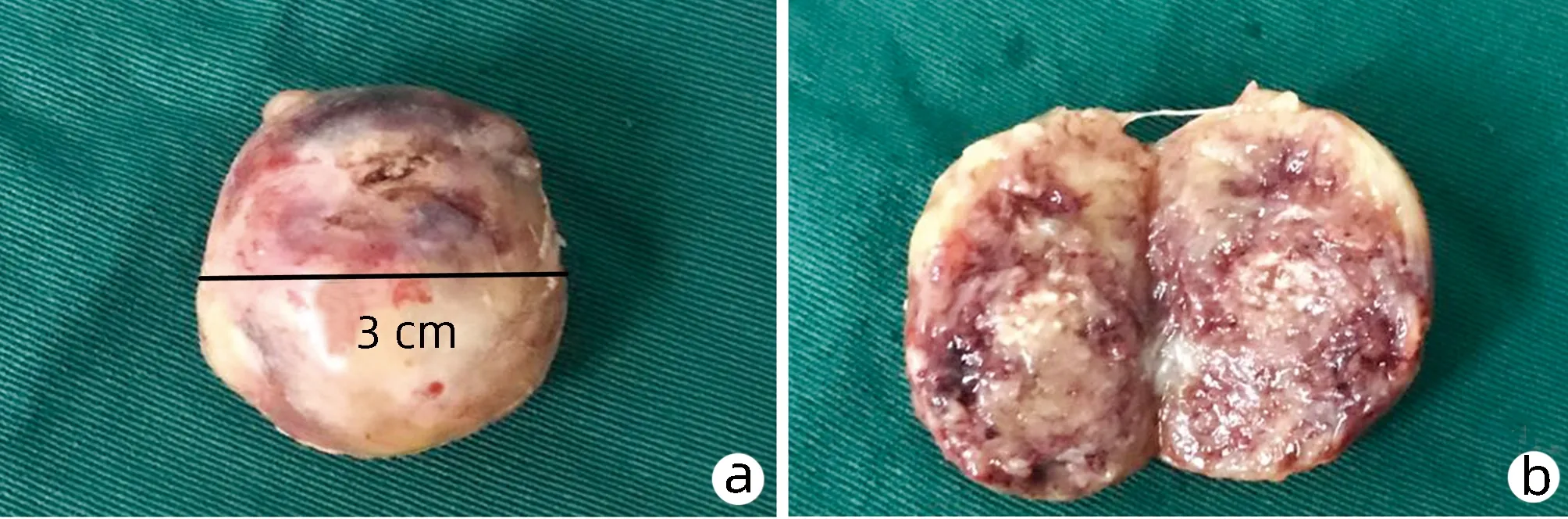
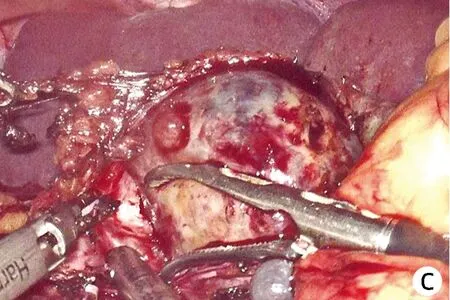
注:a,肿瘤包膜完整,直径约3 cm;b,剖面图; c, 在体图。
胰腺肿瘤术前的诊断主要依赖于CT或MRI检查,但是不同类型胰腺肿瘤在影像学上存在着一定的重叠,增大了术前明确诊断的困难[4]。胰腺神经内分泌肿瘤通常被认为是富血供肿瘤,即在增强CT上表现为明显的增强,但是现有研究[5]表明有超过40%的胰腺神经内分泌肿瘤并不表现出明显的强化,也有研究[6]发现对于直径小于2 cm的肿瘤表现为明显的强化,但是对于较大肿瘤则可能出现不均匀强化,这样对于较小的神经内分泌肿瘤有一定的鉴别价值,但是对于较大肿瘤特别是合并囊性坏死的肿瘤则难以鉴别。胰腺导管腺癌属于乏血供肿瘤,在增强期主要表现为肿瘤密度低于正常胰腺组织,这与胰腺神经鞘瘤表现一致,但是前者主要是混杂低密度且边界欠清晰,而且导管腺癌主要是胰头部多发,往往会合并胆管或者胰管的扩张,而Ma等[3]的对比研究发现在其诊治的神经鞘瘤中并没有表现出明显的导管侵犯或压迫现象,借此本例术前可排除胰腺导管腺癌的诊断。
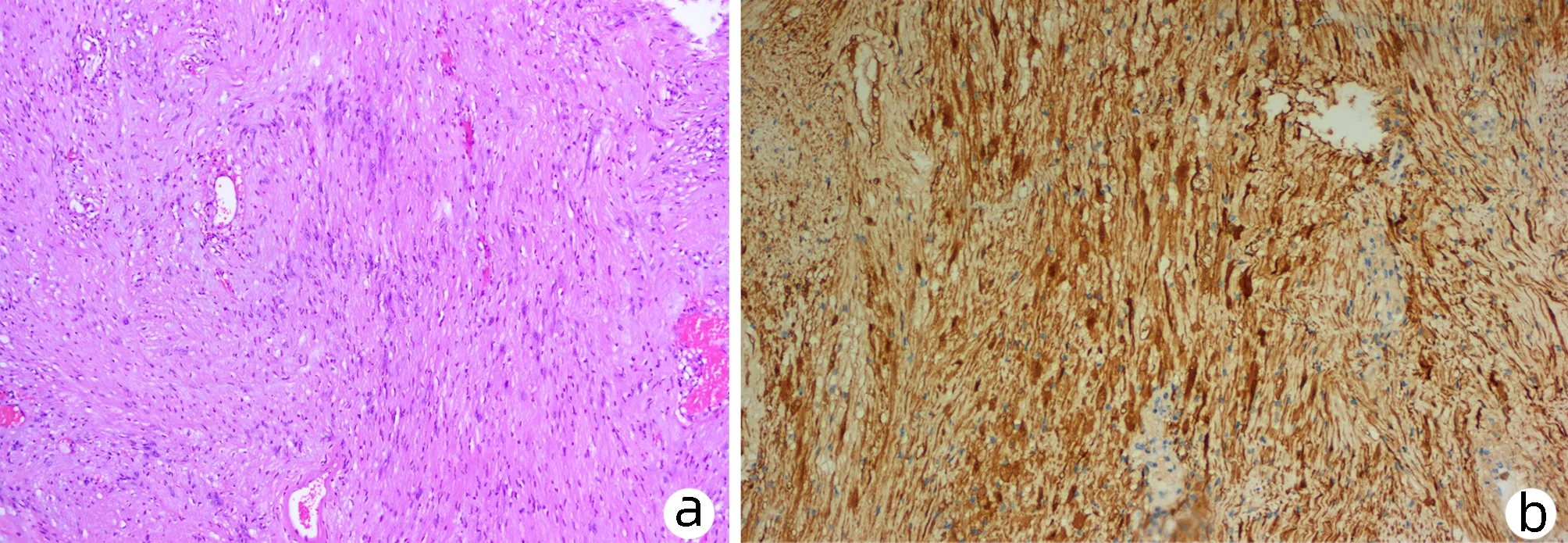
注: a,神经鞘瘤,HE染色(×100);b,免疫组化(×100),S-100(+)。
前文述及本例患者术前无法明确诊断,结果术中发现肿瘤具有完整的外包膜,而且血管均被外包膜包裹,予以沿外包膜完整地剥除肿瘤,送术中快速冰冻病理提示未见明显恶性成分,经探查无胰管损伤以及胰瘘,手术结束,无需再行胰腺扩大切除。针对神经鞘瘤恶变率低下、具有完整的外包膜这些特点,笔者认为对术前无法诊断而术中发现存在包膜的肿瘤可沿包膜完整剥除肿瘤或术中行快速病理然后根据病理结果决定切除方案,这样可以将手术的创伤性降到最低,同时也能够达到完整切除肿瘤的效果。笔者查阅了相关胰腺体尾部肿瘤的文献发现,对于胰体尾部诊断不明的肿瘤大多数都选择胰体尾切除甚至是联合脾切除,胰体尾切除术后必须要考虑和面对的问题就是术后胰瘘,目前胰腺切除手术不断成熟,但是胰体尾切除术后胰瘘的发生率仍然高达12%~49%[7],胰瘘、感染、出血往往并发出现,从而导致患者住院时间以及住院费用大大增加。本患者做了肿瘤的剥除,术后3天拔出腹腔引流管,7天即可出院,大大改善了患者的就医体验。
当然,肿瘤与胰管之间的关系也是手术方式的决定因素之一,2018年NCCN发布的胰腺神经内分泌肿瘤的指南[8]中提到对于外生性的肿瘤推荐采用肿瘤剜除手术,但是对于肿瘤与胰管较近,或术中出现胰管损伤的推荐采用胰腺切除,包括胰十二指肠切除术、胰腺节段性切除或者胰腺远端切除,其原因可能就是避免因胰管损伤导致的严重胰瘘的发生。但是该文献并未准确界定胰腺与肿瘤之间的距离,徐强等[9]认为肿瘤距离胰管约3 mm则需高度警惕术后胰瘘的发生,那如何预防此种情况下的术后胰瘘就要仔细考虑。有研究[10-11]发现术前行内镜逆行胰胆管造影预先留置胰管导管或术中损伤后留置胰管导管进行胰管修复可以预防胰瘘发生甚至可以安全的修补胰管。徐强等[9]也发现在术前或者术中预先留置胰管导管后行胰腺肿瘤摘除术后的胰瘘发生率虽然过半,但均为B级胰瘘,经通畅引流后好转,因此通过影像学评估肿瘤与胰管之间的关系并在术前或术中通过内镜等手段预先留置胰管导管,或可作为术后预防胰瘘的有效手段。
胰腺神经鞘瘤是罕见的胰腺肿瘤,恶变率低下,如果在术前或者术中得到明确的诊断,单纯性肿瘤的局部切除或剥除即可治疗本疾病,以往胰腺神经鞘瘤的大范围切除或联合脏器的切除主要是因为无法进一步明确诊断,因为不管是CT还是MRI等术前检查均无法明确诊断,因此术中快速活检或许是一个很好地诊断手段,同时也能够将患者的损伤控制至最小。另外肿物位于胰体尾部、肿瘤相对较小且远离主胰管者,可选择局部切除术;肿瘤较大且与主胰管关系密切者,可行保脾或不保脾脏的远端胰腺切除或胰腺中段切除,也可预先术前或术中预先留置胰管导管,避免或减轻术后胰瘘,但要谨慎选择。
伦理学声明:本例报告已获得患者知情同意。
利益冲突声明:所有作者均声明不存在利益冲突。
作者贡献声明:章家超负责课题设计,资料分析,撰写论文;唐荣、陈平平、曾勇超参与收集数据,修改论文;张震生负责拟定写作思路,指导撰写文章并最后定稿。

