尿毒症患者采用左卡尼汀配合血液透析治疗的临床效果评价
麻艳艳
尿毒症为临床危重病症,包括晚期肾功能衰竭患者多种症状及体征,以呕吐、纳差、意识障碍、水肿等为主要临床表现。患者在进入尿毒症阶段后,除机体酸碱失衡及水电解质代谢紊乱,还伴发神经、心肺、血液等中毒症状,健康水平严重下降[1]。血液透析为尿毒症的主要治疗方案,其可将血液中分布的代谢废物有效排出,进而维持机体正常酸碱及水电解质平衡。然而,虽血液透析为重要的维持患者生命的手段,但在发挥血液净化作用的同时,也会将血液中的营养成分、电解质、水分排出体外,长期进行血液透析,患者会有较高的营养不良、贫血风险,从而导致肾功能进一步受损[2]。故在展开血液透析的同时,应用可改善贫血、营养不良的药物,具有非常重要的意义[3]。本次研究选取60 例尿毒症患者作为研究对象,探讨在血液透析基础上加用左卡尼汀的临床价值,现报告如下。
1 资料与方法
1.1 一般资料 选取本院2019 年1 月~2020 年1 月收治的60 例尿毒症患者作为研究对象,随机分为观察组和对照组,每组30 例。观察组中男18 例,女12 例;年龄27~79 岁,平均年龄(52.71±8.40)岁;尿毒症病程7~23 周,平均病程(14.22±3.23)周。对照组中男17 例,女13 例;年龄29~80 岁,平均年龄(52.75±8.38)岁;尿毒症病程7~21 周,平均病程(14.29±3.18)周。两组患者性别、年龄等一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 纳入及排除标准 纳入标准:①与《临床疾病诊断与疗效判断标准》[4]相关诊断标准符合,肾小球滤过率<15%;②具有正常交流条件;③对本次实验知情,并报伦理学组织委员会批准。排除标准:①其他疾病引发的心功能受损;②合并顽固性高血压。
1.3 方法
1.3.1 对照组 患者采用血液透析治疗。将透析速度设置为310 ml/min,同时,将透析液流速设置为 500 ml/min,透析时间4 h/次,3次/周,持续时间为6个月。
1.3.2 观察组 在对照组基础上加用左卡尼汀治疗,取该药1 g 混入生理盐水20 ml 中静脉注射,3 次/周,持续时间为6 个月。
1.4 观察指标 比较两组治疗效果及治疗前后炎性因子(IL-4、IL-10)、血液及营养指标(血清蛋白、血红蛋白、血清总蛋白、红细胞比容)、肾功能指标(BUN、Scr)水平。
1.5 疗效判定标准 显效:治疗后,患者临床症状、炎症反应、肾功能指标明显改善,血液及营养指标正常;有效:治疗后,患者临床症状、炎症反应、肾功能指标有部分改善,血液及营养指标无明显降低;无效:不符合上述标准。总有效率=显效率+有效率。
1.6 统计学方法 采用SPSS22.0 统计学软件对研究数据进行统计分析。计量资料以均数±标准差(±s)表示,采用t 检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组治疗效果比较 观察组治疗总有效率高于对照组,差异具有统计学意义(P<0.05)。见表1。
2.2 两组治疗前后炎性因子水平比较 治疗前,两组IL-4、IL-10 水平比较差异无统计学意义(P>0.05);治疗后,观察组IL-4、IL-10 水平低于对照组,差异具有统计学意义(P<0.05)。见表2。
表2 两组治疗前后炎性因子水平比较(±s,ng/L)

表2 两组治疗前后炎性因子水平比较(±s,ng/L)
注:与对照组治疗后比较,aP<0.05
2.3 两组血液及营养指标水平对比 治疗前,两组血清蛋白、血红蛋白、血清总蛋白、红细胞比容水平比较差异无统计学意义(P>0.05);治疗后,观察组血清蛋白、血红蛋白、血清总蛋白、红细胞比容水平高于对照组,差异具有统计学意义(P<0.05)。见表3。
表3 两组血液及营养指标水平比较(±s)
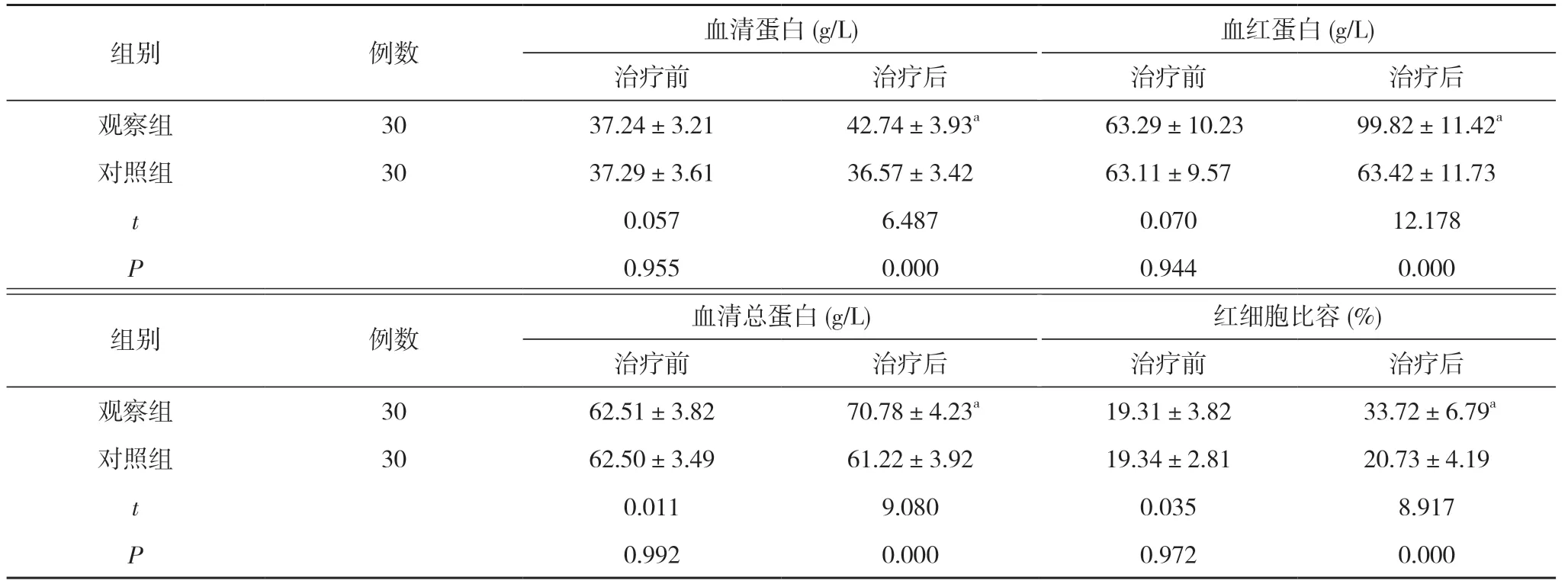
表3 两组血液及营养指标水平比较(±s)
注:与对照组治疗后比较,aP<0.05
2.4 两组治疗前后肾功能指标水平比较 治疗前,两组BUN、Scr 水平比较差异无统计学意义(P>0.05);治疗后,观察组BUN、Scr 水平低于对照组,差异具有统计学意义(P<0.05)。见表4。
表4 两组治疗前后肾功能指标水平比较(±s,mmol/L)

表4 两组治疗前后肾功能指标水平比较(±s,mmol/L)
注:与对照组治疗后比较,aP<0.05
3 讨论
近年来,人口老龄化社会进程加剧,加之公众生活方式和行为发生转变,明显增加了肾脏疾病发病率,尿毒症为一种多发性慢性肾病,具有较强的危害性。肾功能衰竭发生后,患者易有水电解质紊乱,同时,人体内分布的Scr、BUN 水平均显著升高,使炎症反应几率增加,进而引发营养不良及贫血[5,6]。肾性贫血为尿毒症患者一种发生率较高的并发症,其以增生低下性、正细胞性、正色素性贫血为主要表现,发病机制与机体内分布的促红细胞生成素缺乏相关,另外,叶酸及铁缺乏、红细胞寿命缩短、骨髓微环境变化、失血等均参与贫血中,或使贫血症状加重[7,8]。
临床在对尿毒症展开治疗时,常用的方法为肾脏移植和血液透析,前者需要的医疗费用高昂,且受肾源紧张以及肾脏匹配特殊性等因素影响,效果欠佳。而血液透析为一项最为理想的对尿毒症进行治疗的方法。其是依托半透膜原理,促使于患者血液中分布的过量代谢物及有害物质向体外排出,经有效的血液净化处理,将血液向体内重新回输,以维持正常的水电解质平衡[9-11]。但长期进行血液透析,会使贫血问题加重。
左卡尼汀在生理学层面属人体重要能量代谢物质,其在人体骨骼肌、心脏广泛分布,除可对脂肪正常代谢进行维持外,还具有促骨骼肌和心肌功能改善的作用。同时,左卡尼汀可使蛋白质分解、合成速度加快,增加红细胞膜稳定性,大幅延长红细胞生存期限[12,13]。而采用血液透析治疗,可使此物质明显减少,故需应用此类药物以发挥补充效果。左卡尼汀注射液属天然的对人体能量代谢进行调节的药物,可通过增加能量,显著提高组织功能,经静脉推注给药,可使人体细胞功能增强,促进细胞正常代谢,同时,还可促机体营养指标改善,为正常体质功能修复创造理想条件[14-16]。
本次研究中,观察组针对尿毒症患者,在采用血液透析治疗基础上加用左卡尼汀,结果显示:观察组治疗总有效率为96.67%,高于对照组的80.00%,差异具有统计学意义(P<0.05)。治疗后,观察组IL-4、IL-10水平低于对照组,差异具有统计学意义(P<0.05)。表明使用左尼卡汀后,可通过对机体炎症因子紊乱状态进行纠正来降低炎性反应程度。本次研究中,治疗后,观察组血清蛋白、血红蛋白、血清总蛋白、红细胞比容水平高于对照组,差异具有统计学意义(P<0.05)。表明应用左尼卡汀可对尿毒症患者的贫血症状进行纠正,其通过对红细胞生成糖蛋白激素产生刺激,使红细胞合成能力增强,机体与氧的运输、结合能力提升,使组织缺氧状态得以改善。大部分肾性贫血患者,多有程度不等的铁缺乏存在,原因表现为较复杂的情况,包括铁的摄入吸收减少、尿毒症相关慢性炎症、透析失血、肠道失血等,而应用左卡尼汀可发挥抗氧化应激效果,使红细胞脆性降低,红细胞降解时间延长,故使肾脏贫血症状得以改善[17,18]。本次研究结果还表明,治疗后,观察组BUN、Scr 水平低于对照组,差异具有统计学意义(P<0.05)。血清Scr 随肾损伤加重、机体肾小球滤过功能减退而表现为升高现象,BUN 升高多表现为肾功能存在一定障碍,上述两项指标均为对肾功能进行监测的标志物。左卡尼汀可促进脂类代谢,为长链脂肪酸氧化代谢提供良好条件,另外,还可为肝脏受损修复提供能量、物质。同时,左卡尼汀可通过提高氧化应激介导的机体对炎症反应的抵抗力,减轻缺氧、氧自由基、缺血等诱导的肾脏组织细胞损害,进而为肾功能的有效恢复提供帮助[19,20]。本研究结果显示,尿毒症采用左卡尼汀治疗,可发挥对肾功能的有效保护 作用。
综上所述,尿毒症患者在血液透析治疗基础上加用左卡尼汀,可提高治疗效果,降低炎性反应,改善贫血、营养不良状态及肾功能,值得推广应用。

