肉芽肿性小叶性乳腺炎误诊为乳腺结核原因分析
姚 利,王 冰,蒋钰辉,戴希勇
肉芽肿性小叶性乳腺炎(granulomatous lobular mastitis, GLM)又称肉芽肿性乳腺炎、特发性肉芽肿性乳腺炎,是一种局限于乳腺小叶,非干酪样、坏死性肉芽肿为主要病理特征的慢性炎症性疾病。1972年由KESSER和WOLLOCH[1]首先报道,该病临床少见,发病率约占乳腺良性疾病的1.8%[2],近年来其发病率有显著上升趋势。GLM是乳腺炎症性疾病中的疑难病例,其继发的脓肿、皮肤溃疡和窦道可反复发作或经久不愈,其临床表现及影像学检查均无特异性,临床诊断困难,易误诊为乳腺结核(breast tuberculosis, BTB)、乳腺癌等疾病[3]。临床很多GLM病例确诊前均接受抗生素或抗结核治疗,或多次切开引流后创口长期不愈合,病情易复发[4],给患者身心造成巨大痛苦。本研究回顾性分析首诊误诊为BTB的GLM 33例的临床资料并复习国内外相关文献,探讨误诊原因,并对此两种疾病的临床特点、诊断及治疗做一总结,旨在提高临床医生的认识,从而减少误诊。
1 临床资料
1.1一般资料 收集本院2014年1月—2018年12月收治的首诊误诊为BTB的GLM 33例的临床资料,均为女性,年龄18~48(31.27±6.47)岁;31例(93.9%)有生育史,于产后5个月~7年发病,中位发病时间为产后2.3年;29例(87.9%)采用母乳喂养,19例(57.6%)有积乳史,8例(24.2%)伴有先天性乳头凹陷;病程7 d~3年,中位病程为3.2个月;所有患者无结核病史,2例有结核患者接触史;5例既往有患侧乳腺手术史,其余患者均否认乳腺手术及外伤史;1例合并精神分裂症并长期口服抗精神病类药物,其余患者均否认服用避孕药、性激素及抗精神病类等药物史;1例合并高血压病史。患者均于外院行乳腺肿块细针穿刺细胞学检查诊断为BTB,其中3例行彩超检查考虑炎性乳癌不排除。
1.2临床表现 本组乳腺肿块29例(87.9%)为最常见症状,肿块质地较硬、边界不清、形态不规则,其余依次为疼痛18例(54.5%),皮肤红肿11例(33.3%),皮肤破溃流脓4例(12.1%),乳头溢液2例(6.1%),发热1例(3.0%)。所有患者病灶均位于单侧乳房,其中右侧19例、左侧14例,外上象限11例、外下象限6例、内上象限5例、内下象限4例、乳晕区6例、波及全乳1例。
1.3医技检查 33例中白细胞计数>9.5×109/L 7例(21.2%),中性粒细胞比例>0.75 8例(24.2%),超敏C反应蛋白>5 mg/L 11例(33.3%),红细胞沉降率>20 mm/h 13例(39.4%)。结核菌素纯蛋白衍生物试验(PPD)阳性8例(24.2%)、结核抗体阳性4例(12.1%)、T细胞斑点试验(T-SPOT)阳性6例(18.2%)。1例非结核分枝杆菌(NTM)菌群鉴定检测出龟分枝杆菌,余病原学检查均为阴性。术前33例均行乳腺MRI平扫显示肿块呈等T1长T2信号影,信号不均,部分结节呈环形更长T2信号影(图1)。14例行乳腺超声检查显示9例病灶以低回声团为主(图2),5例为囊实性病灶,考虑合并脓肿可能。
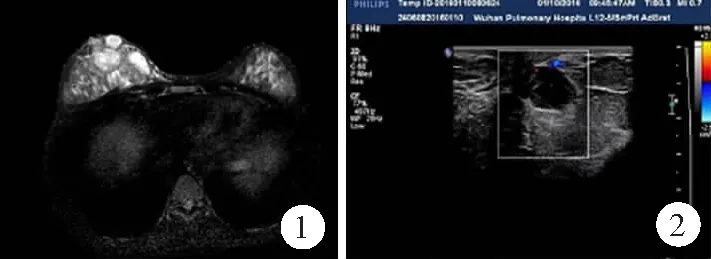
图1 首诊误诊为乳腺结核的肉芽肿性小叶性乳腺炎MRI平扫结果(女,39岁)肿块呈等T1长T2信号影,信号不均,部分结节呈环形更长T2信号影图2 首诊误诊为乳腺结核的肉芽肿性小叶性乳腺炎彩超检查所示(女,30岁)病灶以低回声团为主
1.4误诊过程 33例均于外院行细针穿刺细胞学检查考虑BTB,误诊时间为1周~6个月。22例穿刺活检前接受抗感染治疗,10例穿刺活检后接受抗结核治疗,3例行脓肿切开引流术,病情有所好转7例,表现为肿块缩小、疼痛减轻。
2 结果
2.1确诊方法 33例均行手术完全切除病灶,所有新鲜标本送检验科行普通细菌培养、抗酸染色涂片、利福平耐药实时荧光定量核酸扩增检测(X-pert MTB/RIF)、结核菌脱氧核糖核酸、结核分枝杆菌液体培养、NTM菌群鉴定等病原学检查,1例检测出龟分枝杆菌,余检查均为阴性。所有标本行组织病理学检查,镜下见多灶,以终末乳腺小叶导管为中心的化脓性肉芽肿,无干酪样坏死,其内可见脂质吸收空泡及微脓肿,小叶结构破坏,病理诊断考虑GLM。
2.2治疗及预后 所有患者行手术完整切除乳腺病灶,术后行抗感染治疗1周左右,21例术后口服醋酸泼尼松1月余。所有患者均治愈出院。2例术后切口少量渗液经换药后治愈,预后良好,未见复发。
3 讨论
3.1临床特点 GLM是一种少见的乳腺慢性炎性疾病,多发于育龄经产妇女,未生育妇女一般不发病,除非长期服用利培酮类抗精神病药物或有高泌乳素血症的患者,男性极罕见[5-6]。GLM病因及发病机制尚不明确,相关文献报道,其主要为自身免疫因素、细菌感染尤其是棒状杆菌、哺乳尤其是哺乳障碍及乳汁淤积、高泌乳素血症、口服避孕药或抗精神病类药物及化学因素引起的Ⅳ型变态反应等[7-8]。本研究中,33例均为女性,年龄(31.27±6.47)岁。其中31例(93.9%)有生育史,于产后5个月~7年发病,中位发病时间为产后2.3年;29例(87.9%)采用母乳喂养,19例(57.6%)有积乳史;1例长期口服抗精神病类药物,1例检测出龟分枝杆菌,疾病特点与以往研究报道相符。GLM临床表现缺乏特异性,主要表现为短期内出现的乳腺肿块和脓肿,进展迅速,单侧乳腺受累常见,多发生于乳腺外周部,向中心发展,可累及整个乳腺[9]。多伴疼痛和皮肤红肿,极少出现畏寒等全身症状。病变严重者可出现皮肤破溃、窦道和瘘管形成,也可见乳头溢液、乳头变形、乳头内陷。本研究中,29例(87.9%)表现为单侧乳腺肿块,26例(78.8%)发生于乳腺外周部,伴疼痛18例(54.5%),皮肤红肿11例(33.3%),皮肤破溃流脓4例(12.1%),临床表现与文献报道基本一致。
3.2诊断及鉴别诊断
3.2.1GLM的诊断方法:①病史:哺乳障碍及乳汁淤积史、高泌乳素血症、长期口服避孕药及抗精神病类药物史等;②临床表现:好发于育龄经产妇女,不同阶段临床表现不一,主要表现为短期内出现的乳腺肿块和脓肿,多发生于单侧乳腺外周部,多伴疼痛、皮肤红肿,病变严重者有皮肤破溃、窦道和瘘管形成等[9];③医技检查:血液学检查对其诊断意义较小,乳腺超声有助于发现脓肿及窦道形成,可作为首选影像学检查手段,增强MRI对GLM病灶范围评估的准确性可达88.9%,可以有效监测GLM影像学表现及病情缓解情况,但GLM超声、MRI表现均缺乏特异性[9];④病理检查:病理学是诊断GLM的“金标准”,细针穿刺细胞学检查得到的细胞数少,难以与BTB、脂肪坏死、结节病等肉芽肿性病变相鉴别[10-11]。国外有研究报道,在超声引导下行空心针穿刺活检准确率可达96%[12],故推荐影像学引导下空心针穿刺进行术前病理组织学检查,也可用手术切除部分组织活检。有研究报道,GLM最主要的病理特征表现为多灶、以乳腺小叶导管为中心的化脓性肉芽肿,无干酪样坏死,其内可见脂质吸收空泡及微脓肿,小叶结构破坏[13]。
3.2.2鉴别诊断:BTB根据发病机制主要分为原发性和继发性两大类[14]。原发性BTB非常罕见,发病原因是乳头开口处侵入细菌,经由乳腺导管感染扩散,或直接从乳房的破损处侵入。继发性BTB更为常见,主要通过邻近组织器官结核病的直接扩散,如胸骨、肋骨、胸膜、胸腔、纵隔结核病灶的蔓延扩散及淋巴管、血行扩散。结核分枝杆菌涂片或培养阳性是诊断BTB的“金标准”,但其是一种不同于肺结核的、致病菌量非常小的肺外结核病,因此其诊断价值有限[15]。X-pert MTB/RIF已经被证实对肺外结核病具有较高诊断价值[16],但尚未见其应用于BTB的诊断。我们体会,虽然GLM与BTB临床表现均缺乏特异性,但二者存在以下鉴别点:①病史:原发性BTB罕见,继发性BTB多源于胸壁或结核性脓胸,或有结核病史,结合胸部CT可有助于诊断;②免疫学、病原学检查:PPD、T-SPOT、X-pert MTB/RIF、结核分枝杆菌涂片或培养检查有助于诊断BTB,若以上检查均为阴性且胸部CT未见肺部、胸腔、胸壁组织异常时,BTB可能性较小,诊断需谨慎;③病理学检查:肉芽肿性病变伴干酪样坏死是BTB特征性病理改变,可作为诊断“金标准”[17]。
3.3治疗及预后 国内外均有研究建议按照疾病临床症状将GLM分为肿块期、脓肿期和溃后期,并提倡按期处理的策略[18-20]。GLM的治疗包括药物治疗及手术治疗,治疗药物有糖皮质激素、抗生素、免疫抑制剂、中药等。药物治疗常被推荐为GLM一线的初始治疗,或作为手术切除后的辅助治疗,以降低复发率。糖皮质激素是最主要的药物治疗手段,尤其是对于急性期患者效果明显,起效快。但GLM处于脓肿期时不建议使用激素治疗。另外,局部糖皮质激素治疗可有效减少不良反应,对于以皮肤改变为主的GLM,可选择局部糖皮质激素治疗。手术治疗包括局部切除和广泛切除,原则为完整充分切除病灶,尽可能保证切缘阴性,降低复发率[21]。有研究显示,糖皮质激素联合手术治疗GLM效果最佳,优于单用糖皮质激素或手术治疗,完全缓解率为94.5%,复发率为4.0%,预后良好[22-23]。本组全部行手术完整切除病灶,21例采用手术联合糖皮质激素治疗,均治愈且无复发,也证实了二者联合治疗效果良好。
3.4误诊原因分析 分析本组误诊的原因:①GLM行细针穿刺细胞学检查多显示肿块内部混合急慢性炎性细胞及上皮样细胞和(或)多核巨细胞浸润,这些细胞成分也是结核病的特点[13]。本组均于外院行细针穿刺细胞学检查考虑BTB。②GLM与BTB临床表现相似,均可表现为局部肿块、脓肿及皮肤破溃,且伤口经久不愈,较少出现畏寒等症状,普通的抗感染治疗效果不佳。本组11例出现皮肤红肿、4例出现皮肤破溃流脓,与BTB表现相似。③GLM超声、MRI表现均缺乏特异性且与BTB表现相似[24]。④GLM与BTB均为临床少见病,临床医生尤其是低年资医生对二者诊断经验不足。
3.5防范误诊措施 ①临床医生应加强对GLM、BTB及相关疾病的了解和学习,掌握GLM的临床表现及诊断要点,仔细进行鉴别诊断。②临床医生接诊乳腺肿块伴疼痛、红肿、皮肤破溃流脓的患者时,应尽可能详细询问生育史、哺乳史及口服避孕药、抗精神病类药物等应用史。BTB与上述因素无关,且大多有结核病史[25]。③及时完善病理学、病原学、免疫学相关检查。推荐行影像学引导下病灶内空心针多点穿刺活检或手术切除部分组织病理检查,不推荐行细针穿刺细胞学检查。二者组织病理特征可鉴别诊断,病原学及免疫学检查阳性可辅助诊断BTB。
综上所述,GLM与BTB临床少见,二者临床特征有重叠,仅依赖临床、实验室、影像学及穿刺细胞学检查不易鉴别,对不能明确诊断者应行影像学引导下病灶内空心针多点穿刺活检或手术切除部分组织病理检查,以尽早明确诊断。另外,低年资医生应加强GLM及BTB相关知识的培训,开拓思维,避免误诊误治。

