妊娠期B 族链球菌感染对新生儿早发性黄疸的影响
黄林凤,陈德佳,曾辛
(江西省妇幼保健院检验科,江西 南昌 330006)
B 族链球菌(Group B streptococcus,GBS)是一种革兰氏阳性链球菌,也称之为无乳链球菌,是引发妇科疾病的常见菌,主要见于孕妇[1-2]。目前有研究表明孕期GBS 的感染对妊娠不良结局有一定作用[3]。还有研究表明新生儿早发性败血症最常见的细菌感染也是GBS[4]。
黄疸是指新生儿出现的皮肤和巩膜的黄染,是胎儿到新生儿的一种适应性现象[5]。新生儿早发性黄疸是指发生在48 h 内且需要接受治疗的高胆红素血症。一项日本的研究显示新生儿早发性黄疸的发生与ABO 溶血、头部血肿以及红细胞增多症有一定的关系[6]。有研究表明,黄疸的发生与母亲妊娠糖尿病、妊娠期高血压、甲状腺疾病、新生儿溶血、头部血肿、感染、红细胞增多症和早产等有一定的相关性[7]。但国内对早发性黄疸的研究比较少,因此本研究旨在研究妊娠期GBS 感染对足月新生儿早发性黄疸及其临床结局的影响。
1 材料与方法
1.1 研究设计 本研究为一项回顾性研究,收集自2021 年1 月至6 月在我院出生的新生儿相关临床资料,其中早发性黄疸组139 例,早发性黄疸诊断标准见表1[6],另外随机选取了同时期出生的新生儿135 例作为对照组。

表1 需要接受治疗的胆红素临界值
纳入标准:(1)孕周≥37 周;(2)单胎妊娠;(3)出生1 min Apgar 评分≥7 分;(4)分娩前检测过GBS;(5)出生体重≥2 500 g。排除标准:(1)产前贫血,妊娠期高血压,妊娠期甲状腺疾病或其他代谢性疾病;(2)48 h 内发生新生儿溶血;(3)先天畸形;(4)因为其他疾病需要进入新生儿重症监护室治疗者;(5)新生儿G6PD 缺乏症;(6)48 小时后发生的新生儿黄疸。
1.2 主要仪器 本研究主要用到的仪器有全自动血凝分析仪(沃芬,美国)、微量胆红素仪(上海爱蓓儿,中国)、高速离心机(安徽中科,中国)、PCR扩增仪(湖南圣湘,中国)。
1.3 方法 GBS 标本采集:常规清洗并消毒处理,使用无菌棉拭子于阴道下1/3 处旋转一周采集分泌物并送检,严格按照试剂盒操作说明进行PCR定性检测。
胆红素测定:新生儿出生后48 h 内行足底血采集,于足跟处消毒并擦净,观察充血处快速穿刺,用微量吸管采集末梢血并立即送检。10 000 rpm 离心1 min 后检测胆红素值。
1.4 观察指标 观察两组的孕周、母体年龄、分娩方式、GBS 感染、产时大出血、新生儿性别、出生体重、胆红素测定日龄、早发性黄疸诊断日龄、住院时长、新生儿48 小时内感染。
1.5 统计方法 采用SPSS 23.0 统计学软件处理数据,计量资料用表示,组间差异比较采用独立样本t 检验;计数资料用n(%)表示,组间差异比较用χ2检验或Fisher 检验。P<0.05 为差异有统计学意义。
2 结果
2.1 早发性黄疸组与对照组临床资料的差异性(表2)由于感染是引起新生儿黄疸的一个重要因素[8],因此在比较早发性黄疸与对照组中妊娠期间GBS 感染的的差异性,我们将感染者从中删除再进行比较。从表2 中可见,两组在体重、孕周、年龄、性别、分娩方式、以及产时大出血等基本特征方面均无统计学差异,表明两组样本均衡,具有可比性,早发性黄疸组的母亲妊娠期间GBS 感染率为13.56%,而对照组为6.06%,差异具有统计学意义(P<0.05)。说明母亲妊娠期间GBS 感染会增加新生儿早发性黄疸的风险。

表2 早发性黄疸组与对照组临床因素的比较
2.2 妊娠期GBS 感染对早发性黄疸临床结局的影响(表3)从表3 中可见,通过比较早发性黄疸组内妊娠期有无GBS 的感染发现,GBS 感染组内的出生体重为(3 105.63±375.55)g,而无GBS 感染组的出生体重为(3 329.92±390.721)g,差异有统计学意义(P<0.05),GBS 感染组的住院时长为(7.19±6.911)d,而无GBS 感染的为(4.32±2.235)d,GBS感染组的住院时间明显比无感染组的住院时间长且具有统计学差异(P<0.001)。
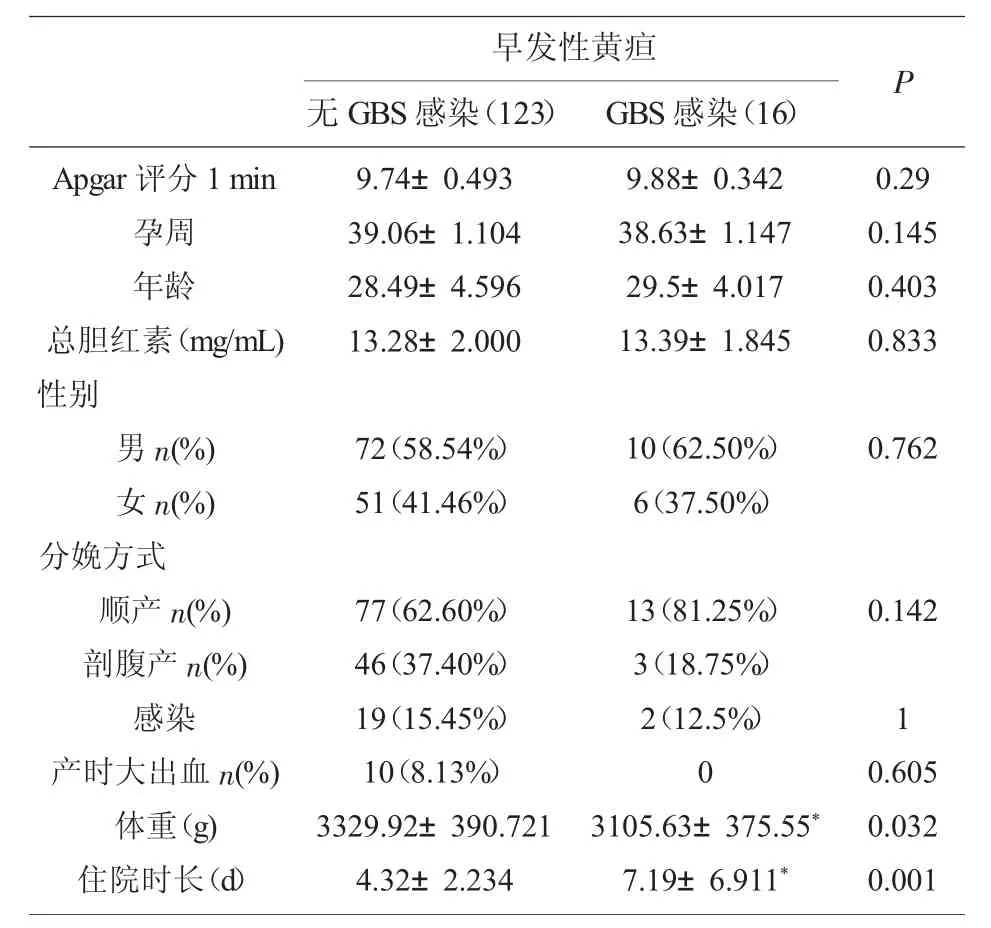
表3 妊娠期GBS 感染对早发性黄疸新生儿临床结局的影响
3 讨论
GBS 作为一种条件致病菌,是引起孕妇生殖道感染的重要病原菌,可严重影响母婴结局[9-10]。近期研究表明中国孕妇GBS 总体带菌率为11.7%[11]。通过比较早发性黄疸组与对照组发现,早发性黄疸组的妊娠期GBS 感染率明显高于对照组,有研究证实妊娠期GBS 感染会加大胎儿窘迫的发生率[12-13],而胎儿窘迫与窒息在一定程度上增加胎儿红细胞代偿性的增加,胎儿出生后红细胞的寿命缩短,释放血红蛋白并代谢为胆红素,增加病理性黄疸的风险[14],王晓娜等[15]的研究也证实了妊娠期GBS 感染会加大新生儿黄疸发生的风险。因此临床上应该重视妊娠期GBS 感染母亲所生新生儿的黄疸情况,以便及早识别并治疗。有研究证实胆红素水平与GBS 的生长呈负相关且生理性黄疸在预防早发性败血症方面具有进化作用[16]。同样,早发性黄疸组与正常组间的分娩方式、产时大出血、性别等方面均无统计学差异。新生儿感染是引起新生儿黄疸的一个重要原因[7],由感染引起的新生儿黄疸是由于感染导致新生儿红细胞不同程度的过早破坏,而导致溶血引起胆红素的升高,另外感染可引起婴幼儿患者肝脏中酶的催化活性的抑制而导致胆红素代谢紊乱[17]。因此在比较正常组与早发性黄疸组中妊娠期GBS 感染对早发性黄疸的影响,为了减少感染对其的影响,我们将感染的新生儿排除后再做比较。但感染与新生儿黄疸的关系有一定的争议,有研究认为新生儿感染引起新生儿黄疸,黄疸是感染的一种早期表现形式,也有研究认为黄疸本身就容易引起新生儿感染,因此,二者间的具体关系还有待研究[18-19]。通过比较早发性黄疸中有或无GBS 感染史发现,有GBS 感染史母亲所生的新生儿的体重更轻,且差异具有统计学意义,有研究证实妊娠期GBS 感染会增加胎儿生长受限的风险,所以本研究中妊娠期GBS 感染的早发性黄疸的新生儿出生体重低于无GBS 感染组可能是由于以上原因[13]。同时,早发性黄疸的新生儿中母亲感染过GBS 的早发性黄疸新生儿的住院时间明显比没有感染过GBS 的时间长,可能是由于妊娠期GBS 感染对胎儿生长受限的影响而引起胎儿体内一系列的代谢变化,也包括对胆红素代谢的影响,而使胎儿出生后胆红素代谢有异于正常者,延长了住院时长。以上数据说明母亲感染GBS 对胎儿有一定的影响,因此临床应对妊娠期发生GBS 感染者所生新生儿引起重视,以防新生儿感染及黄疸的加重,且对其中的早发性黄疸患者的黄疸治疗需有异于无GBS 感染者,以缩短其住院时间,减少母婴分离时间。以往有研究表明母亲GBS 感染会加大新生儿发生感染的几率[20],且GBS 是新生儿早期败血症重要致病菌[16],在我们的研究中,早发性黄疸组内母亲有无GBS 感染对新生儿感染的差异并不明显,其原因可能是妊娠期GBS 感染得到了有效的治疗而减少了GBS 对胎儿出生后感染的影响。
早发性黄疸是指发生在48 小时内的新生儿黄疸,新生儿黄疸大多数是良性的且能够在一至两周内自动消退,但有少部分可发展为病理性黄疸,对新生儿的健康带来极大隐患[21]。有研究证明在全球范围内[22],黄疸是引起新生儿死亡的一个重要原因,在亚洲新生儿死亡的第十一位。病理性黄疸若不及时干预,可能引起急性胆红素脑病或核黄疸而造成新生儿神经系统不可逆的损害,近期还有研究证明黄疸与儿童自闭症以及癫痫的发生存在一定的关系[23]。因此及时尽早的识别并治疗临床病理性黄疸尤其是48 小时内的黄疸至关重要。之前研究证明母亲GBS 感染对新生儿有重要的影响,会加大母亲及新生儿的不良结局的发生率[24],在我们的研究中,早发性黄疸组内母亲有无GBS感染对新生儿感染的差异并不明显,其原因可能是妊娠期GBS 感染得到了有效的治疗而减少了GBS 对胎儿出生后感染的影响。

