眼底血管病变与急性缺血性脑卒中溶栓后出血转化的相关性
叶兰香,陈俊斌,李雪莲
(汕头大学医学院附属粤北人民医院神经内科,广东 韶关 512026)
急性缺血性脑卒中属于危急重疾病[1],具有发病率高,致死率高,致残率高的特点,已成为我国除恶性肿瘤外致死率最高的疾病,可严重缩短人类平均寿命,阻碍人类社会的发展进步。急性缺血性脑卒中在疾病发展过程中容易产生出血转化(HT),这也是静脉溶栓的主要并发症,会对疾病预后产生不良影响。通过对HT发病机制进行研究发现[2],脑组织坏死、缺氧损伤、缺血再灌注伤、凝血功能紊乱等因素与HT的发生有关。但对其确切发病机制暂无统一定论。在缺血性卒中HT相关危险因素中,临床上美国国立卫生研究院脑卒中量表(NIHSS)评分高的缺血性卒中及头部CT/MR提示大面积脑梗死是当前较为公认的因素。静脉溶栓能有效治疗急性缺血性脑卒中[3],但无法有效避免溶栓后HT的发生。眼底视网膜血管作为颅内血管在外周血管网的延续,血-视网膜屏障和血-脑屏障的有相似的解剖结构和病理生理学功能[4],视网膜血管的异常能够反映颅内血管的变化情况。本研究分析确诊急性脑梗死并已进行静脉溶栓治疗的患者,静脉溶栓后HT的风险因素。
1 资料与方法
1.1一般资料:选取2020年1月~2021年 12月汕头大学医学院附属粤北人民医院收治的确诊为急性脑梗死且采用静脉溶栓治疗的患者394例,溶栓24 h后进行头部MR明确证实为急性脑梗死及是否发生溶栓后HT转化,坐立位行双侧眼底照相,根据头部MR检查是否有出血,将患者分为HT组(48例)和非HT组(346例)。基本资料比较,见表1。
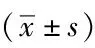
表1 两组一般资料比较
1.2纳入标准和排除标准:纳入标准:①发病4.5 h内;②符合急性缺血性脑卒中诊断标准[5],且采用静脉溶栓治疗[5];③溶栓24 h后经头部MR影像诊断,影像资料显示为DWI序列为高信号病灶,确诊为急性脑梗死;④具有良好依从性,能够完成试验;⑤能配合完成眼底照相者。
排除标准:①患者伴有严重脏器衰竭疾病,或恶性肿瘤;②拒绝静脉溶栓患者;③不能配合完成眼底照相者;④合并严重基础疾病或严重眼底病变影响眼底血管情况观察者;⑤发病时间>4.5 h。
1.3方法
1.3.1收集基本资料:患者入院后,对其资料进行整理,如:高血压、糖尿病、吸烟史。
1.3.2采集血液:患者空腹状态下抽取静脉血液,送检检验科。检测项目包括:血清空腹血糖、糖化血红蛋白(HbA1c)、低密度脂蛋白胆固醇(LDL-C)、同型半胱氨酸(Hcy)。
1.3.3MR检查:溶栓24 h后为患者提供头部MR影像学检查,使用德国西门子公司生产的MR扫描仪,对患者的头部进行平行扫描,观察是否为急性脑梗死及是否有脑出血,是否存在颈内动脉狭窄。
1.3.4眼底血管病变的检查:患者取坐立位,使用散瞳药物后,检查眼底,每只眼睛选取2个视野,以视乳头中央为中心,对患者的眼底进行拍照,得到眼底图像,观察并记录患者眼底病变情况,包括:微血管瘤、硬性渗出、出血斑、棉絮斑、动静脉交叉征等。
1.4统计学分析:选取SPSS26.0软件进行t及χ2检验,采用多因素Logistic回归分析危险因素。
2 结果
2.1两组一般资料比较:HT组和非HT组各项资料比较,见表1。
2.2两组眼底血管病变发生情况比较:HT组眼底血管病变中硬性渗出、出血斑、棉絮斑、视微血管瘤、动静脉交叉征发生率均高于非HT组,差异均有统计学意义(P<0.05)。见表2。

表2 两组眼底血管病变发生情况比较[n(%)]
2.3眼底血管病变与急性脑卒中溶栓后HT的相关性:严重的眼底血管病变(出血斑、动静脉交叉征)是导致HT的独立高危因素。见表3。
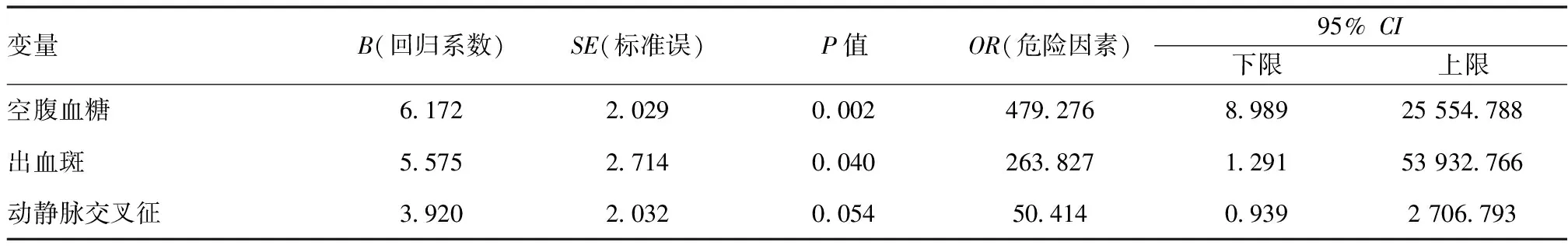
表3 静脉溶栓后出血转化多因素非条件logistic回归分析结果
3 讨论
急性缺血性脑卒中是高发病率、高致死率、高致残性疾病,因此为患者采取有效的治疗措施,尽早对患者进行诊断与治疗显得十分关键。目前,对于该疾病早期最有效的治疗方式为静脉溶栓治疗,这种治疗方式对该疾病的治疗具有显著效果,但治疗后24~36 h症状性颅内出血的发生率达3%~43%,这会影响静脉溶栓治疗效果。据有关研究表明,HT发生率在3%~43%,不同的研究由于样本数量、纳入标准及排除标准的不同,得出的发生率有一定的差异[6]。HT受到多种因素的影响,在一项大样本关于高血压对HT的临床研究中表明,溶栓前的血压越高,HT发生的风险也越高,二者呈线性相关。该研究指出溶栓前收缩压控制在 141~150 mmHg的患者临床转归、预后最好。但在本研究中,并未发现HT组与未HT组在收缩压、舒张压、高血压史存在明显差异,这可能与本中心在启动溶栓之前非常重视将血压控制在一个合理的区间范围内有关。
糖尿病、HbA1c在HT中影响显著[7],HbA1c高的患者溶栓后HT的发生率明显增高,与本研究结果一致,即空腹血糖高、HbA1c高的患者易出现HT。颈动脉狭窄在溶栓后HT具有作用,颈动脉等主干血管闭塞后[8],在动脉粥样硬化狭窄形成的长期过程中可损伤血管基底膜,在使用静脉溶栓药物治疗后,血管恢复再通时,受损基底膜结构不完整,渗透性增高,可导致大量血液的渗出,可能是溶栓后HT形成的机制之一。
有研究指出,患者体内血脂代谢异常可能与脑出血的发生有关[9],当脑卒中患者身体内的LDL-C处于低水平状态下,患者发生脑出血的概率会明显上升。血脂代谢异常通常和缺血性脑卒中患者HT之间存在明显关联[10],由此可以看出,LDL-C在人体中的水平较低是造成HT的高危因素,这或许是因为通过增加血管通透性参与了HT过程。因此,对于一些患者若本身LDL-C水平较低,需谨慎强化降脂。在本研究中,HT组LDL-C水平显著低于非HT组,可能是由于血液中适量的LDL-C水平对维持血管壁完整性具有重要的意义,而低水平的LDL-C更容易导致血管壁的完整性受到破坏,从而引起血管渗透性增加,进而导致出现HT的风险也增加。
当患者血清中的血Hcy的水平增高时,患者产生脑血管疾病的危险性就会明显增加[11],现经过多方面临床验证,已经证实Hcy是诱发脑血管疾病的高危因素。有研究资料显示,急性脑梗死患者NIHSS越高,其患者体内含有的Hcy水平越高。而且血清中高水平的Hcy急性脑梗死患者溶栓后临床预后也较差,由此可以看出,Hcy水平上升,或许与急性脑梗死患者溶栓后治疗的效果有直接关联。但血清Hcy在溶栓后HT中起到什么样的作用,目前,有关专家与学者对此研究不多,国内一些学者认为Hcy在患者血清中的含量增加,会促进患者发生HT[12-13]。上述研究结果也显示,HT组中患者的Hcy含量明显增加,可能与Hcy 水平升高能够导致氧化应激的增加,产生大量自由基,造成内皮损伤,进一步导致颅内动脉及微血管循环的异常,使血-脑脊液屏障通透性增加,从而增加HT发生的风险。
眼底视网膜血管作为颅内血管的在外周血管中的分支及延续[14],可以直接透过眼底检查看到颅内血管病变,这也是唯一的途径,而且很多研究资料都表明,可以通过眼底检查看到血管病变情况,从而来试图阐明眼底血管病变与脑血管疾病的关系。目前,国内学者通过对急性腔隙性脑梗死患者眼底病变情况的观察,发现此类患者视网膜静动脉交叉征与硬性渗出增加明显,推测可将这两项作为早期识别急性腔隙性脑梗死的指标,在另一项临床研究中提出,动静脉交叉征和硬性渗出是脑微出血的独立危险因素,可将其作为早期识别脑微出血的指标之一[15]。本研究表明严重的眼底血管病变如出血斑及动静脉交叉征可能是溶栓后HT的独立危险因素。
综上,严重的眼底血管病变(出血斑、动静脉交叉征)可能是溶栓后HT的独立危险因素,推荐可将直接眼底检查作为神经内科的定期复查的动态检查项目,结合糖尿病、颈动脉狭窄、血清Hcy等指标,为进一步建立科学、有效的急性脑梗死HT预测模型 (量表)提供依据。

