急性肾损伤诊治进展
梅长林,刘森炎
急性肾损伤(acute kidney injury,AKI)是近年来提出的一个新名词,用于取代使用多年的急性肾衰竭(acute renal failure,ARF),并已获得广泛认可。它是一种常见的临床综合征,主要表现为肾功能的快速下降及代谢废物的蓄积。AKI发病率高,且呈逐年上升趋势。国外报道近10年来AKI的发病率从0.65‰增长到5‰,需要透析的AKI发病率为0.295‰[1-2]。住院患者AKI发生率为1.9%,重症监护病房则可高达60%[3]。目前尚没有治疗AKI的特效药物,重症患者需要肾脏替代治疗[4]。AKI的预后亦不容乐观,ATN和RENAL研究[5-6]报道重症患者发生AKI后的病死率分别为53.0%和44.7%,且存活的患者也容易进展至慢性肾病乃至终末期肾病[7]。因此,AKI越来越引起临床医师的重视。迄今为止,AKI的诊治仍然存在很多难题,需要不断的研究和探索。
1 AKI的诊断标准
以往对于AKI/ARF的诊断缺乏统一标准,据粗略统计其定义多达30余种,这对其诊治及研究是一个很大的障碍。2002年,急性透析质量倡议(acute dialysis quality initiative,ADQI)首先针对ARF提出了RIFLE分级诊断标准[8],依据血肌酐、肾小球滤过率(GFR)和尿量的变化将ARF分为3个等级:风险(risk)、损伤(injury)和衰竭(failure)[9],以及2个预后级别:肾功能丧失(loss)和终末期肾病(end stage renal disease,ESRD)。随后研究者应用这一标准在败血症、心脏手术后、药物性等不同类型AKI患者中进行了大量研究,结果证实RIFLE标准有较好的可操作性、敏感性和特异性,能在一定程度上反映预后。Uchino等[10]在一项20 126例的大型研究中发现,ICU患者中分级为风险、损伤、衰竭的患者分别占10.0%、5.0%、3.5%,且随着分级严重程度的升高,院内病死率几乎呈线性增加。
2005年AKI网络工作组(acute kidney injury network,AKIN)又在RIFLE基础上修改制定了新的标准[11]。AKIN对AKI的定义为:不超过3个月的肾脏功能或结构异常,包括血、尿、组织检测或影像学方面的肾损伤标志物的异常。诊断标准为:肾功能在48h内迅速减退,血肌酐升高绝对值≥0.3mg/d l(26.5μmol/L),或较基础值升高≥50%(增至1.5倍),或尿量小于0.5m l/(kg·h)超过6h。AKI分为3期,分别与RIFLE标准的危险、损伤和衰竭等级相对应。AKIN标准公布后被应用于一系列研究,其有效性也得到了证实,如Barrantes等[12]报道AKIN标准可有效地预测重症患者的预后。
更引人注目的是AKIN和RIFLE标准的比较研究。Lopes等[13]研究认为与RIFLE标准相比,AKIN标准可以提高AKI诊断的敏感性,但预测危重患者死亡的能力并无提高。不过是由于RIFLE标准已被广泛认可,目前更适合用于临床试验的预后研究。Bagshaw等[14]对ICU危重患者进行的研究中发现,与RIFLE标准相比,AKIN标准并没有提高AKI诊断的敏感性、可靠性及预测预后的能力。Joannidis等[15]的研究显示,虽然AKIN标准有更高的敏感性,但RIFLE标准更稳定,可诊断出更多的AKI患者。Englberger等[16]研究表明,AKIN标准过于敏感,RIFLE标准更适用于心脏手术后的AKI。综合目前的研究来看,AKIN标准相比RIFLE标准在敏感性、准确性、可靠性上并没有显著的提高。
2012年KDIGO(kidney disease:improving global outcome)发布了AKI临床实践指南[17],将AKI的诊治又往前推进了一大步[18]。该指南中AKI的诊断兼顾了RIFLE和AKIN标准:48h内血肌酐升高绝对值≥0.3mg/d l(26.5μmol/L);或较基础值升高≥50%(增至1.5倍);或尿量小于0.5m l/(kg·h)超过6h。其分期见表1。KIDIGO标准是否能更好地指导临床工作仍有待进一步研究验证。

表1 KIDIGO关于AKI的分期标准Tab.1 Staging of AKI by KIDIGO
2 AKI的生物学标志物
尽管不断出现新的AKI定义和分期,但其核心并没有本质上的进步,我们可以看到诊断仍然依赖血肌酐和尿量这两个不太可靠的功能指标。正如AKIN所言:“目前没有更好的肾脏损伤标志物”。因此,要想更好地对AKI进行定义和分期、实现早期诊断,就要研究出更好的肾脏结构损伤标志物[19],它应该具有如下特点:检测方便,最好是从尿中获得;精确,其变化与肾脏损伤程度有很好的相关性;能区分不同病因引起的AKI;能在一定程度上指导治疗,如提示什么时间开始肾脏替代治疗;能用于评估治疗的效果,反映预后。要达到这样的目标还有很长的路要走,一个指标满足全部条件不太可能,因此可将不同指标联合起来检测,建立不同类型AKI的相应数据库。
目前新的AKI标志物包括中性粒细胞明胶酶相关脂质运载蛋白(NGAL)、肾损伤分子-1(Kim-1)、尿白介素18(IL-18)、胱抑素C、N-乙酰-β-D-氨基葡萄糖苷酶(NAG)、肝型脂肪酸结合蛋白(L-FABP)及热休克蛋白72(Hsp72)等[20]。表2列举了在AKI中研究较多的新生物学标志物。
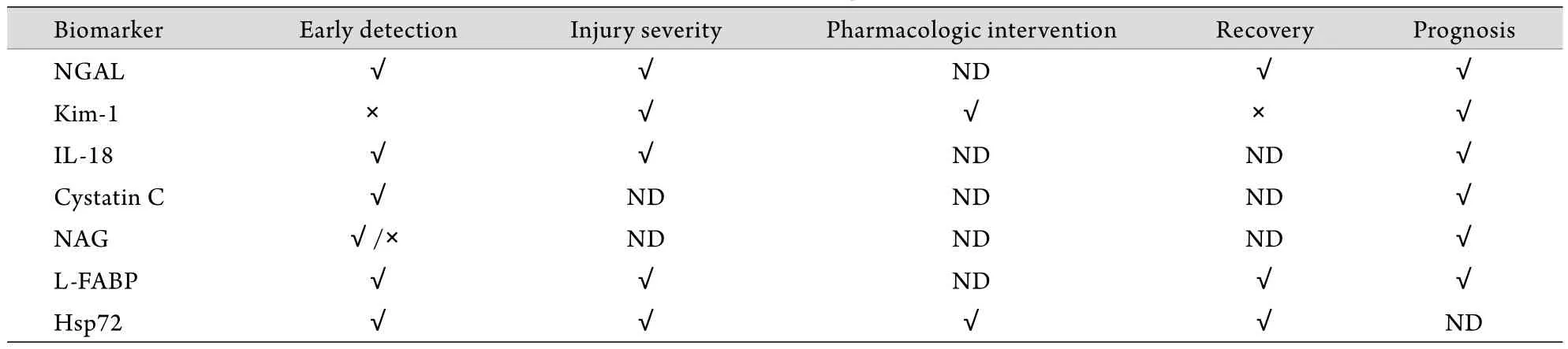
表2 不同生物学标志物在AKI应用中的比较Tab.2 Biomarkers used in patients with AKI
研究表明,这些新的生物学标志物在AKI的诊断及预后判断上有较高价值,部分标志物在不久的将来可能用于临床[20]。更引人注目的是,未来有望建立不同类型生物学标志物的组合,根据其检验结果可直接精确定位肾损伤的部位,更准确地指导AKI的预防和治疗。目前的研究还存在很多不足。首先,研究多来自单中心临床试验,缺乏大型多中心研究;其次,多数研究没有包括慢性肾脏病患者;再次,仅有部分研究涉及AKI严重程度、发病率和病死率的预测;最重要的是,这些研究中AKI的定义是基于血肌酐的升高,这并不一定科学。例如最近一项研究显示,在2322例重症患者中20%患者NGAL升高,而血肌酐并未升高,这些患者的临床预后较差[21]。然而,目前这些标志物仍不能取代经典的血肌酐和尿量指标。
3 AKI的药物治疗
KIDIGO指南对AKI的治疗提出了详细的指导意见,包括营养支持治疗、药物治疗及某些特殊类型AKI的预防和治疗等。AKI缺乏特效药物早已是共识,但一直以来某些药物仍被认为有一定的防治AKI的作用,而新的指南里多数药物并未获得推荐,详见表3。

表3 以往用于AKI治疗药物的使用建议Tab.3 The use of drugs in AKI
4 AKI的肾脏替代治疗
对于严重的AKI肾脏替代治疗是不可缺少的。但AKI的肾脏替代治疗在很多方面仍没有定论,包括何时开始肾脏替代治疗、治疗时间、治疗方式、抗凝方式和治疗剂量等,临床上的应用更有赖于医师的经验。
早期采用的肾脏替代治疗为传统的间断血液透析,它能快速清除溶质和水分,但如何维持血流动力学稳定是最大的难题,有20%~30%的患者存在这个问题。20世纪80年代开始发展起来的持续肾脏替代治疗(CRRT)可清除体内代谢毒素,并可改善电解质及液体平衡[22],曾给研究者带来很大的希望,但遗憾的是,没有一个随机对照临床试验证实CRRT与间断血液透析相比可提高生存率。一项对15个随机对照试验的分析显示,与间断血液透析相比,CRRT并不能改善患者的临床预后,包括院内病死率、ICU病死率和不需要肾脏替代治疗的生存率[23]。CRRT的优势在于可维持较高的平均动脉压,更适合血流动力学不稳定的患者[24]。此外,CRRT对于容量负荷过大、高分解代谢、脑水肿、颅内压增高及败血症等有较好的疗效。
一些研究表明持续低效透析(sustained low-efficiency dialysis,SLED)结合了间断血液透析和CRRT的优点,具有与CRRT类似的血流动力学特点,同时节约了卫生资源及人力资源[25]。但这方面的临床实践及研究还远远不够。由于清除毒素效率低、难以控制的液体清除及蛋白丢失等原因,腹膜透析较少用于AKI的肾脏替代治疗。表4将KIDIGO指南对AKI进行肾脏替代治疗的推荐进行了总结。

表4 肾脏替代治疗AKI的建议Tab.4 Recommendations for renal replacement therapy in AKI
5 小 结
AKI是常见的急性危重症,病死率高,应引起广大肾内科、急救科、ICU和儿科医师的重视。2012年KDIGO公布的AKI临床实践指南提出了许多详细的建议,对指导AKI的诊治有重要意义,值得我们学习和运用,但临床工作中也要结合患者的实际情况,而不是生搬硬套。此外,AKI的诊治还存在很多不完善之处,这就需要我们积极参与,发挥丰富的患者资源优势,多做一些开创性的研究工作,为提高AKI的诊治水平做出自己的贡献。
[1] Hsu CY, McCulloch CE, Fan D, et al. Community-based incidence of acute renal failure[J]. Kidney Int, 2007, 72(2): 208-212.
[2] Liangos O, Wald R, O'Bell JW, et al. Epidemiology and outcomes of acute renal failure in hospitalized patients: a national survey[J]. Clin J Am Soc Nephrol, 2006, 1(1): 43-51.
[3] Hoste EA, Clermont G, Kersten A, et al. RIFLE criteria for acute kidney injury are associated with hospital mortality in critically ill patients: a cohort analysis[J]. Crit Care, 2006, 10(3): R73.
[4] Zhang L, Yang YY, Fu P. The development and problems of continuous renal replacement therapy[J]. Chin J Pract Inter Med, 2011, 31(4):301-304. [张凌, 杨莹莹, 付平. 连续性肾脏替代治疗急性肾损伤的时机模式及剂量[J]. 中国实用内科杂志, 2011, 31(4): 301-304.]
[5] RENAL Replacement Therapy Study Investigators, Bellomo R, Cass A, et al. Intensity of continuous renal-replacement therapy in critically ill patients[J]. N Engl J Med, 2009, 361(17): 1627-1638.
[6] VA/NIH Acute Renal Failure Trial Network, Palevsky PM, Zhang JH, et al. Intensity of renal support in critically ill patients with acute kidney injury[J]. N Engl J Med, 2008, 359(1): 7-20.
[7] Coca SG, Yusuf B, Shlipak MG, et al. Long-term risk of mortality and other adverse outcomes after acute kidney injury: a systematic review and meta-analysis[J]. Am J Kidney Dis, 2009, 53(6): 961-973.
[8] Bellomo R, Ronco C, Kellum JA, et al. Acute renal failure - definition, outcome measures, animal models, fluid therapy and information technology needs: the Second International Consensus Conference of the Acute Dialysis Quality Initiative (ADQI) Group[J]. Crit Care, 2004,8(4): R204-R212.
[9] Chen XM. New progresses and prospect of nephrology in PLA medical circles[J]. Med J Chin PLA, 2010, 35(9): 1049-1052. [陈香美. 肾脏病学科专业新进展及展望[J]. 解放军医学杂志, 2010, 35(9): 1049-1052.]
[10] Uchino S, Bellomo R, Goldsm ith D, et al. An assessment of the RIFLE criteria for acute renal failure in hospitalized patients[J]. Crit Care Med,2006, 34(7): 1913-1917.
[11] Mehta RL, Kellum JA, Shah SV, et al. Acute Kidney Injury Network: report of an initiative to improve outcomes in acute kidney injury[J]. Crit Care, 2007, 11(2): R31.
[12] Barrantes F, Tian J, Vazquez R, et al. Acute kidney injury criteria predict outcomes of critically ill patients[J]. Crit Care Med, 2008, 36(5):1397-1403.
[13] Lopes JA, Fernandes P, Jorge S, et al. Acute kidney injury in intensive care unit patients: a comparison between the RIFLE and the Acute Kidney Injury Network classifications[J]. Crit Care, 2008, 12(4): R110.
[14] Bagshaw SM, George C, Bellomo R, et al. A comparison of the RIFLE and AKIN criteria for acute kidney injury in critically ill patients[J].Nephrol Dial Transplant, 2008, 23(5): 1569-1574.
[15] Joannidis M, Metnitz B, Bauer P, et al. Acute kidney injury in critically ill patients classified by AKIN versus RIFLE using the SAPS 3 database[J]. Intensive Care Med, 2009, 35(10): 1692-1702.
[16] Englberger L, Suri RM, Li Z. Clinical accuracy of RIFLE and Acute Kidney Injury Network (AKIN) criteria for acute kidney injury in patients undergoing cardiac surgery[J]. Crit Care, 2011, 15(1): R16.
[17] Improving Global Outcomes (KDIGO) Acute Kidney Injury Work Group. KDIGO clinical practice guideline for acute kidney injury[J].Kidney Int Suppl, 2012, 2(Suppl 1): 1-138.
[18] Interpretation of KDIGO guideline for diagnosis and treatment of acute kidney injury[J]. Tang XJ, Mei CL. Chin J Pract Inter Med, 2012,32(12): 914-917. [汤晓静, 梅长林. KDIGO 指南解读: 急性肾损伤的诊治[J]. 中国实用内科杂志, 2012, 32(12): 914-917.]
[19] Li XQ, Wang ZQ. Early biological markers for acute kidney injury[J]. Chin J Pract Inter Med, 2011, 31(10): 802-804. [李晓庆, 王宗谦. 急性肾损伤早期生物学标志物研究[J]. 中国实用内科杂志, 2011, 31(10): 802-804.]
[20] Barrera-Chimal J, Bobadilla NA. Are recently reported biomarkers helpful for early and accurate diagnosis of acute kidney injury[J]?Biomarkers, 2012, 17(5): 385-393.
[21] Haase M, Devarajan P, Haase-Fielitz A, et al. The outcome of neutrophil gelatinase-associated lipocalin-positive subclinical acute kidney injury: a multicenter pooled analysis of prospective studies[J]. J Am Coll Cardiol, 2011, 57(17): 1752-1761.
[22] Liu SQ, Guo JY, Bao Z, et al. Continuous renal replacement therapy in patients with multiple organ dysfunction syndrome in ICU[J]. Med J Chin PLA, 2013, 38(5): 383-386. [刘双庆, 郭剑颖, 鲍珍, 等. 连续肾脏替代治疗在多脏器功能不全患者中的疗效观察[J]. 解放军医学杂志, 2013, 38(5): 383-386.]
[23] Rabindranath K, Adams J, Macleod AM, et al. Interm ittent versus continuous renal replacement therapy for acute renal failure in adults[J].Cochrane Database Syst Rev, 2007, (3): CD003773.
[24] Liu DW. The development and problems of continuous renal replacement therapy[J]. Chin J Pract Inter Med, 2012, 32(6): 412-414. [刘大为.持续性肾脏替代治疗发展与问题[J]. 中国实用内科杂志, 2012, 32(6): 412-414.]
[25] Kielstein JT, Schiffer M, Hafer C. Back to the future: extended dialysis for treatment of acute kidney injury in the intensive care unit[J]. J Nephrol, 2010, 23(5): 494-501.

