成都妇女儿童中心医院近年剖宫产指征分析
李珏杉,何建秀
(1.成都妇女儿童中心医院妇产科,四川 成都 610091;2.西南民族大学校医院,四川 成都 610041)
成都妇女儿童中心医院近年剖宫产指征分析
李珏杉1,何建秀2
(1.成都妇女儿童中心医院妇产科,四川 成都 610091;2.西南民族大学校医院,四川 成都 610041)
目的 探讨剖宫产率以及剖宫产指征的变化趋势。方法 收集2013年1月至2015年12月期间在我院住院分娩的6000例病例的临床资料,回顾性分析剖宫产情况。结果 2013年收集的2000病例中剖宫产率51.65%,其中母体因素383(37.08%),胎儿因素343(33.2%),母儿因素67(6.49%),社会因素240(23.23%)。2014年剖宫产率52.45%,其中母体因素326(31.07%),胎儿因素333(31.74%),母儿因素62(5.92%),社会因素328(31.27%)。2015年剖宫产率55.15%,其中母体因素279(25.29%),胎儿因素333(30.19%),母儿因素60(5.44%),社会因素431(39.07%)。剖宫产指征构成中社会因素呈现增长趋势,母体因素逐年下降,但母体因素中瘢痕子宫发生率呈现增长趋势。结论 近3年成都市妇女儿童医院剖宫产率无明显差异,社会因素、瘢痕子宫成为剖宫产中最主要的指征。通过提高医疗技术水平、做好围产期保健、加强社会宣传和医患沟通、严格掌握剖宫产手术指征,以期在未来数年降低剖宫产率。
剖宫产;比例;指征
剖宫产术是处理高危妊娠和异常分娩、挽救孕产妇和围生儿生命的有效手段,剖宫产率居高不下,对社会、家庭和母婴皆有不同程度的不利影响。近年来,国内城市医院剖宫产率约为50%,少数城市已超过80%[1],剖宫产率不断升高并不是中国特有的问题,在许多发达国家和发展中国家也是普遍现象[2]。按照世界卫生组织的建议,剖宫产率不应超过15%。对于母亲和孩子来讲,剖宫产率在5%~10%的情况下结局是最好的[3]。本研究对我院2013~2015年剖宫产率及剖宫产指征进行分析,探讨影响剖宫产率的原因及降低剖宫产率的对策,旨在掌握剖宫产指征的变化情况,探寻剖宫产率持续居高不下的原因,探讨降低剖宫产率的方法。具体分析如下:
1 资料与方法
1.1 一般资料 随机抽取2013年1月至2015年12月我院产科共6000例住院分娩孕产妇病例的临床资料,孕妇孕周33~41W5d,平均37.5周,孕妇年龄17~47岁,平均28.55岁。
1.2 方法 参照《妇产科手术学》中的剖宫产指征分类,对6000例孕产妇的资料进行回顾性分析,统计剖宫产率及剖宫产指征构成比例,分析导致剖宫产率持续居高不下的相关因素。
1.3 统计学方法 采用SPSS 16.0统计学软件进行数据分析。计数资料以百分率表示,采用卡方检验;趋势检验采用卡方趋势检验。P< 0.05表示差异有统计学意义。
2 结果
2013~2015年我院剖宫产率比较差异无统计学意义(P> 0.05),见表1。2013~2015年剖宫产指征构成中社会因素则呈现增长趋势,从2013年的23.23%上升到2015年的39.07%。母体因素呈现下降趋势,从2013年的37.08%减少到2015年的25.29%。母体因素包括产程异常、高危妊娠、瘢痕子宫、高龄初产、引产失败、骨盆狭窄、妊娠合并症、过期妊娠等。母体因素中瘢痕子宫发生率也处于增长趋势,从2013年的16.18%增加到2015年的60.56%。此外,母儿因素包括头盆不称、前置胎盘、胎盘早剥等情况,而胎儿因素包括胎儿窘迫、胎位异常、多胎、巨大胎儿、珍贵儿等情况,2013~2015年无论是母儿还是胎儿因素比例差异均无明显变化(P> 0.05)。见表2。

表1 2013~2015年剖宫产率比较
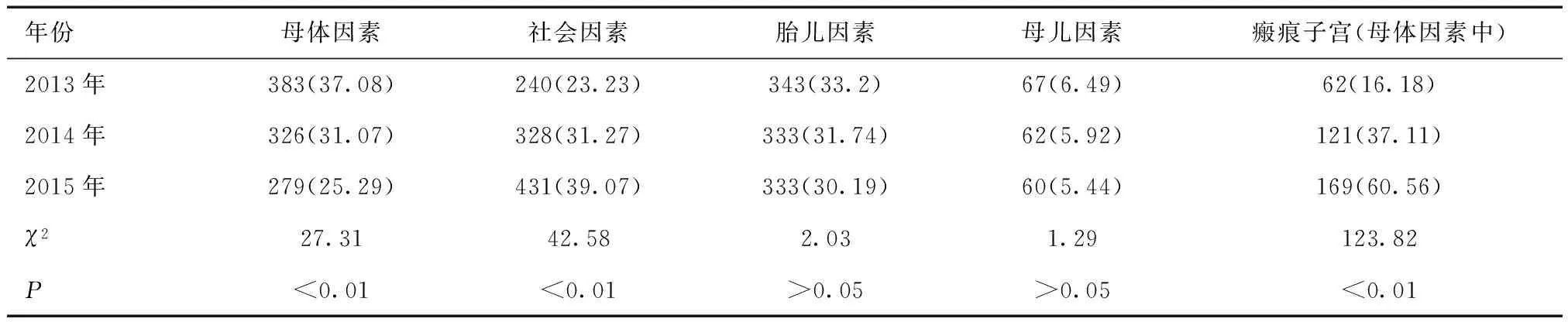
表2 2013~2015年剖宫产指征构成比比较 [n(%)]
3 讨论
本文结果显示,在2013~2015年我院主要剖宫产指征变化过程中,社会因素以及母体因素中的瘢痕子宫是排名前两位,现就该两种因素变化原因进行讨论。
3.1 剖宫产率无明显变化,社会因素升高的原因 为了降低剖宫产率,政府加强初级卫生医疗保健,大力实施孕产期保健及健康教育,使产妇及家属了解妊娠相关知识,特别是瘢痕子宫再次妊娠发生子宫破裂、胎盘植入、凶险性前置胎盘、瘢痕处妊娠等风险,加强医疗行为规范,严格把握剖宫产手术指征,有效控制剖宫产率上升。在本资料中2013~2015年剖宫产率比较差异无统计学意义(P> 0.05)。但长期以来,社会因素作为剖宫产主要指征,在全国范围内普遍存在,本资料中社会因素占剖宫产指征的比率仍然居于首要地位。一方面,晚婚晚孕、长期避孕及营养加强、人工流产或反复流产导致自然受孕率低,通过辅助生殖技术受孕,使高龄孕妇和初产妇增多、巨大儿、珍贵儿出生率增加的同时,导致社会因素剖宫产的发生[4];孕产妇及家属缺乏医学知识,部分孕产妇认为剖宫产可避免阴道分娩导致的疼痛及阴道松弛而影响性生活质量,不愿承担难产风险,甚至有个别患者对分娩存在着恐惧心理,害怕疼痛,不愿阴道试产,直接选择剖宫产,或临产后缺乏阴道分娩信心,放弃阴道分娩选择剖宫产[5]。另一方面,医源性因素也是造成剖宫产率持续居高不下的一个重要因素。医疗纠纷的逐年增多给医生带来较多困扰,随着患者诊疗知情同意权的实施,患者及家属要求行剖宫产术的比例也有所上升[6]。且很多产科医生为避免医疗纠纷,在手术指征的掌握上有所放宽。
3.2 瘢痕子宫比例上升的原因 作为剖宫产手术重要指征,瘢痕子宫在国内三级甲等医院比例逐渐上升,本资料中瘢痕子宫占剖宫产指征比例逐年上升。瘢痕子宫再次妊娠发生子宫破裂、胎盘植入、凶险性前置胎盘风险增加[7],医患双方都不愿承担剖宫产术后经阴道分娩的风险,所以瘢痕子宫再次妊娠者通常直接选择剖宫产。随着第一胎系无医学指征的剖宫产增加及国家二胎政策实施,剖宫产指征中瘢痕子宫的比例越来越高。一般情况下瘢痕子宫患者选择阴道试产比例很低,国内报道,剖宫产术后再次妊娠手术率>95%[8],也明显增大了手术难度和风险。剖宫产率的上升与再次剖宫产率的上升,两者相辅相成,形成恶性循环。降低剖宫产率是降低再次剖宫产率的关键,降低再次剖宫产率也是控制剖宫产率上升的措施之一。
3.3 相应对策分析 医务人员加强产科专业知识学习,不断提高业务水平,减少医源性剖宫产;加强医患沟通,将分娩中各种风险与患方沟通,严密观察中充分试产,充分告知顺产后机体及子宫的恢复较剖宫产快[9];孕期管理方面,加强孕前营养指导,指导孕妇合理膳食和运动,减少妊娠期糖尿病及巨大儿的概率,降低妊娠期糖尿病对母儿的危害[10],且必需严格掌握剖宫产手术指征,对无医学指征的人为要求剖宫产进行有效控制,并开展必要的劝说解释工作,以鼓励患者阴道试产。另外,可推广亲属培产、分娩镇痛等新项目,对产妇进行心理辅导,减少心理负担。在社会宣传方面,加强围产期的健康宣教工作,使产妇及家属了解妊娠的相关知识,了解剖宫产术的利弊,特别是要让患者及家属认识到,剖宫产手术虽然是解决阴道难产的有效方法,但手术存在的风险不可忽视。政府、社会、新闻媒体、医院及
社区卫生服务中心等多方共同努力,才能有效降低剖宫产率。
综上所述,剖宫产率居高不下的原因诸多,要全方位共同努力,政府、社会承担起宣传的职责,医务人员提高医技水平,做好孕前及围产期保健,加强医患沟通、严格掌握剖宫产手术指征,为切实降低剖宫产率而努力,争取在未来的数年有更好的成效。
[1] 贺杉芝.围产期保健对产后恢复影响的调查研究[J].中国初级卫生保健,2013,27(2):49-50.
[2] 万虹,陈德新,庄琳.剖宫产后子宫瘢痕妊娠的改良分型对治疗的指导意义[J].实用医院临床杂志,2015,12 (4):107-109.
[3] 赵有红,张丽莉.剖宫产指征变化分析[J].中国妇幼保健,2014,29(35):5772-5773.
[4] 李力,张庆华.高剖宫产率对再次生育的影响[J].实用妇产科杂志,2015,31(4):242-243.
[5] 吴水妹.影响降低剖宫产率的因素分析及干预措施[J].浙江创伤外科,2014,19(1):78-79.
[6] 杜薇.剖宫产率上升的相关因素及防控[J].中国现代药物应用,2016,10(2):281-282.
[7] 周玲琳,向涛.降低剖宫产率的临床分析和探讨[J].中国社区医师,2014,30(3):48-49.
[8] 张红朵,刘巧风.我院剖宫产指征变化相关因素分析[J].基层医学论坛,2014,18(11):1403-1404.
[9] 农月秋.5年间剖宫产率与剖宫产指征变化的回顾性分析[J].中国医药指南,2014,12(10):125-126.
[10]陈勇.瘢痕子宫再次妊娠不同分娩方式对母婴预后的影响[J].实用医院临床杂志,2015,12 (5):132-133.
R719.8
A
1672-6170(2016)04-0136-03
;2016-04-06;
2016-05-05)

