大肠腺瘤的多层螺旋CT表现与病理学对照分析
宁佳宁,刘红南,王永锋,金中高
(宁波市镇海区人民医院,浙江宁波 315202)
大肠腺瘤的多层螺旋CT表现与病理学对照分析
宁佳宁,刘红南,王永锋,金中高
(宁波市镇海区人民医院,浙江宁波 315202)
目的 探讨大肠腺瘤的多层螺旋CT表现及诊断价值。 方法 回顾分析11例大肠腺瘤的多层螺旋CT表现,对照手术病理,评价多层螺旋CT在病变显示、定性诊断与鉴别诊断中的作用。 结果 病理结果:11例中,良性腺瘤6例,重度不典型增生3例,腺瘤部分恶变2例。8例有蒂,3例宽基底。CT平扫:11例呈均匀等密度;增强扫描:中度强化。肠壁均无突破表现。 结论 多层螺旋CT可基本显示大肠腺瘤的特征,对于大肠腺瘤的诊断和鉴别诊断有较大价值。
大肠腺瘤;多层螺旋CT;诊断
大肠腺瘤是一种消化道良性肿瘤,但有一定恶变倾向,临床表现不具有特异性,对本病的诊断主要依靠肠镜及消化道造影,有关大肠腺瘤多层螺旋CT表现的报道较少。作者搜集近4年间本院经手术和病理证实的11例大肠腺瘤,回顾分析其多层螺旋CT表现,讨论多层螺旋CT在显示病变、定性及鉴别诊断中的价值。
1 资料与方法
1.1 一般资料 收集2012~2015年期间本院收治的11例大肠腺瘤患者的临床资料,其中男7例,女4例;年龄38~75,平均(56.6±8.1)岁;主要临床表现:有便血史者4例,腹痛1例,腹泻2例,肠梗阻1例,余3例无明显症状。11例全部由肠镜或手术病理确诊。
1.2 方法 使用Philips Brilliance 16层螺旋CT作腹部平扫及双期或三期扫描。患者禁食6小时以上,常规取仰卧位,扫描范围从膈顶至耻骨联合,扫描条件:电压120kV,电流200~250mAs,矩阵512×512,螺距0.875~1.000,重建图像层厚和层距均为5mm,并后处理为1.5mm的薄层图像,先平扫后增强,增强时从肘前静脉高压注射欧乃派克80~100mL,注射速率3mL/s,双期增强分别于注射开始后25~30s(动脉期)、65~80s(门脉期)进行螺旋扫描,三期扫描在双期扫描基础上加作120~150s(平衡期)扫描。由两位高级职称的影像医师共同阅片,达成一致意见。观察内容包括:病灶的部位、大小、形态、密度、边界及与周围结构的关系等,并与病理结果对照比较。
2 结果
2.1 病理结果 11例中管状腺瘤6例,管状-绒毛状腺瘤4例,绒毛状腺瘤1例。其中部分恶变2例,合并异型增生3例。大体:灰白、灰红色,质中。其中8例有蒂,3例宽基底。镜下:瘤细胞排列呈绒毛状、腺管状或混合存在,部分腺体上皮细胞中重度不典型增生。
2.2 CT表现 本组11例中,单发6例,多发5例;其中发病部位位于直肠4例,乙状结肠4例,降结肠2例,升结肠3例,其中2例为直肠、乙状结肠合并存在。病变表现为团块状肿块7例(图1A),条带状病变4例(图4A),其中5例呈绒球状、菜花状(图3C),3例病灶与肠壁呈窄基底相连 (图1B),1例呈巨大团块,填充肠腔(图2A~2B)。平扫:11例肿块基本呈均匀等密度,CT值33~38Hu;增强:动脉期中度强化,静脉期呈持续强化(图4C),CT值55~65Hu。增强后病变段肠壁较正常肠壁无明显CT值差异。本组11例病灶边界清晰,邻近结构仅表现为受压、推移改变,所示肠腔7例呈半环状(图3B),4例呈不规则条状偏于一侧(图4B)。所有病例肠壁均未有突破表现,肠周间隙清晰,周围未见肿大淋巴结。
2.3 CT与病理结果的对照比较 6例管状腺瘤中3例CT显示带蒂类圆形占位,另3例蒂显示不明确 (图1A);4例管状-绒毛状腺瘤表现为绒球状、菜花状占位,表面见绒毛状突起或浅分叶,其中2例为连续多个病灶;1例绒毛状腺瘤表现为沿肠壁匍匐生长,相应肠壁显示增厚(图4A)。11例均浆膜面光滑,肠壁外无渗出及淋巴结。其中绒毛状腺瘤和管状-绒毛状腺瘤动脉期病灶中央可见线样强化的血管影(图3D、4B),提示肿瘤血供丰富。
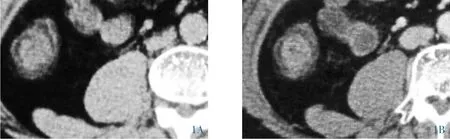
图1 男,58岁,升结肠管状腺瘤。1A:CT平扫示升结肠团块占位,窄基底,边缘较光滑;1B:增强动脉期较均匀中度强化。
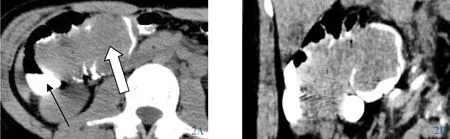
图2 女,42岁,回盲部管状腺瘤。2A:回盲部巨大肿块(白箭),密度均匀,导致肠套,上方回肠肠管扩张不明显,造影剂可通过回盲部进入结肠(黑箭);2B:处理重建后清楚显示肿块形态及上述征象。
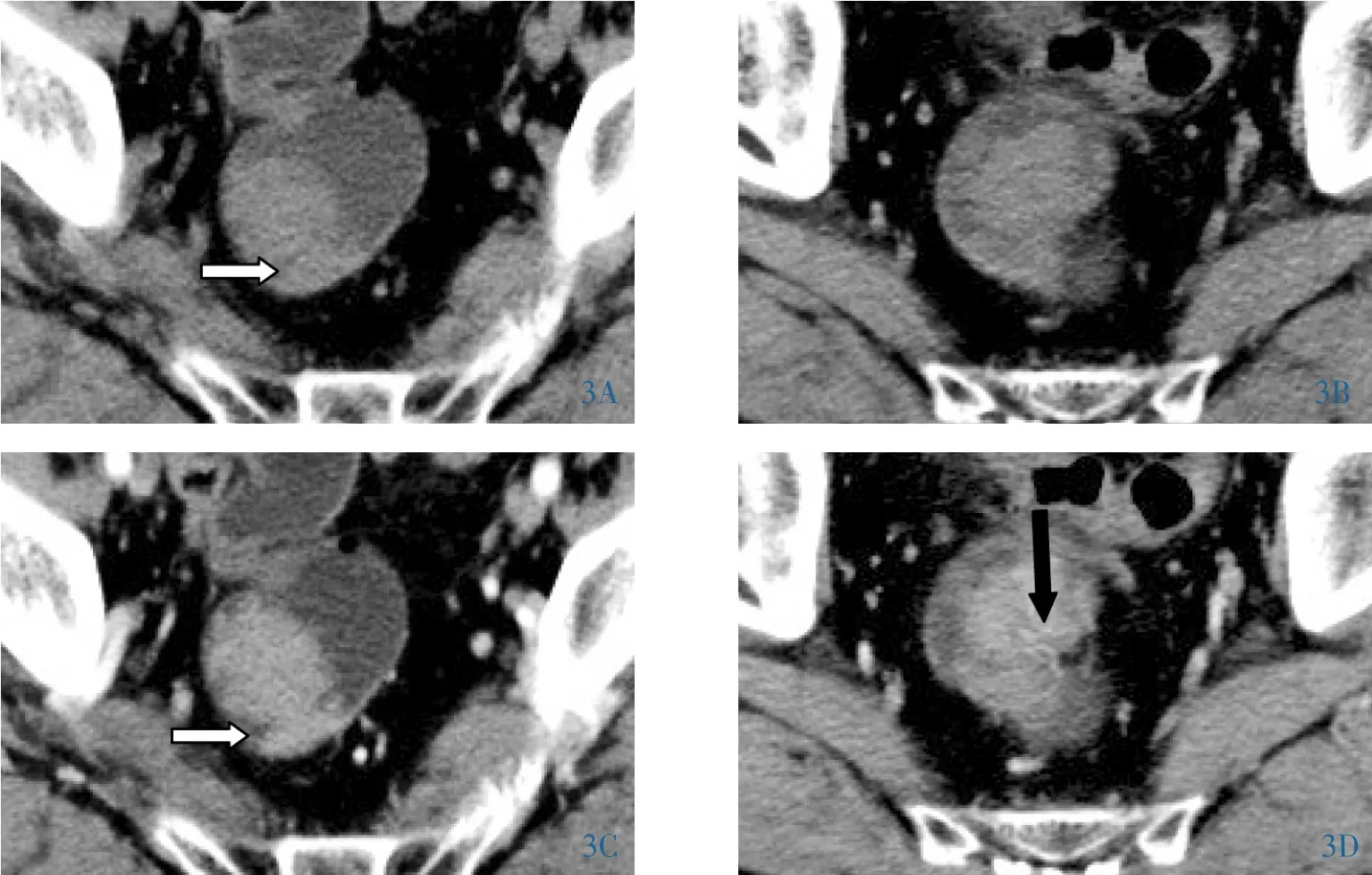
图3 男,56岁,乙状结肠、直肠管状-绒毛状腺瘤。3A:可见窄基底(白箭)及蒂结构,呈绒球状,肠壁增厚不明显;3B:病变广泛,菜花状,肠管柔软,无狭窄表现;3C:病变渐进性中度强化,增强后蒂结构及基底(白箭)显示更清晰;3D:动脉期病灶中央可见线样强化的血管影(黑箭)。

图4 男,64岁,乙状结肠绒毛状腺瘤。4A:CT平扫示肿块沿肠壁匍匐生长,范围广泛,肠管内壁增厚明显,外壁干净,周围无淋巴结显示(白箭);4B:动脉期病灶中央可见线样强化的血管影(黑箭);4C:静脉期病变强化较均匀。
3 讨论
结直肠息肉是消化道常见病、多发病,其中腺瘤性息肉与大肠癌关系密切。除位于结肠远端的长径<5 mm的增生性息肉外,临床应尽可能切除息肉[1]。CT三期扫描能显示病变的形态及肠腔内外改变,还能够反映病灶局部的血液循环情况,使得CT在肠道疾病诊断中应用日益广泛,正确认识本病的多层螺旋CT表现及鉴别诊断,对减少病变漏诊、误诊及临床治疗和评价预后十分重要。
3.1 组织学特性 大肠腺瘤又称肠腺瘤性息肉,与增生性炎性息肉不同,大肠腺瘤属于肿瘤性病变,可发生于整个胃肠道,以直肠和乙状结肠最为多见[2]。在WHO《消化系统肿瘤病理学和遗传学》2000版消化系统肿瘤组织学分类中,将腺瘤分为管状、绒毛状、管状-绒毛状、锯齿状腺瘤[3]。管状腺瘤,单发或多发,有蒂或广基底无蒂,大小不等。组织学上主要由单层柱状上皮覆盖的腺体组成。绒毛状腺瘤,又称乳头状腺瘤,少见,肉眼观肿块呈乳头状或绒毛状,体积往往较大,基底大都较广,组织学上主要由绒毛突组成,绒毛表面覆以分化较成熟的单层柱状上皮,其恶变率在小肠良性上皮肿瘤中最高,可达35%~58%。管状-绒毛状腺瘤兼有以上两种的特点,恶变率较绒毛状腺瘤略低[4]。锯齿状腺瘤好发于左半结肠和直肠,表面光滑、可呈扁平、微乳头或管状-绒毛状等特点[3]。
3.2 CT表现 大肠腺瘤的CT表现有一定特点,管状腺瘤CT表现为窄基底或宽基底,多呈带蒂或不带蒂的凸向肠腔内的软组织肿块影,肿块密度多均匀,边缘多光滑,如带蒂,可有活动度。本组6例管状腺瘤中,3例边缘显示欠光滑,考虑和肠道内容物及肿瘤部分异形变有关。绒毛状腺瘤多为广基底,沿肠壁匍匐生长,表面呈粗绒毛状或高低不一的乳头状突起,可呈多块分布,并可见不同程度的分叶,相应肠壁可轻度增厚,绒毛状腺瘤因绒毛及分泌特性,密度可略欠均匀,并较管状腺瘤低。管状-绒毛状腺瘤以广基底并菜花样肿块为多,影像表现为窄基底或广基底肿块凸向肠腔内,边缘可呈浅分叶。CT平扫瘤体多与肠壁相比呈等密度,考虑是因为瘤体是由正常肠腺上皮细胞增生形成。增强后腺瘤呈均匀性中度强化,CT值升高约30Hu。病灶内部囊变、坏死少见。有文献认为腺瘤内部的血管近似于正常血管,虽然数量有所增加,但血管的灌注、阻力、血管壁的渗透性、细胞外间隙的组成及血管的流动性等因素均未受到影响,导致其强化特征[5]。其中绒毛状腺瘤及管状-绒毛状腺瘤动脉期病灶中央可见线样强化的血管影[6]。本组11例密度及强化与文献相符。腺瘤段肠周围间隙清晰,无向外围生长的表现。周围肠壁柔软、光整,肠腔不会出现狭窄或梗阻。本文1例巨大升结肠管状腺瘤几乎完全充填肠腔,其上方肠管始终无扩张表现,造影剂通过顺畅(图2)。如果病变段肠管出现浆膜面形态及强化程度的改变,周围脂肪间隙浑浊,则提示恶变可能。本组9例带蒂腺瘤肠镜检查均可显示与肠壁相连蒂,但CT对此征象显示较局限。
本文11例均经CT、肠镜对比证实,但作者对比近3年同时行肠镜与CT检查者发现,CT假阴性较多,分析原因如下:(1)胃肠道准备不足:充分合理的胃肠道准备可以有效提高腺瘤的诊断率;(2)大肠腺瘤诊断与肿块大小有关:当肿块较小时,很难和肠道皱襞及粪石区分,影响CT诊断的准确性。因此,应采取以下措施提高诊断的准确性:(1)扫描前让患者尽量清洁肠道;(2)行平扫+增强扫描;(3)用薄层或螺旋扫描;(4)后处理行冠状位、矢状位、多平面重建以充分显示肿块与肠壁及其周围的关系;(5)如遇到较大肿块,可使用阳性液体造影剂口服以观察其轮廓外形等。CT虽然在发现微小腺瘤方面不如肠镜敏感,但对于腺瘤的鉴别诊断较肠镜有优势,而且对于不适合行肠镜检查者,CT是较好的替代检查。
综上所述,大肠腺瘤CT表现有一定特征:有蒂者多为圆形或类圆形软组织肿块,无蒂者广基底,呈块状、菜花状,增强呈中度持续性强化,相应段肠壁CT值改变不明显;病灶边界清晰,邻近结构仅表现为受压、推移改变。肠壁均未有突破表现,肠周间隙清晰,周围未见明显肿大淋巴结。通过CT平扫及增强检查可对大肠腺瘤的形态、大小和范围做出正确诊断,为临床医生提供有价值的信息,为手术方式的选择提供帮助。
[1]宋雯.肠息肉发生发展与诊治研究新进展.胃肠病学和肝病学杂志,2012,21(9):876
[2]李松年,唐光健.现代全身CT诊断学.北京:中国医药科技出版社,2007:1300
[3]Hamilton SR,Altonen LA.World Health Organization classifieation of tumors.Pathlogy and genetics of tumors of digestive system.Lyon:IARC Press,2000
[4]彭杰青,吴人亮,徐增绶.外科病理学.武汉:湖北科学技术出版社,1999:128
[5]张晓明,马祥兴,于德新,等.3.0T磁共振动态增强扫描在直肠病变的应用.山东大学报:医学版,2011,49(4):118
[6]刘卫勇,隋秀芳.直肠管状-绒毛状腺瘤超声表现一例.中华医学超声杂志(电子版),2010,7(12):2210

