3D、2D腹腔镜和开腹胃癌根治手术的近期临床疗效比较研究
钱 晨, 杨 丰, 徐英杰, 何 俊, 毛奇斌, 余居殿, 郑 植
[1.海军军医大学第三附属医院(上海东方肝胆外科医院)普外科,上海 201805;2.上海交通大学医学院附属同仁医院普外科,上海 200050]
胃癌是发病率较高的消化系统恶性肿瘤,我国每年新发的胃癌病例数约占全球的40%[1]。胃癌临床表现隐匿、不易早期诊断[2]。约75%的胃癌病人确诊时已处于进展期[3]。传统的姑息治疗效果差,开腹手术创伤大、并发症多[4-5],是导致胃癌病人 5年总生存率较低(20%~30%)、预后不良的重要因素之一[6]。腹腔镜手术是一种微创手术方式。近年来,2D腹腔镜辅助胃癌根治术在临床广泛应用[7],但其自身固有缺陷,如无法判断解剖层次、缺乏深度感等,以致术中无效操作较多,手术时间延长。3D腹腔镜应运而生,可提供三维立体视野,有效克服2D腹腔镜的缺陷[8-9]。本研究通过分析450例胃癌病人接受3种胃癌根治术的临床资料,研究3D腹腔镜的临床优势和应用价值。
资料和方法
一、研究对象
本回顾性研究纳入2013年1月至2018年1月期间,上海东方肝胆外科医院收治的450例胃癌病人。病人术前胃镜活检确诊为原发性胃癌,未发生远处转移,无手术禁忌证,具备胃癌根治术的手术指征。病人年龄不<20岁或>75岁,无腹腔或盆腔手术史,不合并心、肝、肾等重要脏器功能不全或其他恶性肿瘤。本研究经上海东方肝胆外科医院伦理委员会审核通过。病人及其家属签署知情同意书。
3D腹腔镜组126例,男68例,女58例,平均年龄(58.1±7.3)(46~72)岁。2D 腹腔镜组 219例,男116 例,女 103 例,平均年龄(58.6±8.7)(45~76)岁。开腹组105例,男55例,女50例,平均年龄(57.0±7.9)(48~73)岁。三组病人的年龄、性别等一般资料差异无统计学意义(P>0.05),具有可比性。三组病人体质量指数(body mass index,BMI),肿瘤直径、部位、临床分期和手术类型的差异均无统计学意义(P 均>0.05)(见表 1)。
二、手术方法
所有病人均术前12 h禁食、禁水。两个腹腔镜组病人取仰卧分腿位。均全身麻醉并气管插管,由相同手术组(同一主刀医师、第一助手)完成胃癌根治术。3D腹腔镜组采用OLYMPUS高清3D腹腔镜手术系统。2D腹腔镜组采用OLYMPUS高清腹腔镜手术系统。开腹组接受传统开腹手术。三组均行胃癌D2根治术。
三、观察指标
(1)手术指标:手术时间、术中出血量、淋巴结清扫数。
(2)术后恢复指标:肛门排气时间、下床活动时间、术后住院时间。
(3)血清炎性因子:C反应蛋白(C-reactive protein,CRP)、白细胞介素6(interleukin-6,IL-6)和肿瘤坏死因子 α(tumor necrosis factor-α,TNF-α)。 收集病人术前及术后3 d的晨起空腹静脉血5 mL,室温静置10 min,3 000 rpm离心10 min,取上清至-20℃冰箱中保存备用。采用酶联免疫吸附实验检测血清CRP、IL-6以及TNF-α水平,相关试剂盒均购自美国Abcam公司,采用Bio-Tek ELX800酶标仪进行检测。
(4)术后并发症:切口感染、吻合口漏、吻合口出血、肺部感染。
四、统计学方法
应用SPSS 20.0软件进行数据统计和分析。计数资料以例数和百分比表示,组间比较采用卡方检验。计量资料以平均值±标准差表示。组间单因素比较,采用单因素方差分析。针对总体参数分析,采用双尾t检验。P<0.05为差异有统计学意义。
结 果
一、手术指标及术后恢复指标
与开腹组相比,3D腹腔镜组、2D腹腔镜组的手术时间短、术中出血量少,肛门排气时间、下床活动时间、术后住院时间均短于开腹组(P<0.05)。3D腹腔镜组上述各项指标少于2D腹腔镜组(P<0.05)。三组淋巴结清扫数差异无统计学意义(P>0.05)(见表2)。
二、血清炎性因子水平
术前三组血清炎性因子水平比较,差异无统计学意义(P>0.05)。术后3 d,开腹组3种血清炎性因子水平均较术前升高,3D腹腔镜组、2D腹腔镜组仅血清CRP水平较术前升高(P<0.05),而3D腹腔镜组、2D腹腔镜组血清IL-6和TNF-α水平与术前比较,差异无统计学意义(P>0.05)。术后3 d,3D腹腔镜组、2D腹腔镜组血清炎性因子水平均低于开腹组(P<0.05),而3D腹腔镜组与2D腹腔镜组血清炎性因子水平比较,差异无统计学意义 (P>0.05)(见表 3)。
三、术后并发症发生率
3D腹腔镜组(7.9%)和2D腹腔镜组(8.7%)术后并发症总发生率均低于开腹组 (25.7%)(P<0.05)。但3D腹腔镜组与2D腹腔镜组的术后并发症总发生率比较,差异无统计学意义(P>0.05)(见表4)。
讨 论
胃癌是发病率和死亡率均较高的恶性肿瘤。随着生活水平提高、生活压力增加,胃癌发病率呈逐年升高的趋势[10]。手术切除是胃癌综合治疗方案中的关键。传统开腹手术具有术野清晰、易操作等优势,但其创伤大、术中出血量多、手术切口愈合慢等缺点,限制了在临床上的应用[11]。随着医学技术的发展,微创手术不断进步,腹部外科手术逐步采用腹腔镜技术。腹腔镜手术具有切口小、术中出血量少、切口愈合快等优势[12],得到医师和病人的广泛认可和肯定[13]。胃癌根治术包括分离周围组织(肿瘤切缘应5 cm以上)、切除病灶、清扫淋巴结及重建消化道等。其中淋巴结清扫是胃癌根治手术的关键[14-15],淋巴结清扫数是最客观的指标[16-17]。 腹腔镜手术切口虽小,但腹腔镜具有一定的放大功能,有利于病灶切除和淋巴结清扫[18]。目前,已有较多研究对比分析腹腔镜与开腹胃癌根治术[19],或3D腹腔镜与2D腹腔镜胃癌根治术的临床疗效差异[20-21]。有关3D腹腔镜、2D腹腔镜与开腹胃癌根治术的临床疗效差异,相关研究较少。
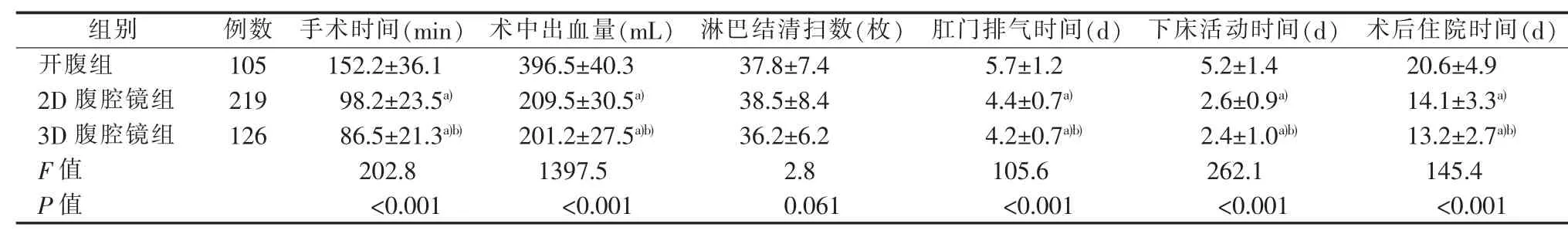
表2 手术指标及术后恢复指标比较(x±s)
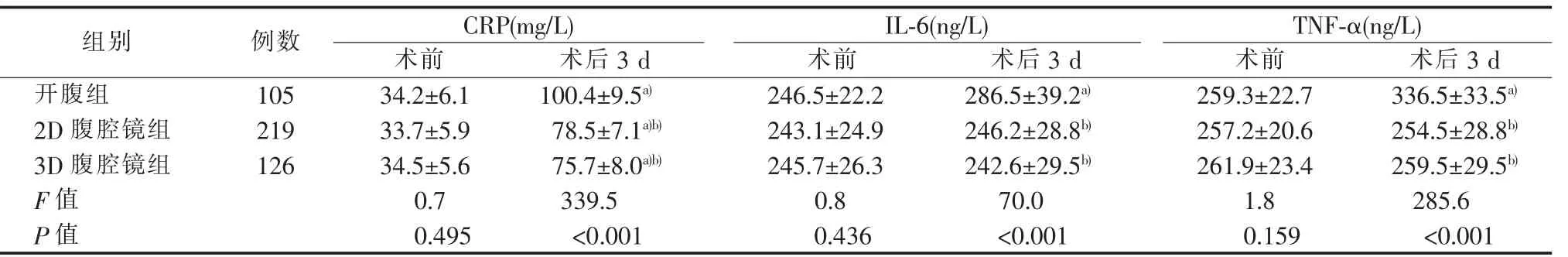
表3 血清炎性因子水平比较(x±s)
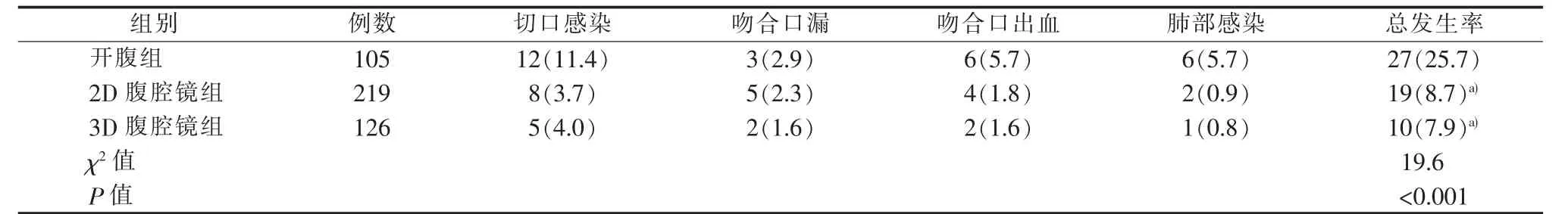
表4 术后并发症发生率比较[n(%)]
本研究显示,3D腹腔镜组、2D腹腔镜组的淋巴结清扫数与开腹组差异无统计学意义(P>0.05),提示3D腹腔镜和2D腹腔镜均能达到胃癌根治术淋巴结清扫的要求。此外,与开腹组相比,3D腹腔镜组、2D腹腔镜组术中出血量少。腹腔镜手术超声刀解剖可准确分离并止血,大大减少术中出血量[22],显示腹腔镜手术的明显优势。3D腹腔镜组、2D腹腔镜组的手术时间较短,且3D腹腔镜组的手术时间更短。这提示经过“手术学习曲线”,在腹腔镜熟练操作的前提下,3D腹腔镜组可进一步缩短手术时间[23]。 Goh 等[24]最早采用腹腔镜技术辅助治疗胃癌根治术,取得满意的短期临床疗效。本研究腹腔镜手术的术后恢复效果明显优于传统开腹手术,表现在肛门排气时间、下床活动时间、术后并发症发生率、术后住院时间(P<0.05)等方面。术后并发症发生是反映手术可行性和安全性的重要指标。本研究发现,3D腹腔镜组、2D腹腔镜组术后并发症发生率低于开腹组(P<0.05)。腹腔镜手术对组织损伤小等可能是重要原因。以上结果均提示,腹腔镜手术有利于病人的术后恢复。李福广等[25]的研究也予以证实。本研究样本例数多,时间跨度大。对于近期病人,尚无进行远期疗效评估,后续将继续跟踪更新,分析对比三种胃癌根治术对病人长期疗效和复发率的影响。
手术是一种特殊创伤,可导致病人术后血清炎性因子水平改变,与手术创伤大小关系紧密[26-27]。CRP是急性时相反应蛋白,IL-6是最主要的促炎细胞因子,TNF-α具有抗感染、免疫调节功能。三者可反映机体免疫功能和感染情况。本研究显示,三组病人术前血清CRP、IL-6、TNF-α水平相似。但术后3 d,3D 腹腔镜组、2D 腹腔镜组血清 CRP、IL-6、TNF-α水平均低于开腹组(P<0.05),表明机体对腹腔镜手术的应激反应小,对胃肠疾病病人术后免疫系统具有更积极的作用[28-29]。
综上所述,与开腹组相比,腹腔镜胃癌根治术具有手术时间短、术中出血量少、术后恢复快、术后并发症发生率低、炎性反应轻等优势,且3D腹腔镜手术优势更显著。

