直接前入路与后外侧入路半髋置换术治疗高龄患者股骨颈骨折
甘伟伟,谢贵杰,罗 刚,施华军,王华军
(1.池州市人民医院 关节外科,安徽 池州 247100;2.暨南大学第一附属医院 关节外科,广东 广州 510632)
老年人由于骨质疏松及下肢肌群的退化,是股骨颈骨折高危人群[1]。人工髋关节置换术是治疗老年股骨颈骨折的理想方法,对于高龄患者,考虑到其身体条件及活动量较小的特点,多采取半髋关节置换术进行治疗[2]。有研究表面侧卧位直接前入路(direct anterior approach,DAA)半髋关节置换术效果较好[3],本研究通过对比高龄股骨颈骨折患者DAA与后外侧入路半髋置换手术的中短期疗效,为手术方案选择提供科学依据,现将研究结果报道如下。
1 研究对象及方法
1.1 研究对象 将池州市人民医院2016年1月~2018年12月收治的高龄股骨颈骨折患者40例作为研究对象。纳入标准:①年龄≥70周岁;②影像学检查确诊为股骨颈骨折;③既往未进行过髋部手术。排除标准:①合并其他系统严重疾病;②恶性肿瘤;③股骨严重畸形。研究对象随机分为两组,DAA组共计20例患者,男性4例,女性16例,年龄(80.95±4.40)岁;对照组共计20例患者,男性5例,女性15例,年龄(82.25±4.29)岁。两组患者年龄及性别无统计学差异。本研究已获得本院伦理委员会批准,并由患者或其家属签署了知情同意书。
1.2 手术方法 DAA组患者接受侧卧位直接前入路手术。全身麻醉后取侧卧位,确定髂前上棘和股骨大转子位置,从髂前上棘下方2 cm处向远端作一8 cm切口,暴露Hueter间隙,结扎旋股外侧动脉升支,暴露并切开前方关节囊,暴露股骨颈,于小粗隆近段1 cm垂直截断股骨颈,取出股骨头。切除圆韧带及碎骨组织,开口器开口后用髓腔锉逐号扩髓,置入双极头假体,检查稳定性良好、活动无脱位后冲洗创面,逐层缝合。
对照组患者接受传统后外侧入路手术。全身麻醉后取侧卧位,以股骨大转子顶点为中心,于后外侧作8 cm切口,切断外旋肌群,暴露关节囊并将其切开,内旋下肢于小粗隆近段1 cm处垂直截断股骨颈,取出股骨头。后续手术过程同DAA组。
1.3 评价指标 记录手术过程中的时间、术中出血量、术后血红蛋白下降值、卧床时间及住院时间;分别于术后1周,术后1、3、6个月采用髋关节Harris评分评估两组患者的髋关节功能恢复情况,共包括疼痛、功能、畸形及活动度4个维度,总分范围0~100分,高分者其髋关节功能恢复越好;分别于术后1、3、7 d采用视觉模拟量表(VAS)评估两组患者的疼痛程度,分值越高,疼痛程度越剧烈;记录术后6个月内两组患者并发症发生情况。
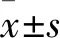
2 结果
2.1 两组患者手术基本情况比较 研究结果显示,两组患者手术时间差异无统计学意义(P>0.05);DAA组患者术中出血量、术后血红蛋白下降值、卧床时间及住院时间均少于对照组(P<0.01),见表1。
2.2 两组患者髋关节Harris评分及VAS评分的比较 本研究结果显示,DAA组患者术后1周及术后1个月时髋关节Harris评分高于对照组患者(P<0.01),两组患者术后3、6个月时髋关节Harris评分比较无差异(P>0.05);术后1、3、7 d,DAA组患者VAS得分均低于对照组(P<0.01),见表2、3。
2.3 两组患者并发症的比较 本研究结果显示,DAA组并发症总发生率(15.0%)低于对照组(45.0%),差异有统计学意义(P<0.05),见表4。
表1 两组患者手术基本情况比较

分组手术时间/min术中出血量/mL术后血红蛋白下降值/(g/L)卧床时间/d住院时间/dDAA组44.75±6.58136.95.95±21.7216.05±3.202.25±0.6412.30±2.72对照组41.05±8.40165.95±23.3120.15±4.523.20±0.7715.25±3.48t1.5514.0713.3114.2432.987P0.1290.0000.0020.0000.005
表2 两组患者不同时间段髋关节Harris评分及VAS评分

分组髋关节Harris评分VAS评分术后1周术后1个月术后3个月术后6个月术后1 d术后3 d术后7 dDAA组64.20±6.57b82.75±7.26ab90.40±4.63a93.70±7.715.25±0.85b2.90±0.79ab1.70±0.66ab对照组55.50±7.6574.90±5.57a88.50±8.48a92.20±8.375.55±0.893.95±0.69a2.45±0.61a
备注:与术后1周或术后1 d比较,aP<0.01;与同期对照组比较,bP<0.01。
表3 两组患者不同时间段髋关节Harris评分及VAS评分的重复测量方差分析

项目变异来源自由度均方FP髋关节Harris评分组别2995.00617.0300.000时间38854.923182.3200.000组别×时间6145.5732.9970.034VAS评分组别214.70015.8840.000时间2111.858288.8300.000组别×时间41.4253.6800.030
表4 两组患者的并发症[n(%)]

分组假体脱位围手术期骨折切口感染肺部泌尿系感染总发生率χ2PDAA组0(0.0)1(5.0)0(0.0)2(10.0)3(15.0)4.2860.038对照组1(5.0)2(10.0)1(5.0)5(25.0)9(45.0)
3 讨论
股骨颈骨折是临床上常见的骨折类型之一,以60岁以上的老年人最为常见[4]。针对老年患者,既往临床上常采用内固定及保守治疗,但效果不佳,且容易导致骨折不愈合及缺血性股骨头坏死等严重并发症的发生,同时患者长期卧床,易导致肺部感染[5]。多项研究表明[6],针对老年股骨颈骨折患者,早期行髋关节置换术是主要的治疗方向,考虑到高龄患者的日常活动量较小,身体机能较差,应采用手术风险较小、对患者创伤更小的半髋关节置换术。
临床上常用后外侧入路行半髋关节置换术,后外侧入路操作方便,但需要切开外旋肌群,术中出血量较多[7]。直接前入路是从患者神经肌肉间隙进入髋关节,对患者软组织的创伤较小。本研究结果显示,两组患者手术时间相比较差异无统计学意义,提示直接前入路不增加手术时间,与相关文献报道基本一致[8]。本研究中,DAA组患者术中出血量、术后血红蛋白下降值、卧床时间及住院时间均少于对照组患者。研究结果与罗正亮等[9]的结果一致,提示直接前入路更加微创,对患者的创伤更小,患者失血更少,术后恢复更快。
王百盛等报道[10],直接前入路能够使患者获得较好的短期疗效,但术后6个月时两组患者髋关节功能基本无差异。本研究结果显示,DAA组患者术后1周及术后1个月时髋关节Harris评分高于对照组患者(P<0.01),两组患者术后3个月及术后6个月时髋关节Harris评分相比较差异无统计学意义,与文献报道基本一致。分析原因,直接前入路不损伤肌肉组织,保留外旋肌群的完整性及能够修复前方关节囊,同时术后不需限制患者活动,故患者术后关节稳定性更强、关节功能恢复更快。本研究中,术后1、3、7 d,DAA组患者VAS得分均低于对照组患者,提示DAA组患者术后疼痛较轻,同样与直接前入路更加微创、对患者肌肉及软组织损伤更小有关。
假体脱位是髋关节置换术后最严重的并发症之一,造成髋关节术后不稳定,影响手术效果,对患者造成二次伤害。本研究中,DAA组无假体脱位患者,而对照组出现1例假体脱位患者,同时DAA组患者术后出现肺部或者泌尿系感染例数少于对照组,DAA组患者并发症总发生率低于对照组患者。与相关研究报道一致[11],提示侧卧位前入路的安全性较高,能够减少术后并发症的发生。前入路不切断任何肌肉,保留后方关节囊,同时对前方关节囊进行修补,因此能够有效减少假体脱位。但本研究样本量较小,仍需大样本的研究来明确DAA入路的安全性。
综上所述,在半髋关节置换术治疗高龄股骨颈骨折患者中应用侧卧位直接前入路的中短期疗效高于后外侧入路,能够保护患者周围组织,减少术中出血量,促进患者快速康复,且关节稳定性较高,手术的安全性较高,值得在临床上进一步推广使用。

